Гемолитическая желтуха у новорожденных детей

Желтуха новорожденных – это довольно частое явление в современной педиатрии. Как правило, желтушность кожных покровов малыша проявляется через несколько суток после рождения в результате физиологических причин.
Однако в некоторых случаях главными причинами пожелтения кожных покровов младенца являются не физиологические факторы, а резус-конфликт матери и малыша.
В таком случае говорят о гемолитической желтухе, которая, в отличие от физиологической, требует обязательного лечения.
В медицинской практике гемолитической желтухой новорожденных принято называть патологическое состояние ребенка, которое возникает в результате несовместимости резуса крови матери и плода.
Согласно статистике, болезнь диагностируется у 98% рожениц с отрицательным резус-фактором крови.
Причины заболевания
В большинстве случаев гемолитическая желтуха у новорожденных развивается по причине несовместимости крови матери и ребенка по группе крови или резус-фактору.
К гемолитической желтухе по резус-фактору склонны женщины с отрицательным Rh, которые вынашивают ребенка с положительным Rh. АВО-несовместимость как причина заболевания чаще всего определяется у будущих мам с І группой крови, однако только в том случае, если отцом ребенка является мужчина со ІІ или ІІІ группой крови.
В очень редких случаях причиной заболевания могут быть болезни крови матери и прием некоторых медикаментозных препаратов.
Механизм развития заболевания очень простой: во время беременности резус-антигены ребенка проникают в кровь матери через плаценту. Женский организм начинает воспринимать такие антигены как чужеродное тело и отторгать плод, уничтожая печень, селезенку и костный мозг малыша.
В группу риска при гемолитической желтухе входят беременные женщины с отрицательным резус-фактором, в редких случаях – с первой группой крови
Вероятность развития гемолитической желтухи повышается у женщин, которые ранее подвергались абортам или пережили несколько выкидышей.
Антигены могут начать синтезироваться еще на ранних сроках беременности, угрожая женщине невынашиванием плода и самопроизвольным выкидышем. Однако в большинстве случаев они проявляются непосредственно на последних неделях беременности или во время родов.
Преимущественно гемолитическая желтуха развивается у малышей, рожденных в результате второй, третьей и последующих беременностей матери. У детей первородящих матерей заболевание возникает крайне редко. Провоцирующим фактором в данном случае может стать переливание крови у беременной женщины без учета резус-фактора.
Гемолитическая болезнь новорожденных (ГБН) может проявляться в трех основных формах:
- отечной – самой опасной и тяжелой форме заболевания, при которой дети рождаются мертвыми (в редких случаях – недоношенными) или умирают уже в первые минуты жизни;
- анемической, при которой в крови новорожденного малыша наблюдается пониженный уровень гемоглобина, а его печень и селезенка увеличены в размерах;
- желтушной.
Желтушная форма болезни может быть легкой, средней или тяжелой. При легкой и средней форме желтухи наблюдается незначительное увеличение печени и селезенки малыша, воспаление лимфатических узлов, легкое пожелтение кожных покровов, которое быстро проходит.
Гемолитическая желтуха – опасное заболевание новорожденных, которое требует срочного лечения
Тяжелая форма гемолитической желтухи характеризуется стремительным пожелтением кожных покровов малыша, которое наблюдается уже в первые минуты жизни ребенка или проявляется спустя несколько часов. Редким, но характерным симптомом заболевания является желтый оттенок околоплодных вод и первородной маски.
Младенцы, больные гемолитической желтухой, вялые и апатичные. У них плохо развиты физиологические рефлексы (особенно сосательный рефлекс), отсутствует аппетит и наблюдается склонность к кровотечениям. С каждым днем дыхание ребенка становится нерегулярным, частота срыгиваний стремительно увеличивается, а у некоторых малышей появляется рвота.
Показатель билирубина в крови быстро растет, а желтушность кожных покровов не сходит в течение трех недель. Чрезмерное повышение билирубина приводит к повреждению печеночных клеток, сердца и грозит поражением тканей мозга.
При отсутствии своевременного и грамотного лечения может развиваться ядерная форма гемолитической желтухи, при которой кожные покровы приобретают желто-коричневый цвет или зеленоватый оттенок. Основными симптомами патологического состояния становятся:
- монотонный сдавленный плач новорожденного;
- тонические судороги;
- застывший взгляд;
- тремор рук и ног;
- ригидность затылочных мышц.
Существует два вида диагностики болезни:
- перинатальная – проводится в период внутриутробного развития плода;
- постнатальная – осуществляется после рождения малыша.
Главными методами перинатальной диагностики являются сбор данных беременности в анамнезе, клинические исследования крови на уровень концентрации антител, допплерография и кардиотокография.
При постнатальной диагностике учитываются клинические симптомы, выявленные у новорожденного малыша. Дополнительными методами диагностики в данном случае являются:
- анализ на группу крови и резус-фактор матери и ребенка;
- анализ на определение уровня билирубина в крови у младенца и в околоплодных водах роженицы;
- анализ на концентрацию резус-антител.
Анализ на группу крови и резус-фактор матери на ранних сроках беременности необходим для того, чтобы спрогнозировать возможные риски возникновения резус-конфликта и развития гемолитической желтухи у ребенка
Последствия заболевания и возможные осложнения
При несвоевременном лечении гемолитическая желтуха может спровоцировать опасные осложнения. Наиболее опасным осложнением, которое диагностируется в 15% случаев заболевания, является поражение нервной системы. Оно может проявляться:
- нарушением слуха;
- задержкой моторного развития (косоглазие, слабость лицевого нерва);
- задержкой психического развития.
Последствиями перенесенной гемолитической желтухи могут быть:
- олигофрения;
- вторичная умственная задержка;
- патологии желудочно-кишечного тракта;
- задержка речевого развития;
- дистрофия.
Лечение гемолитической желтухи проводится с первых минут жизни новорожденного.
цель лечения – выведение из организма ребенка антигенов, билирубина и токсических продуктов распада эритроцитов.
Медикаментозное лечение
Медикаментозное лечение заболевания проводится путем осуществления внутривенных инъекций глюкозы и дезинтоксикационных растворов. Для выведения билирубина из организма новорожденного назначается фенобарбитал.
Светотерапия
В современной медицине светотерапия признана одним из самых эффективных методов лечения гемолитической желтухи новорожденных. Светотерапия осуществляется с помощью флуоресцентного света, лучи которого, оказывая активное действие на билирубин, превращают его в жидкость. Полученная жидкость выводится из организма вместе с калом и мочой.
Светотерапия представляет собой достаточно простую медицинскую процедуру. Новорожденного помещают под специальную лампу на сутки. В процессе светолечения делаются кратковременные перерывы для кормления и гигиенических процедур.
Светотерапия – один из самых действенных методов лечения гемолитической желтухи у детей
Несмотря на некоторые побочные эффекты (возможная аллергическая сыпь, сонливость, зеленый стул), светотерапия позволяет достичь желаемого эффекта в максимально короткие сроки.
Если у ребенка диагностируется тяжелая форма гемолитической желтухи, лечение проводится только в условиях стационара. При легкой форме заболевания лечение можно осуществлять в домашних условиях.
Если медикаментозное лечение и светотерапия оказались малоэффективными, а уровень билирубина в крови новорожденного по-прежнему остается повышенным, малышу может быть назначено переливание крови.
Показаниями к неотложному переливанию крови при гемолитической желтухе являются:
- очень высокий показатель билирубина, угрожающий жизни малыша;
- анемия;
- очевидные симптомы поражения нервной системы и головного мозга.
Переливание крови производят через вену пупка. В сложных и тяжелых случаях одной процедуры бывает недостаточно, поэтому ее проводят повторно.
Переливание крови – это крайняя мера лечения гемолитической желтухи новорожденных.
Профилактика гемолитической желтухи
Неотъемлемой частью лечения и профилактики данного заболевания является введение в организм новорожденного витаминов. В частности, речь идет о нехватке витамина В9, восполнить дефицит которого поможет фолиевая кислота. Также новорожденным показано обильное питье.
Лучшей мерой профилактики гемолитической желтухи у новорожденных является молозиво и грудное молоко, которое удивительным образом действует на билирубин, способствуя его быстрому выведению из организма малыша.
Однако в первые недели после рождения ребенка грудное молоко матери в большом количестве содержит антитела, поэтому мать кормить грудью малыша самостоятельно не может. Лучшим вариантом для грудничка в данном случае станет сцеженное молоко другой кормящей мамы.
Прикладывать малыша к материнской груди при гемолитической желтухе разрешается на 12-22 день после рождения малыша
Чтобы избежать возникновения гемолитической желтухи, в качестве профилактики во время беременности женщине внутривенно вводится антирезус-иммуноглобулин, который предотвращает образование антител в организме будущей роженицы.
Дополнительными методами профилактики гемолитической желтухи со стороны будущей мамы являются:
- регулярное посещение женской консультации и соблюдение всех предписанных рекомендаций;
- регулярный контроль уровня антител в крови;
- исследование околоплодных вод.
Несмотря на то что гемолитическая желтуха является опасным заболеванием новорожденных, при своевременной диагностике и квалифицированной медицинской помощи она достаточно хорошо поддается лечению. А дети, которым был поставлен подобный диагноз, вырастают крепкими и здоровыми.
Источник: https://albur.ru/bolezni/gemoliticheskaya-zheltuha-novorozhdennyh-detey
Переливание крови при гемолитической болезни: нужно ли оно ребенку?
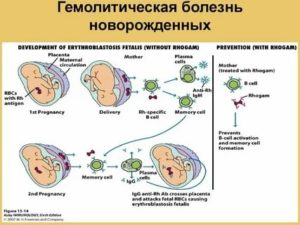
При гемолитической болезни, которая возможна у ребенка при наличии конфликта с организмом матери по группе крови или резус-фактору, необходима неотложная помощь.
Токсичный билирубин, производящийся в таких количествах, с которыми ферментные системы малыша просто не справятся, негативно влияет на нервную ткань и приведет к желтухе, поэтому важно как можно скорее установить верный диагноз и определить объем оказания неотложной помощи и дальнейшую тактику лечения.
Как происходит диагностика? Определение билирубина
В современных клиниках есть все условия для проведения внутриутробной и послеродовой диагностики данной патологии у ребенка.
Дородовое определение риска гемолитической болезни новорожденных (ГБН) проводят еще на начальных сроках гестации у всех женщин, относящихся к группе высокого риска.
В эту категорию относятся все будущие матери с резус-отрицательным фактором, имевшими несколько абортов, выкидышей, мертворожденных плодов и переливаний крови.
У будущей матери с отрицательным резусом в течение всего срока гестации в лабораторных условиях определяют появление и уровень противорезусных антител, для чего регулярно берут кровь на анализ. В случае резкого нарастания титра можно говорить о высокой вероятности развития ГБН.
С целью уточнения или подтверждения диагноза проводят по строгим показаниям амниоцентез — забор и изучение околоплодной жидкости с определением присутствия билирубина, некоторых биохимических показателей. Косвенно признаки формирования ГБН можно заметить при ультразвуковом исследовании, в их число будет включаться:
- Утолщения в плаценте, увеличение ее объема и отек;
- Развитие многоводия;
- Увеличенный размер и окружность животика у малыша.
Клинические симптомы, анализы крови у ребенка
Уже после родов постановка диагноза у ребенка будет осуществляться на выявлении клинических проявлений — формирование желтухи, анемического синдрома, увеличения размеров печени и селезенки. Крайне важны лабораторные показатели, которые необходимо учитывать комплексно в динамике.
Для того, чтобы определить билирубин, забирают и исследуют кровь новорожденного. Высокие его показатели в первые дни после родов и быстрое нарастание концентрации говорит о массивном разрушении эритроцитов.
Токсичный билирубин в таких количествах опасен, поэтому ребенок помещается в отделение реанимации и ему проводятся неотложные лечебные мероприятия.
Как лечат гемолитическую болезнь: устранение желтухи
Основные требования, которые предъявляются к лечению ГБН — комплексный подход и своевременность всех проводимых мероприятий. Независимо от формы заболевания в лечении гемолитической болезни необходимо придерживаться следующих принципов:
- Направить все усилия на снятие интоксикации новорожденного, устранить желтуху причем в кратчайшие сроки;
- Сделать все возможное для вывода антител матери из организма ребенка, которые будут способствовать разрушению эритроцитов, из-за чего желтуха и интоксикация нарастает;
- Провести терапию, которая будет направлена на улучшение функционального состояния органов и систем, первоначально речь идет о работе печени и почек.
Переливание крови как метод лечения
Геморрой в 79% случаев убивает пациента
В число эффективных методов лечения относят обменное переливание крови , которое осуществляется в самые ранние сроки после рождения. Не исключены такие методы как гемосорбция или плазмаферез.
Переливание крови позволяет избавиться из излишков билирубина и антител матери, кроме того, представляется возможным восполнить дефицит белка и эритроцитов.
На сегодняшний день переливают не кровь как таковую с плазмой и форменными элементами, а отдельно плазму или ее в комплексе с эритроцитарной массой.
Если встает вопрос о переливании крови , оно будет показано:
- если концентрация непрямого билирубина поднимается выше критических цифр;
- если почасовое пребывание билирубина превышает определенные нормы;
- при выраженных явлениях анемии, когда показатель гемоглобина меньше 98 г/л крови.
Легкие формы патологии: лечение малыша
При легкой форме ГБН придерживаются консервативной методики в лечении, которые будут направлены на понижение количества билирубина у малыша — переливание белковых растворов, глюкозы, введения определенных медикаментов и прочее.
Достаточно эффективным методом лечения, который будет направлен на снижение уровня опасного билирубина — облучение малыша синим светом (метод фототерапии). Малыш помещается в специальный кувез с наличием источника облучения. В нем он проводит определенное количество времени.
На сегодняшний день доказано, что вскармливание ребенка донорским молоком из-за опасения подъема уровня билирубина не оправдано. Малыш может кормиться грудью, антитела, содержащиеся в молочке, не будут причинять вреда ребенку.
Все антитела матери погибнут при взаимодействии кислоты в желудке ребенка.
Что делать для предотвращения патологии
Любое заболевание целесообразнее и легче предупредить, чем вылечить. Именно этого правила при риске развития ГБН необходимо строго придерживаться. Гораздо лучше и эффективнее предупредить развитие патологии, чем ее лечить, иногда безуспешно. Нельзя забывать про высокую младенческую смертность.
В качестве мер профилактики, женщинам с отрицательным резус-фактором сразу после рождения первого резус-положительного малыша вводят антирезус-гамма-иммуноглобулин. Такой метод профилактики также проводится женщинам после абортов.
Благодаря введению сыворотки, из крови матери будут выводиться антитела к эритроцитам плода, и, следовательно, прекратится выработка резус-антител.
Так же может быть использован метод десенсебилизации, который достигается путем подсадки лоскута кожи от мужа. Кроме того, необходимо исключить аборты, особенно при наступлении первой беременности, ведь в большинстве своем первые детки рождаются здоровыми.
Источник: https://illnessnews.ru/perelivanie-krovi-pri-gemoliticheskoi-bolezni-nyjno-li-ono-rebenky/
Внутриутробное переливание крови плоду: как проводится процедура и чем она опасна для ребёнка?
Когда мужчина и женщина принимают решение стать родителями, они вряд ли выясняют группу крови и резус-фактор друг друга. Этот вопрос иногда возникает на этапе планирования беременности, но чаще всего – уже во время нее, когда иммунитет матери атакует развивающегося ребенка из-за разницы в группе крови.
Чтобы такая иммунная атака не привела к внутриутробной гибели или не вызвала рождение ребенка с крайне тяжелыми повреждениями, ее нужно остановить.
Одним из методов терапии конфликта по резусу или группе является внутриутробное переливание крови плоду. Так называется введение в пуповинную вену развивающегося малыша резус-отрицательных эритроцитов.
Они станут выполнять свою ключевую функцию – перенос кислорода к органам, но при этом не будут отмечены иммунитетом матери как чужеродные.
Внутриутробная трансфузия эритроцитов проводится по строгим показаниям, только в стационаре. Это инвазивная (то есть требующая прокола) методика, сопряженная с определенными рисками для плода. Ее можно выполнять несколько раз во время беременности, начиная с 22 недели.
Особенности организмов матери и ребенка
Каждая клетка – как попадающая в организм, так и являющаяся его частью – обязана «представиться» иммунитету. Для этого она выставляет на своей поверхности специальные белки, по которым лейкоциты понимают, что за структура у этой клетки, какую функцию она выполняет, «своя» она или «чужая». Такие белки называются антигенами.
Когда антигены говорят о потенциальной враждебности структуры, против них вырабатываются антитела – «родные» белки. Последние «приклеиваются» к антигену и вызывают себе на «подмогу» те иммунные клетки, которые занимаются уничтожением чужих клеток.
Кроме того, иммунитет «фиксирует» строение инородной структуры: он «записывает» его на особых антителах памяти (иммуноглобулинах класса G). Они «патрулируют» организм, проникая, благодаря своему маленькому размеру, во все его «укромные места». Если они замечают такую же клетку, как уничтоженная ранее, поднимают по тревоге весь иммунитет.
Кровь – особая жидкость, которая по своей природе является тканью. Она строится из жидкой части – плазмы, и клеток, которые в ней плавают. Каждая клетка крови «выставляет наружу» свои антигены. В том числе так делают и эритроциты: они показывают специальные антигены. По ним и определяют группу крови и резус-фактор.
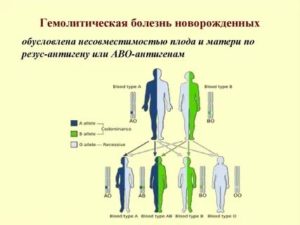
Эритроциты очень важны для организма, поэтому он их защищает особым образом. Так, при оценке группы крови по системе AB0 (а, б, ноль) обнаружено, что на эритроцитах имеются антигены A и B, но при этом в плазме крови имеются антитела альфа и бета, которые будут склеивать эритроциты, которые имеют отличающиеся антигены: альфа будет склеивать эритроциты, несущие антиген A, а бета – антиген B.
Группы крови имеют такие особенности:
- если группа первая (ее называют нулевой), то в плазме будут растворены антитела альфа и бета, а на эритроцитах антигенов не будет вообще;
- вторая группа A: здесь на эритроцитах есть антиген A, а в плазме – антитела бета;
- третья группа B: на эритроцитах – антиген B, а в плазме антитела альфа;
- четвертая группа называется AB. На эритроцитах человека с этой группой есть 2 антигена – A и B, а в плазме отсутствуют антитела.
Если у мамы имеется I группа крови, т. е. в плазме есть и ɑ-, и β-антитела, а развивающийся плод «заполучил» II или III группу, мамины альфа- или бета-антитела направляются к нему и атакуют эритроциты ребенка. Такая несовместимость по группе крови формируется в 2% случаев при браке женщины с I группой и мужчины с другой группой крови.
Чаще всего случается конфликт по резус-фактору. В этом случае у матери на эритроцитах не содержится особых белков, а у плода – содержится, поэтому иммунитет матери атакует своего ребенка против своего желания.
Конфликт по резус-фактору приводит к серьезным повреждениям плода.
Если это первая беременность, то это опасно для малыша только в тех случаях, если до этого женщине переливали резус-положительную кровь, у нее были выкидыши или аборты.
Такое может случиться, когда во время вынашивания первого ребенка проводились инвазивные процедуры: пункция пуповинных сосудов, прокол плодного пузыря, биопсия плодовой оболочки хориона.
Антитела могут попасть к ребенку и во время родов, особенно при кесаревом сечении, потребности в отделении плаценты руками акушера, или когда роды начались после ее отслойки. Гемолитическая болезнь плода развивается, если будущая мать перенесла грипп или другую вирусную инфекцию, страдает диабетом или – что возможно очень редко – сама родилась от резус-положительной матери.
Если же этого не было, и иммунитет матери первый раз встретил эритроциты с наличием на них резус-фактора, он вырабатывает антитела – иммуноглобулины M. Это крупные молекулы, которые в кровоток плода не попадают и повреждений его не вызывают.
https://www.youtube.com/watch?v=cXVBbo1nqII
Вторая и последующие беременности резус-отрицательной женщины все более угрожающие: в ее крови уже имеются «антитела памяти» — иммуноглобулины G, которые из-за своего мелкого размера попадают к плоду. Под влиянием этих антител повреждаются эритроциты – носители резус-положительного антигена.
Это приводит к развитию анемии (уменьшению концентрации гемоглобина), увеличению органов (особенно печени и селезенки), страданию головного мозга, почек и сердца.
Значительно снижается количество белка, особенно альбумина, вследствие чего во всех полостях (в том числе и между легкими и плеврой, а также сердцем и его «рубашкой») появляется жидкость.
Гемолитическая анемия может закончиться самопроизвольным выкидышем или мертворождением.
Принцип метода внутриутробного переливания
Внутриутробное переливание крови при резус-конфликте предполагает введение в пуповинную вену таких эритроцитов, на которые не будет направлена атака материнских антител; при этом те красные тельца крови, которые образовались у самого плода, остаются в его кровотоке. Билирубин – токсичное для мозга вещество, образуемое из гемоглобина распадающихся эритроцитов – просто выводится через плаценту.
При внутриутробном переливании производится введение отмытых эритроцитов 1 группы (на них нет антигенов), которые предварительно облучены рентгеновскими или гамма-лучами для профилактики их отторжения организмом ребенка. Отмытых – значит, что они отделены от лейкоцитов, тромбоцитов (потому что на этих клетках тоже есть свои антигены) и плазмы крови.
Таким образом, в организм плода попадают эритроциты, которые смогут переносить кислород к внутренним органам ребенка, так как они не будут восприниматься материнским иммунитетом как «вражеские» и не будут разрушаться. Это также приведет к уменьшению иммунной атаки на организм ребенка, в результате гемолитическая болезнь плода будет протекать легче.
Чаще всего резус-конфликт у повторно беременных развивается позже 26 недели беременности, но даже если это происходит раньше, то до 24 недели ткани плода не сильно страдают от дефицита гемоглобина. Внутриутробное переливание производится, начиная с 22-24 недели до 34-35 недели включительно.
Терапия гемолитической болезни, в период внутриутробного нахождения плода, была предложена еще в 1963 году. Она выполнялась с помощью введения резус-отрицательной крови в брюшную полость развивающегося ребенка. Метод введения отмытых эритроцитов в сосуды пуповины появился гораздо позже, и оказалось, что его эффективность выше (86% против 48%).
Показания и противопоказания
Внутриутробное переливание отмытых эритроцитов плоду показано при наиболее тяжелых случаях иммунологических конфликтов по группе или резус-фактору. Основные показания к этому лечению определяются по данным УЗИ, которое проводится резус-отрицательным беременным, вынашивающим ребенка от резус-положительного мужчины, 4 раза с 20 по 36 неделю гестации. Это:
- выявление у плода жидкости в брюшной полости;
- увеличение размеров печени плода;
- ускорение скорости кровотока в средней мозговой артерии;
- многоводие;
- утолщение плаценты;
- расширение вен пуповины;
- снижение баллов КТГ, по которым оценивается состояние плода.
На повышение титра антирезусных антител у матери тоже обязательно смотрят при определении показаний к внутриутробной гемотрансфузии. Но все же прямой зависимости между этим анализом и тяжестью поражений плода нет, поэтому его результаты не имеют решающего значения.
Противопоказания
Сюда относятся все случаи, не подпадающие под показания. Если резус- или групповой конфликт вызвал развитие не отечной, а желтушной формы гемолитической болезни, ее обычно лечат уже после рождения ребенка.
Как проводится переливание?
Расскажем о том, как происходит внутриутробное переливание крови. Оно выполняется в операционной акушерского стационара (роддома), где работает врач, владеющий методикой подобной гемотрансфузии.
Производится манипуляция следующим образом. Беременная ложится на спину, ее живот обрабатывается антисептиками. Далее под контролем УЗИ экспертного класса производится прокол передней стенки живота в том месте, где проходят сосуды пуповины.
Игла проходит сквозь оболочки плода (амниоцентез) и должна попасть в вену пуповины (кордоцентез).
Из этой вены берется кровь, которую срочно исследуют лабораторно в течение 3-5 минут, и потом вводится рассчитанное количество препарата-миорелаксанта, который обездвиживает плод.
Игла остается в вене, пока проводится исследование плодовой крови на предмет его группы и резус-фактора, и гематокрит (соотношение клеточной части крови к плазме). Если эти анализы дополнительно подтверждают, что гемотрансфузия необходима, приступают непосредственно к ней: со скоростью 5-10 мл/минуту вводят рассчитанную дозу предварительно подготовленных отмытых эритроцитов I группы крови.
Риски и последствия
Гемотрансфузия, проводимая внутриутробно, несет в себе значительные риски. В опытных руках манипуляция способна продлить беременность на 1-3 недели и существенно уменьшить тяжесть протекания гемолитической болезни новорожденного.
Тем не менее, последствия внутриутробного переливания крови плоду могут быть весьма опасными:
- Преждевременные роды, которые могут наступить как сразу после манипуляции, так и в ближайшие 4 недели.
- Рефлекторная (то есть в ответ на стимуляцию нервных окончаний, подходящих к пуповине) остановка сердца плода.
- Аллергия на вводимые лекарства.
- Образование тромбов в сосудах пуповины, которые могут закупорить артерии, питающие жизненно важные органы плода.
- Отслойка плаценты.
- Инфицирование пуповины.
- Травма мягких тканей плода.
- Большая потеря ребенком крови.
- Сдавливание пупочной вены.
Тем не менее, эта манипуляция значительно увеличивает шансы на то, что гемолитическая болезнь не вызовет гибель или инвалидность новорожденного.
Источник: https://ginekolog-i-ya.ru/vnutriutrobnoe-perelivanie-krovi.html
Гбн и заменное переливание крови
Низкий гемоглобин у новорожденных грозит тяжелыми осложнениями. С таким состоянием, как гемолитическая болезнь новорожденных, сталкивается врач примерно в 0,6% родоразрешений. При этом характерен низкий гемоглобин у недоношенного ребенка, нежели у рожденного в срок. Справиться с состоянием поможет такая манипуляция, как заменное переливание крови у новорожденных.
Низкий гемоглобин у новорожденного
Об анемии у младенцев говорят, когда гемоглобин на 1-2 неделе жизни не превышает 140 г/л, а эритроциты 4,5*1012/л, гематокрит при этом снижается менее 40%. С 3-4 недели внеутробного развития нижней границей нормы является 120 г/л и эритроциты 4,0*1012/л.
Причины развития анемии у новорожденного объединяют в три группы:
- Постгеморрагические – в результате кровопотери при разрыве пуповины, патологии плаценты, кровоизлияний в полости тела, кефалогематомы, кровотечений из кишечника и прочее.
- Гемолитические – причина в патологическом разрушении эритроцитов при иммунных процессах, токсическом воздействии, радиации. Примером служит гемолитическая болезнь плода и новорожденного при резус-конфликте.
- Апластические, гипопластические или дефицитные – недостаточность синтеза эритроцитов. Пример – ранняя анемия у недоношенных.
- Смешанная форма – примером является снижение гемоглобина при генерализованных инфекциях. Включает железодефицитную, гемолитическую, гипопластическую и другие формы.
Ранняя анемия недоношенных детей, РАН, развивается в 1-2 месяц неонатального периода. Основной причиной этого состояния является соответствие больших темпов роста массы тела и ОЦК со способностью эритропоэза воспроизводить новые эритроциты. У недоношенных продукция эритропоэтина значительно уступает таковой у зрелых младенцев.
Анемия у недоношенных детей с массой тела до 1500 кг зачастую связана с флеботомическими потерями – в результате забора крови на анализы. Переливание эритроцитарной массы при низком гемоглобине у таких малышей в 15% случаев спровоцировано именно забором крови.
Причины
Гемолитическая болезнь новорожденных, или ГБН – это состояние, связанное с развитием иммунологического конфликта крови матери и плода, когда антигены размещаются на эритроцитах ребенка, а антитела к ним вырабатывает материнский организм.
Заметить гемолитическую болезнь плода и предотвратить ее дальнейшее развитие можно уже на 18-24 неделе гестации. В первую неделю жизни обнаруживается анемия новорожденных, в некоторых случаях уровень гемоглобина у грудного ребенка может снижаться на первых месяцах жизни как результат гемолиза эритроцитов внутриутробно.
Основой развития иммунологического конфликта является сенсибилизация антигеном положительного резус фактора, когда он попадает в кровоток мамы. Это произойти может в результате прошлых беременностей, особенно которые закончились абортом или травматичными родами, гестозом, экстрагенитальной патологии у матери.
Во время гестации в норме эритроциты плода поступают в организм мамы в мизерных количествах – 0,1-0,2 мл, а в период родов – 3-4 мл.
Но уже этого хватит, чтобы произошел первичный иммунный ответ и выработались антитела. Они относятся к иммуноглобулинам класса М, которые весьма громоздки, чтобы проникнуть через плаценту.
Поэтому ребенку от первой беременности с большой вероятностью не грозит гемолитическая болезнь новорожденных.
В период повторных гестаций вырабатывается иммуноглобулин класса G, который с легкостью проникает в кровоток плода и вызывает гемолиз его эритроцитов, уровня гемоглобина плода стремительно падает, а билирубин растет.
Классификация
Существует несколько вариантов внутриутробной несовместимости мамы и ребенка:
- по резус-фактору, когда мама Rh-, а плод Rh+;
- по группе, если мать 0 (Ⅰ), у плода — А (Ⅱ), В (Ⅲ) группы;
- редкие варианты, когда возникает конфликт по системам Kell, Duffi, Kidd и др.
По клиническим симптомам ГБН классифицируют таким образом:
- отечная форма;
- желтушная;
- анемичная.
Гемолитическая болезнь плода ГБП
Желтушная форма прогрессирует незадолго до родов, гемолиз столь выражен, что в крови накапливается огромное количество непрямого билирубина. Он депонируется в ядрах головного мозга, вызывая церебральные проявления вплоть до комы.
Анемичная форма является самой безопасной, развивается в ответ на внедрение небольшого количества антигена в кровоток матери перед родами. Кроме снижения гемоглобина, младенцы не имеют осложнений.
Симптомы ГБН
При рождении с ГБН имеются симптомы согласно форме заболевания. Отечная форма характеризуется такими симптомами:
- массивные отеки от пастозности до анасарки;
- развитие у младенцев желтухи и низкого гемоглобина;
- печень и селезенка при этом увеличены;
- выраженные геморрагические проявления: нарушение свертываемости крови;
- недостаточность сердечно-легочная;
- желтуха незначительная.
Желтушная форма:
- желтуха;
- гепатоспленомегалия;
- застой желчи;
- при повышении уровня билирубина возникают неврологические симптомы;
- развитие билирубиновой энцефалопатии – 1 стадия обратимая с вялостью, нарушением сосания, апноэ, 2 стадия – опистотонус, ригидность затылочных мышц, судороги, 3 и 4 стадии с прогрессирующим ухудшением.
Анемичная форма:
- бледность кожи и слизистых;
- гемоглобин понижен у грудничка вплоть до 2 месяцев;
- вялость и адинамичность;
- тахикардия;
- гепатоспленомегалия.
Тяжелее протекает заболевание у недоношенных детей.
Показания
Гемолитическая болезнь новорожденных может привести к тяжелым осложнениям и даже смерти ребенка. Устранить это жизнеугрожающее состояние способна заменная, или обменная, гемотрансфузия новорожденному взамен собственной, подвергнувшейся гемолизу крови.
Показаниями для операции заменного переливания крови ЗПК по Даймонду являются:
- лечение отечной формы ГБН;
- безрезультатная фототерапия при желтушной.
Выделяют раннее ЗПК и позднее. Первое осуществляется в 2 дня от рождения, а второе – с третьих суток.
Лабораторными данными, указывающими на необходимость раннего заменного переливания, являются для доношенный новорожденных:
- билирубин из пуповины – 68 мкмоль/л;
- почасовой прирост билирубина более 9 мкмоль/л.
Требования к началу заменного переливания крови при низком гемоглобине у недоношенных детей жестче – почасовой прирост билирубина должен быть не более 8 мкмоль/л. Это связано с несостоятельностью ферментативной системы недоношенного.
Позднее заменное переливание крови (с третьих суток) показано у доношенных детей, когда билирубин более или равен 342 мкмоль/л. У недоношенных же малышей прибегают к позднему ЗПК в зависимости от массы тела при рождении и возраста. Ниже представлена таблица этой зависимости.
Важно знать, что операция заменного переливания крови может проводиться и раньше, когда непрямой билирубин не достиг своих критических значений. Это возможно, если имеются предикторы билирубиновой энцефалопатии:
- на 5-ой минуте после рождения по Апгар ребенок оценен менее чем в 3 балла;
- общий белок ниже 50 г/л, а альбумин – 25 г/л;
- глюкоза < 2,2 ммоль/л;
- факт генерализации инфекции или менингита;
- парциальное давление углекислоты на выдохе до 40 мм.рт.ст длительностью более 1 часа;
- рН артериальной крови менее 7,15 более 1 часа;
- ректальная температура равна или менее 35 градусов;
- усугубление неврологической симптоматики при гипербилирубинемии.
Что переливают
Если имеется тяжелая гемолитическая болезнь новорожденного, то незамедлительно используют методику частичной операции ЗПК, когда вводят эритроциты первой группы отрицательного резус фактора до определения группы и резуса в ребенка. Доза – 45 мл/кг.
Если у младенца имеется несовместимость только по резус-фактору, то ему переливают резус-отрицательную эритроцитарную массу или отмытые эритроциты его же группы и свежезамороженную плазму, можно и Ⅳ группы. Нельзя применять резус-положительные эритроциты.
При операции ЗПК использовать только свежеприготовленные эритроциты – не позднее 72 часов от забора.
Если конфликт по группе крови, то используют эритроцитарную массу или отмытые эритроциты первой 0(Ⅰ) группы, с резусом как у эритроцитов ребенка, плазма АВ (Ⅳ) или группы крови ребенка. Нельзя переливать эритроциты той группы, что и младенца.
Если есть комбинация несовместимости по группе и Rh-фактору, а также когда внутриутробно проводила ЗПК, то вливают эритроцитарную массу 0 (Ⅰ) группы Rh-отрицательную и плазму АВ (Ⅳ) или той же группы, что и ребенок.
Если имеется несовместимость по редким факторам, то применяют для переливания донорские эритроциты, не имеющие антигена.
Как подбирать дозу
Общий объем среды для введения должен составить 2 объема циркулирующей крови новорожденного, а это 160-180 мл/кг – доношенные, 180 мл/кг – недоношенные дети. Отношение эр.
массы к плазме в этом объеме будет определяться исходным уровнем гемоглобина.
Общие объем ОЗПК включает в себя эритроциты, необходимые для коррекции анемии у новорожденного+эритроцитарную массу и плазму, требуемую для достижения объема ЗПК.
Высчитать количество эритроцитарной массы для компенсации анемии можно по этой формуле:
Эр. масса в мл = (160 — НЬ (г/л) фактический) х 0,4 х массу ребенка (кг).
Полученную цифру нужно отнять от общего объема для ЗПК. После этого оставшийся объем восполняется эритроцитарной массой и плазмой в соотношении 2:1.
Подготовка к ЗПК
Перед тем как проводить операцию по обменному переливанию крови, необходимо выполнить такие условия:
- устранить ацидоз, гипоксемию, гипогликемию, гипотонию, гипотермию;
- подготовить кювез с источником лучистого света;
- исключить энтеральное питание за 3 часа до процедуры;
- постановка желудочного зонда для периодического удаления содержимого;
- выполнить очистительную клизму;
- подготовка инструментов: пупочные катетеры, шприцы различного объема и прочее;
- согревание трансфузионной среды;
- организовать все необходимое для реанимационных мероприятий;
- кровь донора должна быть проверена на групповую принадлежность и совместимость с сывороткой реципиента;
- перед выполнением процедуры соблюдать асептику, обкладывать область манипуляции стерильными салфетками, провести обработку рук врача и области операции.
Методика
После подготовительного этапа врач и ассистент выполняют такие манипуляции заменного (обменного) переливания крови.
- После отсечения верхушки пуповинного остатка вводят стерильный катетер на 3-5 см (у крупных детей 6-8 см) по направлению к печени. При позднем переливании крови после 4 дней от рождения или с имеющимися противопоказаниями постановки пупочного катетера переливание выполняют через другую доступную центральную вену.
- Катетер заполняется гепаринизированным раствором 0,5-1 ЕД/мл.
- Выводят (забирают) кровь ребенка по 10-20 мл, а у недоношенных по 5-10 мл.
- Вводят эритроцитарную массу и плазму в эквиваленте забранной. После 2 шприцев эр.массы следует 1 шприц плазмы.
- После замещения 100 мл объема необходимой инфузии нужно ввести 1-2 мл раствора кальция глюконата или 0,5 мл раствора кальция хлорида в 5-10 мл раствора глюкозы 10%.
- Завершить операцию после замещения 2 объемов циркулирующей крови. Продолжительность процедуры должна составлять 1,5-2,5 часа.
- Перед завершением нужно забрать кровь для оценки билирубина.
- Перед удалением катетера ввести половину суточной дозы антибиотика.
- После завершения процедуры на ранку наложить стерильную повязку.
Об эффективности проводимой операции заменного переливания говорит более чем двукратное падение концентрации билирубина уже к концу манипуляции.
В послеоперационном периоде необходим обязательный контроль за гликемии, кальцием, калием, значением кислотности, гемодинамикой, инфекционным заражением. Дальнейшее лечение включает фототерапию. Если формируется поздняя анемия – назначают препараты эритропоэтина – Эпоэтин альфа.
Осложнения
Самыми тяжелые осложнения развиваются сразу после ОЗПК:
- аритмия;
- прекращение работы сердца;
- тромбозы;
- гиперкалиемия;
- тромбоцитопения;
- возникновение инфекции;
- гипокальциемия;
- ацидоз;
- гипотермия;
- некротический энтероколит.
Заключение
Отечная форма является самой неблагоприятной для прогноза – при ней довольно часто погибают дети. Желтушная – с успехом лечится своевременным заменным (обменным) переливанием крови, если нет поражения центральной нервной системы. Самая благоприятная по выживаемости анемичная форма. Смертность при ГБН – 2,5%, большинство приходится на отечную.
Источник: https://gemato.ru/perelivanie-krovi/gbn.html
Последствия резус-конфликта для ребенка – исходы и профилактика
Гемолитическая болезнь плода и новорожденного малыша является одной из причин перинатальной смертности. Негативные последствия резус-конфликта для ребенка требуют регулярного контроля за антителами и своевременного родоразрешения при возникновении осложнений.
Для ребенка резус-конфликт опасен тяжелыми осложнениями
Несовместимость при беременности по крови
У Rh-отрицательной женщины, забеременевшей от Rh-положительного мужчины, всегда есть риск возникновения несовместимости мамы и плода по крови.
Последствия резус-конфликта для ребенка наиболее значимы – при худшем варианте у плода и новорожденного малыша возникает гемолиз (антитела разрушают клетки крови) с высоким риском печального исхода беременности.
Около 1,5% всех беременностей у Rh-женщин осложняется конфликтом, поэтому в каждом конкретном случае надо аккуратно, точно и последовательно выполнять назначения специалиста, чтобы предотвратить внутриутробную гибель плода и тяжелые формы гемолитической болезни ребенка.
Последствия резус-конфликта для ребенка
Антигены крови Rh+ плода попадают в кровь Rh-женщины, что становится причиной для выработки защитных иммунных антител.
Вернувшись с кровотоком в организм малыша, антитела начинают разрушать клеточные структуры крови: последствия резус-конфликта для ребенка начинаются с анемии гемолитического генеза.
Нарастающие внутриутробные нарушения последовательно формируют следующие патологические состояния:
- гипербилирубинемия (нарастание в крови плода токсичных форм билирубина);
- желтуха (окрашивание кожи малыша в желтый цвет);
- энцефалопатия (токсическое действие билирубина на мозговые структуры плода);
- отек тканей (пропотевание жидкости из сосудов в ткани).
Выделяют 3 формы гемолитической болезни у ребенка:
- Анемическая;
- Желтушная;
- Отечная.
Разрушение клеток крови возникает во всех случаях, но последствия резус-конфликта для ребенка наиболее значимы на фоне токсического влияния билирубина и массивного отека тканей.
Важно понимать, что далеко не всегда происходит резус-иммунизация при несовместимости: природа дает Rh-женщине шанс выносить и родить здорового малыша при 1-ой беременности.
При каждом последующем вынашивании вероятность гемолитической болезни нарастает.
Желтуха у малыша – признак гемолитической болезни
Лечебно-диагностическая тактика при резус-сенсибилизации
Риск возникновения иммунизации и последствия резус-конфликта для ребенка зависят от состояния здоровья матери и осложненного протекания беременности. Вероятность негативного исхода возрастает на фоне следующих заболеваний и состояний:
- Сахарный диабет у матери;
- Гестоз при беременности;
- Медицинские аборты и выкидыши в прошлом;
- Предлежание плаценты;
- Многоплодие;
- Преждевременные роды.
Основная цель врача при наблюдении за беременной женщиной с резус-конфликтом заключается в раннем выявлении ухудшения состояния плода и обнаружении признаков гемолитической болезни. Помимо регулярного (раз в 2 недели) определения уровня антител в крови, необходимо с 20 недель с частотой 1 раз в 2-3 недели выполнять УЗ сканирование. Типичными признаками патологии плода при УЗИ являются:
- Нарастание толщины плаценты, не соответствующее сроку вынашивания;
- Увеличение размеров внутренних органов у плода;
- Расширение пуповинной вены (1 см и более);
- Признаки отека тканей;
- Допплерометрия (оценка скорости тока крови по мозговой артерии плода).
Гарантированно предотвратить гемолиз у плода невозможно, поэтому важнейшая цель терапии – обеспечить сохранение беременности до максимально допустимых сроков и выполнить родоразрешение при появлении признаков угрозы для жизни плода. После рождения ребенка можно выполнить переливание крови, чтобы удалить разрушающие кровь антитела.
Профилактика резус-конфликта
Тяжелые последствия резус-конфликта у ребенка можно предотвратить, выполнив следующие рекомендации врача:
- Каждой женщине надо знать свою группу крови и Rh-фактор;
- Категорический отказ от абортов (Rh-отрицательной женщине нельзя прерывать беременность, особенно, первую в жизни);
- Переливание крови должно проводиться при строгом учете совместимости по резус-фактору;
- На этапе планирования беременности женщине надо узнать группу крови и резус-фактор будущего папы;
- Сразу после аборта, выкидыша или внематочной беременности женщине с Rh-кровью надо поставить антирезусную прививку;
- Во время беременности в сроке 28 недель и сразу после родов проводится профилактика с помощью введения антирезусной сыворотки.
При правильном подходе к вынашиванию и деторождению тяжелые последствия резус-конфликта для ребенка можно успешно предупредить: лучше сделать все правильно, четко выполнив советы специалиста, чем получить больного ребенка в результате осложненного протекания беременности.
Запись опубликована в рубрике Гинекология с метками беременность, осложнения, плод. Добавьте в закладки постоянную ссылку.
Источник: https://parashistay.ru/posledstviya-rezus-konflikta-dlya-rebenka-ishody-i-profilaktika.html





