Антифосфолипидный синдром при планирование беременности
К сожалению, не всегда беременность заканчивается рождением ребенка. Некоторые женщины сталкиваются с таким диагнозом как привычное невынашивание беременности.
Зачастую он является следствием антифосфолипидного синдрома.
Это тяжелое и опасное заболевание, которое может привести к самопроизвольному аборту, замершей беременности, задержке развития плода, его гибели, отслойке плаценты, гестозу и т.д.
Если женщине не оказывается медицинская помощь во время беременности, то в 95% случаев ребенок погибает. Однако при правильном лечении появляется возможность выносить и родить здорового малыша.
Антифосфолипидный синдром – что это такое?
Антифосфолипидный синдром (АФС) или синдром Хьюза представляет собой аутоиммунную патологию, в результате которой появляются антитела, направленные на фосфолипиды.
Фосфолипиды находятся в мембранах клеток организма человека. Они помогают транспортировать жиры и холестерин, а также растворять гидрофобные вещества. Фосфолипиды нужны для:
- поддержания пластичности мембран и восстановления их в случае повреждения;
- оказания воздействия на свертываемость крови и регенерацию тканей.
Если фосфолипидов недостаточное количество, то восстановление клеток не происходит, что грозит серьезными нарушениями в работе организма.
Антитела могут не только работать правильно, тем самым защищая от вирусов или бактерий, но и атаковать нужные элементы в теле. Воздействуя на фосфолипиды, они нарушают чаще всего мембраны клеток в сосудах или тромбоцитах. Результатом могут стать инсульт, самопроизвольный аборт, внутриутробное замирание плода и другие заболевания.
Среди основных причин, которые могут послужить развитию АФС является наличие:
- инфекционных болезней;
- полиартериита;
- раковых заболеваний;
- красной волчанки;
- СПИДа;
- некоторых заболеваний сосудов;
- генетической предрасположенности;
- терапии с помощью сильных гормональных или психотропных средств.
Чаще всего АФС встречается у женщин в возрасте от 20 до 40 лет, мужчины и дети реже страдают этим заболеванием.
Как проявляется АФС?
Зачастую заболевание может не сопровождаться никакими симптомами, поэтому человек даже не догадывается, что антитела вместо вирусов начинают поражать фосфолипиды. В таком случае только лабораторные исследования могут выявить патологию.
Среди проявляющихся симптомов можно выделить следующее:
- снижается зрение в результате появления тромбов в сетчатке;
- возникает гипертония;
- развивается почечная недостаточность;
- появляется белок в моче;
- проявляется сосудистый рисунок на теле, преимущественно на бедрах, лодыжках или стопах;
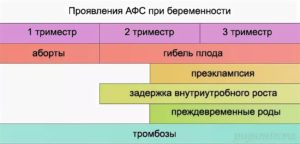
- происходят выкидыши, замершие беременности, преждевременные роды.
Диагностика антифосфолипидного синдрома при беременности
Чтобы диагностировать АФС при беременности требуется лабораторное подтверждение клинического проявления заболевания. Последнее может выражаться в различных патологиях беременности – повторных самопроизвольных абортах, замерших на любых сроках беременностях, преэклампсии и эклампсии.
Врач может предположить наличие антифосфолипидного синдрома, если у женщины в анамнезе:
- три и более выкидыша или замерших беременностей сроком до десяти недель;
- более одного раза погибал плод на сроках более десяти недель;
- преждевременные роды до 34 недели, ставшие результатом преэклампсии, эклампсии или плацентарной недостаточности.
С целью подтверждения диагноза проводятся иммуноферментные анализы:
- анализ крови на антитела к кардиолипину классов IgG и IgM;
- коагулограмму с тестами на волчаночной антикоагулянт;
- анализ крови на антитела к бета-2-гликопротеину 1;
- анализ крови на гомоцистеин.
Данные анализы должны подтвердить или опровергнуть заболевание. Назначаются они дважды за время беременности. Первый – на сроке до 6 недель, а второй не раньше, чем через 12 недель, но как правило в конце срока.
Что делать, если АФС обнаружен уже во время беременности?
Как только был выявлен антифосфолипидный синдром, женщине сразу назначается терапия. Ее целью является улучшение обмена веществ для профилактики различных патологий у ребенка.
Лечение включает лекарственные средства и витамины, которые нормализуют окислительно-восстановительные и обменные процессы на клеточном уровне. Курс проводится три или четыре раза во время вынашивания малыша. Важно при терапии АФС регулярно отслеживать с помощью ультразвукового исследования с доплером состояние плаценты и ребенка, чтобы не пропустить их ухудшение.
Особенности течения антифосфолипидного синдрома во время беременности
АФС может негативно влиять на беременность с самого ее начала, то есть еще с зачатия. Антитела нарушают клетки и эмбриобласта, и трофобласта, в результате чего глубина имплантации снижается. Кроме того, антитела могут стать причиной недостаточной выработки прогестерона, необходимого для вынашивания беременности.
Нарушения нормального течения беременности могут быть вызваны:
- эклампсией и преэклампсией;
- преждевременной отслойкой плаценты;
- тромбоцитопенией;
- венозными тромбоэмболическими осложнениями;
- катастрофическим АФС.
Для ребенка антифосфолипидный синдром опасен:
- привычным невынашиванием беременности;
- преждевременными родами;
- внутренней гибелью;
- задержкой развития;
- фетальными тромбозами.
Кроме того, после рождения у малыша возрастает риск тромбозов, которые зачастую сопровождаются аутизмом, а также бессимптомной циркуляцией антител к фосфолипидам.
Ведение беременности при антифосфолипидном синдроме
Для ведения беременности, осложненной антифосфолипидным синдромом, врач выбирает тактику, исходя из результатов иммуноферментных анализов, а также наличия в анамнезе осложненных беременностей.
В том случае, если анализы на антифосфолипидные антитела и волчаночный антикоагулянт положительные, но у женщины ранее не было ни тромбозов, ни проблем с беременностью, назначается аспирин до конца срока.
В других случаях, когда анализы положительные, но присутствовали выкидыши, замершие беременности, преждевременные роды, тромбозы, врач назначает аспирин и низкомолекулярный гепарин. В зависимости от того, осложнялись ли беременности тромбозами или нет, зависит дозировка гепаринов.
Если у женщины не только АФС, но и красная волчанка, то дополнительно прописываются глюкокортикоиды.
Помимо данных лекарственных средств врач в зависимости от состояния беременной может добавить препараты железа, Курантил и другие.
Если женщина получает лечение с применением гепаринов и аспирина, то ей вводят иммуноглобулин в целях профилактики активизации хронических или новых инфекций. Также дополнительно необходимо применять препараты, содержащие кальций и витамин D, чтобы восполнить запас кальция.
Если планируются естественные роды, то аспирин назначается до 37 недель, а гепарины вплоть до схваток. При кесаревом сечении аспирин отменяют за 10 дней, а гепарины за сутки до операции.
Помимо лекарственной терапии важно проводить:
- ультразвуковые исследования не реже одного раза в месяц, чтобы оценить состояние плаценты и плода;
- кардиотокографию, начиная с третьего триместра, для своевременного обнаружения гипоксии у ребенка;
- анализы на определение уровня антител к фосфолипидам дважды в течение всего срока беременности;
- коагулограмму, важно регулярно сдавать анализ на свертываемость крови.
Антифосфолипидный синдром при планировании беременности
При подготовке к зачатию при подозрении на АФС необходимо сдать анализы на свертываемость крови, уровень антифосфолипидных антител и волчаночный антикоагулянт. Если диагноз подтверждается, то врач назначает лечение при помощи следующих медикаментов:
- препаратов низкомолекулярного гепарина, например, Клексана, Фраксипарина, Фрагмина;
- антиагрегантов, например, Клопидогреля, чаще Аспирина;
- гормональных средств, например, Утрожестан;
- магния, например, Магне В-6 или Магнелис;
- фолиевой кислоты;
- препаратов, содержащих омега 3-6-9 (Омега-3 Доппельгерц, Линетол).
Лечение низкомолекулярным гепарином и антиагрегантами проводится в течение нескольких месяцев, если анализы не улучшаются, то назначается плазмоферез. Данная процедура позволяет очистить кровь при помощи специальных аппаратов.
В результате терапии, когда анализы приходят в норму, женщина может забеременеть. Следует отметить, что во время попыток зачать малыша лечение продолжается, чтобы плацента нормально сформировался, и риск фетоплацентарной недостаточности был низкий.
В заключение
Антифосфолипидный синдром негативно отражается на процессе зачатия еще с имплантации плодного яйца. В дальнейшем женщина может потерять ребенка на любом этапе беременности.
Однако если своевременно выявить заболевание и проходить соответствующую терапию, которою рекомендуется начинать еще во время подготовки к зачатию, то можно держать заболевание под контролем.
Главное – внимательно соблюдать рекомендации лечащего врача и верить в положительный исход. Многие женщины с АФС смогли познать радость материнства.
Специально для beremennost.net – Елена Кичак
Антифосфолипидный синдром – это аутоиммунное тромбофилическое (со склонностью к тромбообразованию) состояние, которое обусловлено наличием в крови антител – APA.
Эти антитела распознают и атакуют протеины, связанные с мембранами клеток, повреждают собственно мембраны клеток. Проявляется АФС развитием тромбозов или осложнениями беременности. Беременность с антифосфолипидным синдромом без лечения на этапе планирования и течения беременности часто имеет катастрофические последствия.
Источник: https://eltransteh.ru/antifosfolipidnyj-sindrom-pri-planirovanie-beremennosti/
Антифосфолипидный синдром и беременность

Антифосфолипидный синдром (АФС) – совокупность клинических и лабораторных признаков, вызванных наличием в организме антител к фосфолипидам и фосфолипидсвязывающим белкам. Фосфолипиды – основа клеточной мембраны. Антитела к ним реагируют с этими веществами и повреждают клеточные оболочки. В результате развивается комплекс признаков, включающий:
- закупорку (тромбоз) вен или артерий;
- невынашивание беременности и другую акушерскую патологию;
- снижение количества тромбоцитов в крови (тромбоцитопению).
Причины этого состояния неизвестны. Отмечается некоторая взаимосвязь с перенесенными инфекционными заболеваниями. Имеется наследственная предрасположенность к развитию АФС. Этот синдром может осложнять течение системной красной волчанки или, наоборот, предшествовать ее развитию.
Поговорим о том, как связаны антифосфолипидный синдром и беременность.
Клиническая картина
Тромбоз глубоких вен у молодой женщины может быть признаком антифосфолипидного синдрома.
Довольно часто лишь повторяющиеся самопроизвольные аборты заставляют заподозрить это тяжелое заболевание. Рассмотрим, какие симптомы могут помочь в диагностике АФС до беременности. Это необходимо, чтобы вовремя начать лечение и не допустить гибели плода.
Самый частый признак заболевания – тромбоз вен. Чаще всего поражаются глубокие вены нижних конечностей. Но иногда страдают и поверхностные вены, а также сосуды печени, надпочечников и других органов. Тромбоз глубоких вен сопровождается болью и отеком конечности, повышением ее температуры.
При этом состоянии может развиться опасное осложнение – тромбоэмболия легочной артерии. Она может проявляться упорным кашлем, кровохарканьем, одышкой. В более тяжелых случаях возникает резкая боль в груди, выраженная одышка, цианоз кожи.
Тромбоэмболия легочной артерии может привести к смерти больного.
При развитии у молодой женщины инсульта, транзиторной ишемической атаки, эпизодов выраженного головокружения, судорог всегда нужно исключать тромбоз мозговых артерий, вызванный АФС. В некоторых случаях артериальный тромбоз может проявиться мигренью или даже острыми психическими расстройствами.
У пациенток может поражаться сердечно-сосудистая система. При эхокардиографии обнаруживается изменение клапанов с формированием разрастаний – вегетаций.
Появляются признаки порока сердца или инфекционного эндокардита.
Появление у молодой женщины немотивированной одышки, слабости, отеков, учащенного сердцебиения, а также артериальной гипертензии должно быть поводом для углубленного обследования и исключения АФС.
https://www.youtube.com/watch?v=bQzBNSK9jrY
Довольно характерно поражение кожи – сетчатое ливедо, кожные язвы, пурпура, покраснение подошв и ладоней (эритема).
В крови больных обнаруживают снижение количества тромбоцитов. Довольно часто тромбоцитопения сочетается с гемолитической анемией. Склонность к кровотечениям нехарактерна и бывает чаще всего при передозировке антикоагулянтов.
Акушерская патология при АФС
Три и более случая спонтанных абортов на раннем сроке являются основанием для обследования женщины на антитела к кардиолипину.
У женщин АФС может проявиться привычным невынашиванием беременности, спонтанными рецидивирующими самопроизвольными абортами. После трех спонтанных абортов риск прерывания новой беременности в ранние сроки увеличивается до 45%.
Развивается задержка развития или внутриутробная гибель плода, встречаются явления преэклампсии. Беременность прерывается чаще всего во II и III триместрах. Без лечения такой печальный исход наблюдается у 90 – 95% пациенток. При своевременной правильной терапии вероятность неблагоприятного развития беременности составляет до 30%.
Варианты патологии беременности:
- необъяснимая смерть здорового плода в течение всей беременности;
- гибель здорового плода в связи с преэклампсией, эклампсией или плацентарной недостаточностью в срок до 34 недель беременности;
- как минимум три спонтанных аборта в срок до 10 недель беременности при отсутствии хромосомных нарушений у родителей, гормональных или анатомических нарушений половых органов у матери.
Особенности ведения беременности
В период планирования беременности женщина должна быть тщательно обследована у ревматолога, кардиолога и других специалистов.
В течение вынашивания необходим ежемесячный ультразвуковой контроль за развитием плода. Плацентарное кровообращение должно оцениваться с помощью допплерометрии. В III триместре необходимо регулярно проводить кардиотокографию, чтобы не пропустить начало кислородного голодания плода вследствие плацентарной недостаточности.
Определение антител к фосфолипидам проводится на 6 неделе беременности и перед планируемыми родами.
Регулярно должны определяться показатели свертывающей системы крови, в том числе и после родов. Это поможет уменьшить риск тромботических осложнений.
При изменениях, свидетельствующих о повышенной свертываемости крови, должна быть увеличена доза получаемого пациенткой гепарина.
Гепарин, в том числе и низкомолекулярный, требует отказа от грудного вскармливания. Это тот случай, когда угроза здоровью и жизни матери несоизмеримо выше, чем какие-либо последствия для ребенка при искусственном вскармливании.
Лечение антифосфолипидного синдрома при беременности
Если у женщины АФС был диагностирован еще до беременности, клинических проявлений заболевания нет, и оно проявляется лишь лабораторными изменениями, лечение может включать лишь ацетилсалициловую кислоту в дозе до 100 мг в сутки, однако польза такой терапии окончательно не установлена.
Другой вариант лечения бессимптомного АФС – применение гидроксихлорохина. Особенно этот препарат показан при наличии у женщины сопутствующих болезней соединительной ткани, в том числе системной красной волчанки. При возникновении риска тромбоза у бессимптомных пациенток (операция, длительная неподвижность) назначается гепарин в профилактической дозе.
Важными факторами предупреждения тромботических осложнений у бессимптомных пациенток являются отказ от курения и нормализация массы тела.
В отсутствие беременности основное средство профилактики осложнений АФС – варфарин, препятствующий развитию тромбозов. Однако во время беременности он противопоказан. Его использование в этот период приводит к развитию так называемой варфариновой эмбриопатии (поражению плода). Она проявляется нарушением развития костной системы, носовой перегородки, неврологическими расстройствами.
У женщин с привычным невынашиванием беременности показано лечение гепарином. В исследованиях не показано каких-либо преимуществ низкомолекулярных гепаринов перед нефракционированным. Однако низкомолекулярные гепарины удобнее, но дороже.
Назначается лечение низкомолекулярными гепаринами в сочетании с низкими дозами ацетилсалициловой кислоты. Такая терапия в два-три раза увеличивает шанс на вынашивание беременности и рождение здорового ребенка. Чаще всего применяется Эноксипарин в дозе 20 мг в сутки подкожно.
Этот препарат не проникает через плаценту и не вредит будущему ребенку.
Использование глюкокортикостероидных гормонов с этой целью гораздо менее эффективно. Однако многие ученые рекомендуют использовать дополнительно к препаратам гепарина низкие дозы глюкокортикоидов (5 -10 мг в пересчете на преднизолон).
Глюкокортикостероиды обязательно используются при развитии такого осложнения во время беременности, как катастрофическая микроангиопатия. Одновременно назначаются антикоагулянты, плазмаферез, введение замороженной плазмы и человеческого иммуноглобулина.
Проводится медикаментозная терапия, направленная на профилактику плацентарной недостаточности.
После родов женщине с АФС назначают пожизненную терапию варфарином.
Вероника Уланова, директор центра «Семейный источник» рассказывает о том, как диагностировать и лечить антифосфолипидный синдром при беременности:
Источник: https://doctor-cardiologist.ru/antifosfolipidnyj-sindrom-i-beremennost
Причина бесплодия — антифосфолипидный синдром

При антифосфолипидном синдроме (АФС) у женщин с привычным невынашиванием беременности, внутриутробной гибелью плода или задержкой его развития в крови определяют антитела, вырабатываемые организмом беременной к собственным фосфолипидам — особым химическим структурам, из которых построены стенки и другие части клеток.
Эти антитела (АФА) становятся причиной образования тромбов при формировании сосудов плаценты, что может приводить к задержке внутриутробного развития плода или его внутриутробной гибели, отслойке плаценты, развитию осложнений беременности.
Также в крови женщин, страдающих АФС, выявляют волчаночный антикоагулянт (вещество, определяемое в крови при системной красной волчанке1).
Осложнениями АФС являются выкидыш и преждевременные роды, гестозы (осложнения беременности, проявляющиеся повышением артериального давления, появлением белка в моче, отеков), плодово-плацентарная недостаточность (при этом состоянии плоду не хватает кислорода).
При АФС частота осложнений беременности и родов составляет 80%. Антифосолипидные антитела к различным элементам репродуктивной системы обнаруживаются у 3% клинически здоровых женщин, при невынашивании беременности — у 7— 14% женщин, при наличии двух и больше самопроизвольных абортов в анамнезе — у каждой третьей пациентки.
Проявления антифосфолипидного синдрома
При первичном АФС выявляются только специфические изменения в крови.
При вторичном АФС осложнения беременности или бесплодие наблюдаются у больных с аутоиммунными заболеваниями,такими, как системная красная волчанка, аутоиммунный тиреоидит (воспаление щитовидной железы), ревматизм и др.
Первичный и вторичный АФС имеют сходные клинические проявления: привычное невынашивание беременности, неразвивающиеся беременности в I—II триместрах, внутриутробная гибель плода, преждевременные роды, тяжелые формы гестоза, плодово-плацентарная недостаточность, тяжелые осложнения послеродового периода, тромбоцитопения (снижение количества тромбоцитов). Во всех случаях предвестником гибели плодного яйца является развитие хронической формы ДВС-синдрома.
Наблюдения показывают, что без лечения гибель плода происходит у 90—95% женщин, имеющих АФА.
Среди пациенток с привычным невынашиванием беременности АФС выявляется у 27—42%. Частота этого состояния среди всего населения равна 5%.
Подготовка к беременности при антифосфолипидном синдроме
Особенно важна подготовка к беременности женщин, имевших в анамнезе неразвивающиеся беременности, самопроизвольные аборты (на сроках 7—9 недель), ранние и поздние токсикозы, отслойку хориона (плаценты).
В этих случаях проводится обследование на генитальные инфекции (методами иммуноферментного анализа — ИФА, полимеразной цепной реакции — ПЦР ), исследование гемостаза — показателей свертывающей системы крови (гемостазиограммы), исключают наличие волчаночного антикоагулянта (ВА), АФА, оценивают систему иммунитета с помощью специальных анализов.
Таким образом, подготовка к беременности включает в себя следующие этапы:
- Оценка состояния репродуктивной системы супругов. Коррекция эндокринных нарушений (гормональная терапия).
- Обследование пары с целью выявления инфекционного агента с применением ПЦР (выявление ДНК возбудителя) и серодиагностики (выявление антител к данному возбудителю), отражающей степень активности процесса. Лечение выявленных инфекций с помощью химиотерапевтических и ферментных препаратов (ВОБЕИЗИМ, ФЛОГЕНЗИМ), иммуноглобулинов (ИММУНОВЕНИН).
- Исследование состояния системы иммунитета, ее коррекция с помощью медикаментов (РИДОСТИН, ВИФЕРОН, КИПФЕРОН); лимфоцитотерапия (введение женщине лимфоцитов мужа); контроль и коррекция системы микроциркуляторного гемостаза {КУРАНТИЛ, ФРАКСИПАРИН, ИНФУЮЛ).
- Выявление аутоиммунных процессов и воздействие на них (для этого применяются глюкокортикоиды и альтернативные препараты: энзимы, индукторы интерферона).
- Коррекция энергетического обмена обоих супругов: метаболическая терапия с целью снижения дефицита кислорода в тканях — тканевой гипоксии (ИНОЗИЕ-Ф, ЛИМОНТАР, КОРИЛИП, метаболические комплексы).
- Психокоррекция — устранение тревожных состояний, страха, раздражительности; применяются антидепрессанты, МАГНЕ-В6 (этот препарат улучшает процессы обмена, в том числе и в головном мозге). Применение различных методов психотерапии.
- При наличии заболеваний различных органов у супругов, планирующих беременность, необходима консультация специалиста с последующей оценкой степени повреждения больного органа, адаптационных возможностей организма и прогноза развития плода с исключением генетических аномалий.
Чаще всего при наличии АФС выявляется хроническая вирусная или бактериальная инфекция. Поэтому первым этапом подготовки к беременности является проведение антибактериальной, противовирусной и иммунокорректирующей терапии. Параллельно назначаются и другие препараты.
Показатели системы гемостаза (свертывающей системы) у беременных с АФС существенно отличаются от показателей у женщин с физиологическим течением беременности. Уже в I триместре беременности развивается гиперфункция тромбоцитов, часто устойчивая к проводимой терапии.
Во II триместре такая патология может усугубляться и привести к нарастанию гиперкоагуляции (повышению свертывания крови), к активации внутрисосудистого тромбообразования. В крови появляются признаки развивающегося ДВС-синдрома.
Эти показатели выявляют с помощью анализа крови — коагулограммы. В III триместре беременности явления гиперкоагуляции нарастают, и удержать их в пределах, близких к нормальным, можно лишь при активном лечении под контролем показателей свертывающей системы крови.
Подобные исследования проводят у данных пациенток также во время родов и послеродового периода.
Второй этап подготовки начинается с повторного обследования после проведенного лечения. Он включает контроль гемостаза, волчаночного антикоагулянта (ВА), АФА. При изменениях гемостаза применяются антиагреганты — препараты, предотвращающие образование тромбов (АСПИРИН, КУРАНТИЛ, ТРЕНТАЛ, РЕОПОЛИГЛЮКИН, ИНФУКОЛ), антикоагулянты (ГЕПАРИН, ФРАКСИПАРИН, ФРАГМИН).
При наступлении планируемой беременности (после обследования и лечения) проводят динамический контроль формирования плодово-плацентарного комплекса, профилактику фетоплацентарной недостаточности и коррекцию функции плаценты при ее изменении (АКТОВЕГИН, ИНСТЕНОН).
Тактика ведения беременности при антифосфолипидном синдроме
С I триместра, наиболее важного периода для развития плода в условиях аутоиммунной патологии, проводят контроль гемостаза каждые 2—3 недели.
С ранних сроков, можно в цикле планируемого зачатия, назначают лечение гормонами — глюкокортикоидами, обладающими противоаллергическим, противовоспалительным, противошоковым действием. Сочетание глюкокортикоидов (МЕТИПРЕД, ДЕКСА-МЕТАЗОН, ПРЕДНИЗОЛОН и др.
) с антиагрегантами и антикоагулянтами лишает активности и выводит из организма АФА. Благодаря этому снижается гиперкоагуляция, нормализуется свертываемость крови.
Все пациентки с АФС имеют хроническую вирусную инфекцию (вирус простого герпеса, папилломавирус, цитомегаловирус, вирус Коксаки и т.д.). В связи с особенностями течения беременности, применением глюкокортикоидов даже в минимальных дозах возможна активация этой инфекции.
Поэтому во время беременности рекомендуется проведение 3 курсов профилактической терапии, которая состоит из внутривенного введения ИММУНОГЛОБУЛИНА в дозе 25 мл (1,25 г) или ОКТАГАМА 50 мл (2,5 г) через день, всего три дозы; одновременно назначаются свечи с ВИФЕРОНОМ.
Малые дозы иммуноглобулина не подавляют выработку иммуноглобулинов, а стимулируют защитные силы организма.
Повторно введение иммуноглобулина проводится через 2—3 месяца и перед родами. Введение иммуноглобулина необходимо для предупреждения обострения вирусной инфекции, для подавления выработки аутоантител. При этом в организме беременной формируется защита (пассивный иммунитет) от хронической инфекции и циркулирующих в крови аутоантител, а опосредованно — и защита плода от них.
При введении иммуноглобулина могут быть осложнения в виде аллергических реакций, головной боли, иногда возникают явления простудного характера (насморк и др.).
Для профилактики этих осложнений необходимо проверить иммунный, интерфероновый статус с определением в крови иммуноглобулинов класса IgG, IgM, и IgA (антитела IgM и IgA вырабатываются при первом попадании инфекционного агента в организм и при обострении инфекционного процесса, IgG остаются в организме после перенесенной инфекции). При низком уровне IgA вводить иммуноглобулин опасно из-за возможных аллергических реакций. С целью профилактики подобных осложнений женщине до введения иммуноглобулинов вводят антигистаминные средства, после чего назначают обильное питье, чай, соки, а при явлениях, подобных простудным, — жаропонижающие средства. Не следует вводить данные препараты на голодный желудок — незадолго перед процедурой пациентка должна принять пищу.
В последние годы появились исследования, в которых одним из перспективных направлений в лечении АФС признана инфузионная терапия растворами гидроксиэтилированных крахмалов (ГЭК), приводящих к улучшению микроциркуляции крови по сосудам. Клинические исследования растворов гидроксиэтилированного крахмала II-го поколения (ИНФУКОЛ-ГЭК) во многих клиниках РФ показали их эффективность, безопасность.
Известно, что тромбоз и ишемия сосудов плаценты (возникновение участков, где нет кровообращения) у беременных с наличием АФС начинается с ранних сроков беременности, поэтому лечение и профилактику плацентарной недостаточности проводят с I триместра беременности под контролем гемостаза.
С 6—8 недель беременности используется поэтапное назначение антиагрегантов и антикоагулянтов на фоне глюкокортикоидной терапии (КУРАНТИЛ, ТЕОНИКОЛ, АСПИРИН, ГЕПАРИН, ФРАКСИПАРИН). При изменениях гемостаза (гиперфункция тромбоцитов и др.
) и устойчивости к антиагрегантам в комплексе с данной терапией назначают курс ИНФУКОЛА через день внутривенно капельно.
Беременные с АФС относятся к группе риска по развитию фетоплацентарной недостаточности. Им требуется тщательный контроль за состоянием кровообращения в плаценте, плодово-плацентарного кровотока, возможный при проведении ультразвуковой допплерометрии.
Это исследование проводится во 2-м и 3-м триместрах беременности, начиная с 16 недель, с интервалом в 4—6 недель.
Это позволяет своевременно диагностировать особенности развития плаценты, ее состояния, нарушение кровотока в ней, а также оценивать эффективность проводимой терапии, что важно при выявлении гипотрофии плода, плацентарной недостаточности.
Для профилактики патологии плода женщинам с АФС с ранних сроков беременности назначают терапию, улучшающую обмен веществ.
В этот комплекс (который нельзя заменить приемом обычных поливитаминов для беременных) входят препараты и витамины, нормализующие окислительно-восстановительные и обменные процессы на клеточном уровне организма.
За время беременности рекомендуется 3—4 раза применять курс такой терапии продолжительностью 14 дней (2 схемы по 7 дней каждая). Во время приема этих препаратов поливитамины отменяют, а между курсами рекомендуют продолжать прием поливитаминов.
Для предупреждения фетоплацентарной недостаточности у женщин с АФС также рекомендуется во II триместре беременности, с 16—18 недель прием АКТОВЕГИНА внутрь в виде таблеток или внутривенно капельно.
При появлении признаков плодово-плацентарной недостаточности назначают такие препараты, как ТРОКСЕВАЗИН, ЭССЕНЦИАЛЕ, ЛИМОНТАР, КОГИТУМ.
При подозрении на отставание плода в развитии (гипотрофию) проводят курс специальной терапии (ИНФЕЗОЛ и другие препараты).
Тактика ведения беременных с АФС, изложенная в данной статье, апробирована на практике и показала высокую эффективность: у 90—95% женщин беременность завершается своевременно и благополучно при условии, что пациентки выполняют все необходимые исследования и назначения.
Новорожденных у женщин с АФС обследуют только при осложненном течении раннего неонатального периода (в роддоме). В этом случае проводят исследование иммунного статуса, а также гормональную оценку состояния ребенка.
Источник фото: Shutterstock
Источник: https://www.9months.ru/besplodie/790/prichina-besplodiya
Планирование беременности при антифосфолипидном синдроме. Особенности ведения беременности при антифосфолипидном синдроме. Лечение антифосфолипидного синдрома при беременности

Женщин, у которых в анамнезе возникает несколько неудачных беременностей, обязательно обследуют на наличие антифосфолипидного синдрома (АФС), или синдрома Хьюза. Это аутоиммунное нарушение несовместимо с беременностью, но если назначить необходимое лечение, у женщин появляется шанс стать матерью.
Антифосфолипидный синдром: причины развития и клиническая картина
Антифосфолипидный синдром ― совокупность клинических и лабораторных симптомов, возникновение которых обусловлено ростом антител к фосфолипидам (это соединения, которые формируют клеточные мембраны). Патология возникает, когда в работе иммунной функции случается сбой.
Организм начинает вырабатывать антитела, чтобы «уничтожить» фосфолипиды, поскольку начинает воспринимать их как инородные тела. Это вызывает проблемы свертываемости крови, повышает риск тромбообразования, закупорки вен.
На фоне патологии резко снижается количество тромбоцитов в крови, возникает невынашивание беременности, могут формироваться различные акушерские патологии.
Официальная медицина выдвигает несколько возможных причин развития АФС, но точного ответа на вопрос, что провоцирует такой сбой иммунитета, найти невозможно.
Вероятные факторы развития АФС:
- генетическая предрасположенность (имеет место, если в семейном анамнезе были случаи АФС);
- тяжелые инфекционные заболевания в анамнезе. В клетках вирусов и бактерий присутствуют фосфолипиды и для уничтожения микроорганизмов иммунная система запускает синтез антител, которые иногда перестают распознавать «плохие» фосфолипиды, и вместо них уничтожают человеческие;
- длительное лечение сильнодействующими лекарствами (гормонотерапия, прием психотропных веществ и др.);
- пассивная передача антител к фосфолипидам ― возможен переход материнских антител к плоду, что вызывает АФС у новорожденного;
- красная волчанка (АФС часто развивается на фоне системных заболеваний);
- онкологические процессы.
АФС часто протекает в бессимптомной форме, но не исключается и развитие специфических симптомов. Один из них ― тромбоз вен. У женщины поражаются вены на ногах, появляются отеки тканей, трофические язвы.
Но АФС может проявляться не только внешними признаками. Нередко у больных женщин диагностируют повреждение сосудов и вен внутренних органов. Может поражаться печень, сердце, зрительный нерв, почки. В зависимости от степени поражения вен, возникают соответствующие симптомы:
- Если патологический процесс затрагивает легкие, развивается легочная тромбоэмболия, которая сопровождается существенной одышкой, болезненными ощущениями за грудиной, кровохарканием, кашлем.
- При появлении признаков ишемической атаки, судорог, психических расстройств, частых головокружений, мигрени необходимо исключить поражение мозговых артерий.
- Гипертензия, признаки эндокардита, отклонения при эхокардиографии могут указывать на глобальное поражение сердечно-сосудистой системы.
- Ухудшение зрения, беганье «мушек» перед глазами указывает на влияние АФС на зрительный аппарат женщины.
Важно! Специфическим симптомом АФС можно назвать «сосудистую сеточку». Ее можно заметить на бедрах, лодыжках, стопах.
Клинические проявления антифосфолипидного синдрома при беременности
Понять, что у женщины АФС можно по первичному бесплодию неопределенной природы, которое проявляется нарушением имплантации, как естественной, так и экстракорпоральной. Но не всегда удается поставить верный диагноз сразу же.
Если женщина все же беременеет, с увеличением гестационного срока у нее возникают определенные признаки:
- Прогрессирующий гестоз, который в большинстве случаев переходит на последнюю стадию ― преэклампсию. Риск данной патологии у женщин с АФС составляет более 20%.
- Внезапное преждевременное отслоение плаценты, которая полноценно функционировала до этого момента. Частота патологии ― 10%.
- Тяжелая тромбоцитопения (встречается у 20% беременных дам с АФС).
- Поражение вен тромбами. Это наиболее частое осложнение. Преимущественно поражаются ноги.
Внимание! У 1% женщин возникает катастрофический АФС. Он не поддается коррекции, поэтому может окончиться летальным исходом.
Что касается плода, то негативное влияние АФС распространяется и на него. Может иметь место мертворождение, замирание эмбриона, задержка развития, тромбоз у плода.
Антифосфолипидный синдром ― ведение беременности
Женщина, у которой поставлен диагноз «антифосфолипидный синдром» должна быть обследована на этапе планирования беременности, чтобы скорректировать лечение. Ее должен осмотреть ревматолог, иммунолог, а также другие специалисты.
После удачного зачатия женщина находится под скрупулезным наблюдением:
- Ежемесячно проводят УЗИ с допплером для оценки развития плода и состояния плаценты.
- Начиная с 3 триместра регулярно проводят кардиотокографию. Это необходимо, чтобы вовремя заметить гипоксию и компенсировать ее.
- Контрольное определение уровня антител к фосфолипидам проводят на 6 гестационной неделе и перед родоразрешением.
- Для предотвращения тромботических нарушений у женщины часто исследуют степень свертываемости крови. Если кровь сильно сгущается, рассматривают необходимость приема гепарина, чтобы не дать сформироваться тромбам.
Важно! Если планируют кесарево сечение, лечение АФС приостанавливают, чтобы исключить прорывное кровотечение. Отмена лекарств проводится за 24 часа до операции.
Антифосфолипидный синдром и беременность ― лечение
- На ранних стадиях развития АФС лечение довольно простое и заключается в приеме ацетилсалициловой кислоты (до 100 мг в день). Но стопроцентной эффективностью терапия не отличается.
- Более современный подход к лечению АФС ― назначение гидроксихлорохина. Этот препарат сдерживает рост антител к фосфолипидам, особенно если женщина болеет еще и красной волчанкой.
- Допускается прием гепарина. Он предотвращает тромбоз, если у женщины слишком густая кровь или она не может полноценно двигаться, например, если лежит на сохранении.
- Важный момент в лечении ― поддержание нормального веса. Для этого нужен пересмотр питания и активный образ жизни.
- Для профилактики тромбообразования назначают Варфарин.
Но это средство применяют только вне беременности из-за его эмбриотоксического влияния.
- Для усиления эффекта гепарина назначают глюкокортикостероиды (преднизолон) в малых дозах. Их прием обоснован, когда у женщины возникает катастрофическая микроангиопатия.
Важно! На протяжении беременности проводят профилактическое лечение для предотвращения гипоксии плода по причине неполноценности плаценты.