Куда девают плаценту после родов — особенности, требования и интересные факты
Наши мамы и бабушки вряд ли интересовались, куда девают плаценту поле родов в медучреждениях. Однако сегодня этому вопросу придают куда большее значение, причем не только будущие роженицы.
Причиной тому — широко разрекламированная чудодейственная плацентарная косметика, которая стоит далеко не дешево, а раз ее производят, то берут же где-то сырье! Давайте выясним, как должны поступать с плацентой сотрудники родильных домов, всегда ли они выполняют предписанные правила и неужели правда обогащаются за счет ничего не ведающих мамочек?
А еще мы расскажем, как поступают со своей плацентой самые креативные роженицы.
Коротко о главном: что такое плацента?
Послед, или детское место, так иногда называют плаценту, — это эмбриональный орган, который образуется вокруг зародыша из его оболочек, врастает в слизистую матки с помощью особых ворсинок и создает связь между организмом матери и эмбрионом.
За счет плаценты будущий человек питается, она обеспечивает его дыхание, выводит продукты метаболизма и как бы парадоксально это ни звучало, защищает от материнского организма, точнее от иммунных клеток, которые воспринимают плод как чужеродное тело.
Послед выходит спустя несколько минут после рождения ребенка, за что и получил свое название. Этот временный орган также образуется у самок 94 % видов млекопитающих и хрящевых рыб. А вы знаете, что делают с плацентой некоторые животные? Правильно, они ее съедают. Вопрос: зачем?
Вкусно, полезно или необходимо?
Плацентофагию практикуют даже травоядные животные, например, корова, облизав теленка, сразу съедает послед, что удивительно, ведь это единственный в ее жизни прецедент поедания сырого мяса. Однако такое поведение себя оправдывает.
Согласно наблюдениям опытных ветеринаров коровам поедание плаценты идет только на пользу:
- быстро прекращается послеродовое кровотечение;
- матка принимает свою первоначальную форму в течение суток;
- реже наблюдаются инфекции половых путей;
- нет проблем с лактацией.
Более того, многие скотоводы «неправильную» корову, которая оставляет послед, отправляют на мясо, потому как считают, что она не сможет больше принести здоровое потомство, не говоря уже о том, чтобы нормально выкормить теленка и давать молоко хозяину.
Зато в дикой природе поедание самками плаценты вполне объяснимо: таким образом животные убирают за собой, ведь запах крови может привлечь хищников. Ну а домашние кошки и собаки делают это уже на уровне инстинктов. Кстати, иногда коты помогают своим «женам» в поедании плаценты, а значит, не видят в такой трапезе ничего отвратительного.
Кроме того, считается, что плацента содержит необходимые для послеродового восстановления гормоны и питательные вещества. В действительности у только родивших самок нет особого выбора. Первые дни после родов они не оставляют беспомощных детенышей и послед от потомства становится единственной альтернативой полноценной пище.
С животными все ясно, однако последнее десятилетие в мире прослеживается тенденция к поеданию последа млекопитающими отряда приматов семейства гоминидов, больше известными как представители вида человек разумный.
Причем касается это не диких племен, а цивилизованных женщин и даже мужчин.
Зачем им это надо, мы расскажем чуть позже, а сейчас выясним, что делают с плацентой после родов в медицинских учреждениях и может ли роженица распоряжаться последом на свое усмотрение.
Временный орган: один на двоих
С точки зрения закона плацента является внутренним органом, принадлежащим в равной степени матери и малышу. Поскольку новорожденный пока не в состоянии принимать решения, последом должна распоряжаться его мать. При желании она имеет полное право забрать из роддома собственную плаценту и делать с ней, что хочет. Вы удивитесь, как женщины используют послед, но об этом — чуть позже.
Согласно нормативам СанПиН плацента приравнивается к отработанному биологическому материалу, как, например, аппендикс, ампутированная конечность или удаленная опухоль, поэтому подлежит утилизации. Однако вариантов развития событий, куда девают плаценту в роддомах, несколько:
- отдают матери;
- утилизируют за ненадобностью как невостребованный биоматериал;
- отправляют на гистологию (по медицинским показаниям), а затем утилизируют.
Других вариантов нет, так как в нашей стране торговля органами запрещена. Но матери все равно придется подписывать бумаги, и это не бюрократия, а необходимость.
Документ на плаценту
В первом случае роженица будет точно знать, куда девают плаценту после родов, получив свой орган в целости и сохранности.
Во втором просто подписывает отказ, и эта бумага потребуется роддому для исследований или при утилизации биоотходов.
Однако забрать послед получится без проблем, если роды прошли без осложнений, состояние ребенка и матери удовлетворительное и нет необходимости в дополнительных исследованиях.
Плаценту не отдадут в случае мертворождения или если были обнаружены патологии внутриутробного развития, например плацентарная недостаточность.
В этом случае гистологический анализ позволит установить причины развития пороков плода и, если требуется, назначить ребенку адекватное лечение.
И конечно, плаценту не отдадут, если у беременной женщины был обнаружен гепатит, СПИД и другие тяжелые заболевания.
Теперь мы расскажем, что делают с плацентой в роддоме после того, как подписаны бумаги.
Хранение
Мамочка, решившая забрать плаценту с собой, вряд ли доверит ее даже самому ответственному медперсоналу. В этом случае предусмотрительная роженица заранее запасается сумкой-холодильником, куда акушер определяет ее послед и передает родственникам.
Есть фирмы, которые занимаются инкапсулированием биоматериала и согласно подписанному договору бесплатно предоставляют роженице набор для транспортировки и хранения плаценты. Послед может храниться в следующих условиях:
- при комнатной температуре не более 4 часов;
- в холодильнике до 72 часов;
- полгода при глубокой заморозке.
Однако плацентофагия в России пока мало распространена, поэтому в большинстве случаев послед как вид медицинских отходов утилизируется согласно требованиям закона.
Утилизация плаценты
Источник: https://FB.ru/article/449085/kuda-devayut-platsentu-posle-rodov---osobennosti-trebovaniya-i-interesnyie-faktyi
Результаты гистологии после замершей беременности: расшифровка от гинеколога
После чистки полости матки остаются образцы тканей, которые необходимо исследовать. Результаты гистологии после замершей беременности позволяют предположить причины прерывания и выстроить дальнейшую тактику, чтобы избежать последующих осложнений. Чаще всего при помощи гистологии определяют инфекционные причины, но иногда находят другие изменения в морфологическом строении тканей.
Гистология эмбриона после замершей беременности позволяет провести исследование тканей эндометрия, чтобы обнаружить в них изменения, характерные для различных патологических состояний:
- инфекция полости матки;
- хромосомные аномалии;
- гормональные нарушения, в том числе – сахарный диабет.
Аномалии анатомического развития матки определяются при помощи УЗИ или гистероскопии, гистологическое исследование дает понятие о строении клеток, расположении сосудов и слоях тканей.
В биопсии эндометрия можно увидеть признаки воспалительной реакции или изменения в строении отдельных тканей зародыша, по которым можно косвенно судить о хромосомных аномалиях эмбриона.
Но точно установить кариотип по гистологии невозможно, для этого проводится кариотипирование.
Гистология после замершей беременности: расшифровка результатов
По результатам гистологии после выскабливания замершей беременности врач может назначить дообследование или лечение. Чаще всего требуются дополнительные анализы, которые подтвердят биопсию. К ним относятся:
- исследование гормонального фона будущей мамы – анализы на эстрогены, прогестерон, тестостерон, ФСГ, ЛГ, кортизол, пролактин и другие гормоны;
- обследование на TORCH-инфекцию;
- спермограмма для супруга;
- иммунограмма для установления иммунного статуса.
Расшифровку результатов гистологии плода после замершей беременности может дать лечащий врач, самостоятельно разобраться в патологоанатомических терминах сложно.
Чтобы понять написанное в заключении патологоанатома, необходимо понять, как выглядит нормальный эндометрий во время беременности.
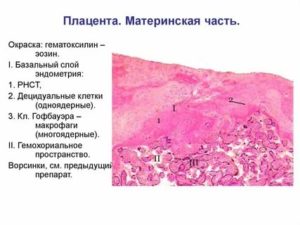
До имплантации эмбриона под действием прогестерона происходит разрастание спиральных артерий с толще эндометрия. Они необходимы для питания будущего зародыша. После имплантации в эндометрий плодного яйца, происходят морфологические изменения.
в соединительной ткани увеличиваются клетки-фибробласты, они приобретают способность синтезировать белок. Такие клетки называют децидуальными, а эпителий с ними в составе – децидуальной (или отпадающей) оболочкой.
В зависимости от локализации оболочки, выделяют несколько ее типов:
- базальная – между эмбрионом и миометрием;
- капсульная – между зародышем и просветом матки;
- париетальная, или пристеночная – остальной промежуток между первыми двумя.
Хорион – это зачаток плаценты, который соединяет зародыш с сосудами стенки матки и обеспечивает питание. В гистологии децидуальная ткань ворсины хориона означает участок оболочки, в котором должна была сформироваться плацента.
Трофобласт — это клетки, которые обеспечивают питание зародыша на ранних этапах развития.
Они выделяют протеолитические ферменты, которые помогают растворять ткани эндомтерия и имплантироваться зародышу.
В гистологии измененная децидуальная ткань с клетками трофобласта говорит, что нарушение развития эмбриона произошло на ранних этапах, что не позволило ему нормально прикрепиться в полости матки.
Спиральные артерии с гестационной перестройкой являются признаком начала формирования плаценты. Такое заключение характерно для беременности после 5 недели. Но характер изменений в сосудах может быть разным.
При неполной перестройке в соответствии со сроком это может стать причиной прерывания беременности. Исследования показали, что при сохранении такой беременности высок шанс развития гестоза в начале 2 триместра.
Ворсины хориона могут трансформироваться в пузырьки с жидкостью – цисты. Такое состояние в гистологии отображается как частичный простой пузырный занос. Его нельзя назвать полноценной беременностью.
Состояние характеризуется тяжелым токсикозом и риском массивного кровотечения. Плод погибает еще на ранних этапах, поэтому в матке развиваются только патологически измененные ткани трофобласта.
Причины патологии связаны с:
- хромосомными аномалиями;
- влиянием вирусов;
- гипоэстрогенией;
- многократными абортами;
- молодым возрастом будущей мамы;
- возрастом после 35 лет.
В этом состоянии также наблюдается нарушение созревания и дифференцировки ворсин хориона, что может быть косвенным признаком хромосомных отклонений в развитии зародыша.
Эндометрит в гистологии после чистки замершей беременности
Хронический эндометрит является одной из основных причин замершей беременности в малом сроке. При повторяющихся анэмбриониях с ним связано до 63% патологии беременности. Для тканей эндометрия характерны воспалительные изменения, которые затрагивают разные слои.
Очаговый продуктивный децидуит говорит о выраженной воспалительной реакции, которая затронула формирующуюся оболочку зародыша. В тканях эндометрия иногда заметно формирование микротромбов и выраженной воспалительной инфильтрации.
Основными морфологическими признаками эндометрита являются:
- диффузная лимфоцитарная инфильтрация с примесью нейтрофилов, полиморфноядерных клеток, гистиоцитов, плазматических клеток;
- продуктивный базальный децидуит, плазматические клетки в строме эндометрия;
- фиброз стромы в очаговой или диффузной форме;
- склеротические изменения в спиральных артериях;
- в хорионе нарушен рост сосудов, есть признаки дистрофии, фиброза;
- гипоплазия или некротические изменения в ворсинах хориона;
- децидуальная ткань с очаговой микроморфологической инфильтрацией;
- сладж-синдром эритроцитов в сосудах формирующегося межворсинчатого пространства.
Все эти изменения говорят в пользу хронического воспаления эндометрия, которое станет препятствием для последующего зачатия. Поэтому женщинам с подобным гистологическим заключением необходимо установить тип инфекции и подобрать соответствующее лечение. Это увеличит шансы успешного зачатия и снизит риски осложнений беременности на более поздних сроках.
Виллузит и интервиллузит плаценты в гистологии после замершей беременности
Исследование тканей, полученных после выскабливания, является обязательным этапом диагностики после потери плода. После замершей беременности в гистологи плаценты часто выявляется виллузит и интервиллузит. Что означают эти понятия?
Замершая беременность является следствием хромосомных аномалий плода или хронического эндометрита. Остальные причины невынашивания выявляются реже. Воспаление хориона, а в более позднем сроке – плаценты, может иметь разную локализацию.
- Ворсина хориона (лат. villus) может воспаляться изолированно, тогда выявляют виллузит.
- При воспалении межворсинчатого пространства в гистологии записывают интервиллузит плаценты.
- Поражение базальной пластинки описывается как базальный децидуит.
- Продуктивный хориодецидуит – это вовлечение хориальной пластинки.
Гистологические определения отличаются в зависимости от типа клеточной реакции, состояния сосудов. В заключении гистолога можно увидеть следующие описания материала:
- продуктивный интервиллузит – это значит, что между ворсинами хориона преобладают макрофаги, плазматические клетки, при поражении вирусами преобладают макрофаги, моноциты, при некрозе ворсин наблюдаются деструктивные изменения;
- субхориальный интервиллузит плаценты – воспалительная реакция, которая говорит о восходящем инфицировании, проявляется в виде большого скопления лейкоцитов (краевое стояние) в межворсинчатом пространстве;
- гнойный субхориальный интервиллузит – бактериальное поражение с присутствием большого количества полиморфноядерных лейкоцитов.
Патологические изменения могут проявляться в децидуальной мембране. Тогда говорят об очаговом экссудативном децидуите, сочетающемся с виллузитом. Экссудат может иметь разный характер:
- серозный;
- фибринозный;
- гнойный;
- гнилостный;
- геморрагический;
- катаральный;
- смешанный.
Иногда наблюдаются скопления эритроцитов, которые говорят о кровоизлиянии и очаговом серозном децидуите.
Причиной очагового продуктивного виллузита в плаценте является инфицирование. Возбудители проникают восходящим путем из влагалища или уже находятся в матке на момент зачатия при хроническом эндометрите. В зависимости от типа инфекции преобладают определенные клеточные реакции.
При интервиллузите париетальном и базальном децидуите выявляются микробные ассоциации с бактериями разного типа. Это может быть условно-патогенная неспецифическая флора:
- стафилококки;
- кишечная палочка;
- пневмококки;
- энтеробактер;
- стрептококки;
- клебсиелла;
- кандиды.
При крупноочаговом хроническом продуктивном интервиллузите воспаление наблюдается в большом количестве ворсин, для такого заключения гистолога необходимо, чтобы в реакцию было вовлечено более 10 ворсин. Причиной поражения в этом случае чаще выступают различные типы вирусов:
- цитомегаловирус;
- простой герпес;
- краснуха;
- варицелла зостер (тип герпесвируса).
Реже причиной становятся токсоплазмы и спирохеты (возбудитель сифилиса). При микотическом поражении хронический интервиллузит протекает без продуктивного виллузита. Аналогичные изменения появляются при инфицировании хламидиями, простейшими, риккетсиями, вирусом кори и Эпштейна-Барр.
При этом микроорганизмы проникают в полость матки не только восходящим, но и гематогенным путем. Хроническое воспаление, вызванное бактериями или вирусами, не позволит нормально развиваться эмбриону, его нужно лечить.
Может потребоваться дополнительное обследование (микробиологическое, ПЦР-диагностика), чтобы точно установить тип инфекции и подобрать соответствующие препараты.
Гистологическая терминология часто тяжело расшифровывается, поэтому самостоятельно оценить результаты исследования невозможно. Чтобы исключить ошибки и выбрать правильную тактику для планирования следующей беременности, лечащий врач должен знать заключение патологоанатомов.
Юлия Шевченко, акушер-гинеколог, специально для Mirmam.pro
Источник: https://mirmam.pro/gistologiya-posle-zamershey-beremennosti
Послед – что это такое, методы отделения
статьи:
Роды – это сложный и ответственный период не только для матери и ребёнка, но и для врачей. Родовой процесс делится на 3 этапа: подготовка, потуги и роды ребенка, отделение последа.
Третий этап очень важный, так как от него зависит здоровье новоиспечённой матери. В идеале «детское место» должно отелиться своевременно и полностью, если этого не происходит, то врачи прибегают к ручному его изгнанию.
Любые аномалии последа провоцируют воспалительный процесс и сильное кровотечение.
Послед – описание и строение органа
Послед (детское место) – это эмбриональный орган, который существует только в период вынашивания ребёнка. Это очень важный орган, который обеспечивает питание, дыхание и нормальное развитие эмбриона. Кроме того, послед защищает ребёнка от разного рода вредного воздействия. Вопрос, о том, как выглядит послед, интересует многих.
Внешне орган напоминает лепёшку, а внутри него находится мембрана, которая соединяет кровеносную систему матери и эмбриона. Состав последа:
• Плацента
• Пуповина
• Мембрана (водная, ворсистая, децидуальная). Ворсинки хориона, прикреплённые к матке, формируют плаценту. Плацента со всеми оболочками – это и есть послед.
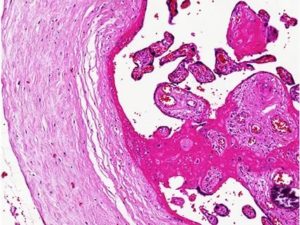
Плацента имеет 2 поверхности: наружную и внутреннюю. Наружная (материнская) примыкает к стенке матки, состоит она из долек (от 15 до 20 штук), которые сверху покрыты серой мембраной. Каждую дольку пронизывают ворсинки, через которые проходят сосуды. Внутренняя (плодовая) поверхность прилегает к плодному яйцу, а сверху её окутывает водная мембрана.
Плодовую поверхность покрывают кровеносные сосуды, которые устремляются к корню пупочного каната, прикреплённого в центре внутренней поверхности плаценты. Изнутри матка покрыта 3 оболочками: материнская (децидуальная), плодовая (хорион), внутренняя (амнион). Внутри амниона находится околоплодная жидкость, в которой плавает эмбрион.
Водная оболочка обволакивает плаценту и пупочный канат. Плодовая и водная оболочки отделены друг от друга. Пупочный канат соединяет эмбрион с плацентой. Через пуповину проходят 2 пупочные артерии, по которым течёт венозная кровь и крупная вена, транспортирующая кислород и питательные вещества к плоду.
Вокруг сосудов находиться зародышевая ткань (вартоновый студень), которая защищает их от сдавливания тканями. Околоплодная жидкость заполняет плодное яйцо и защищает эмбрион от травмирования. Послед полностью сформирован на 16 неделе беременности, а с 36 недели он начинает стареть. Если беременность протекает нормально, то масса плода составляет от 3.3 до 3.
4 кг, размер последа 15–25 см, а толщина от 2 до 4 см. Вопрос: «Сколько весит послед?» интересует будущих и новоиспечённых мамочек, а также врачей. В норме масса органа составляет примерно 500 г.
Функции детского места
Послед беременных – это важный орган, который выполняет следующие функции:
• Газообменная. Плацента транспортирует кислород из крови матери в кровоток плода, а углекислый газ с помощью материнских эритроцитов выводится наружу. При стенозе или закупорке сосудов ребёнок страдает от кислородного голодания, из-за чего нарушается его развитие.
• Питательная. Плацента обеспечивает питание эмбриона, назад транспортируются метаболиты, так проявляется выделительная функция.
• Эндокринная. Плацента продуцирует гормоны и биологически активные вещества, которые необходимы для беременной и плода (хорионический гонадотропин, плацентарный лактоген, эстриол, прогестерон). По концентрации этих веществ можно оценить состояние плаценты, и выявить патологии в развитии эмбриона.
• Защитная. Плацента защищает плод от антител матери, а также препятствует проникновению антигенов эмбриона в кровь матери. Таким образом, орган предотвращает иммунологический конфликт между двумя организмами. Однако плацента не способна защитить плод от наркотиков, алкоголя, никотина и вирусов.
При нарушении развития последа возникают опасные для матери и ребёнка осложнения.
Возможные проблемы, связанные с последом
К одной из наиболее распространённых патологий последа относят низкое прикрепление плаценты. Если проблему определяют после 28 недели беременности, то речь идёт о предлежании плаценты, которая перекрывает зев матки. Однако только у 5 % женщин такое расположение сохраняется до 32 недели.
Предлежание плаценты – это опасное осложнение беременности, при котором плацента смещается в нижний сегмент матки. Эта патология встречается у повторно рожающих, особенно после аборта и послеродовых осложнений. Осложнение могут спровоцировать новообразования, аномалии развития матки, низкое внедрение плодного яйца.
При предлежании плаценты повышается риск маточных кровотечений и преждевременных родов. Приращение плаценты – это состояние, которое характеризуется плотным прикреплением последа к матке. Из-за низкого расположения плаценты ворсины хориона врастают в миометрий или во всю толщу матки. Как следствие, послед не отходит самостоятельно.
Плотное прикрепление отличается от предыдущей патологии только тем, что ворсины хориона прорастают на меньшую глубину в стенку матки и провоцируют задержание последа. Кроме того, эта аномалия провоцирует кровотечение во время родов. И в первом и во втором случае прибегают к ручному отделению последа.
Отслойка плаценты – это патология, которая характеризуется преждевременным (до рождения ребёнка) отделением плаценты от стенки матки. При этом повреждаются маточно-плацентарные сосуды, и возникает кровотечение. Интенсивность симптомов зависит от площади отслоения. При небольшой отслойке показаны естественные роды с последующим обследованием полости матки.
При сильной отслойке показано кесарево сечение. Преждевременное созревание плаценты характеризуется раним созреванием или старением органа. В таком случае наблюдаются следующие виды последа:
• Тонкий – менее 2 см в 3 семестре беременности. Эта проблема характерна для гестоза, внутриутробной задержки плода, угрозы прерывания беременности.
• Толстый – более 5 см при гемолитической болезни и сахарном диабете.
Необходимо провести диагностику и лечение. Позднее созревание чаще диагностируют у женщин с сахарным диабетом, курящих беременных, при резус-конфликте матери и ребёнка и врождённых аномалиях развития плода.
Маленький послед не в состоянии выполнять свои функции, а это грозит мертворождением и умственной отсталостью ребёнка. Повышается риск плацентарных инфарктов, воспаления плаценты или плодовых мембран (например, восходящая бактериальная инфекция последа 3 степени), а также плацентарных новообразований.
Рождение детского места
Фраза: «Отошёл послед после родов» ставит в тупик многих первородящих женщин. Ведь 3 этап родов, когда рождается плацента, тоже очень важен, так происходит очистка матки. Врачи наблюдают за женщиной, оценивают её состояние, контролируют сердцебиение и пытаются определить, какой объём крови она потеряла. Чтобы оценить степень кровопотерь под женщину подкладывают металлический судок.
Важно постоянно опорожнять мочевой пузырь, чтобы он не задерживал отделение плаценты. Примерно через 2 часа и кровопотере не более 220 мл выходит послед после родов. При кровотечении и задержке последа проводится наружное изгнание органа.
Очень важно полностью удалить послед после родов, ведь даже маленький его кусочек может вызвать опасные осложнения: сильные маточные кровотечения или гнойные инфекции.
Признаки отделения последа
Процесс отделения детского места с пупочным канатом и плодными мембранами называют рождением последа. Существует несколько характерных признаков отделения последа: • Признак Шредера – меняется состояние, форма и высота матки. При отделении плаценты матка становится более плоской, а её дно приподнимается к пупку.
Матка отклоняется в правую сторону. • Признак Альфреда – свободный конец пупочного каната удлиняется. После рождения ребёнка пупочный канат пересекают, а второй его конец уходит во влагалище. Врач накладывает на его конец зажим. Когда послед роженицы опускается в нижнюю часть матки, пуповина тоже удлиняется.
• Признак Микулича – позыв к потугам. Этот симптом проявляется не у всех рожениц. • Признак Клейна – после потуг пупочный канат, который выступает из влагалища, удлиняется. Если после окончания потуг длина пуповины не уменьшается, то послед отделился от матки.
• Признак Клюстера-Чукалова – при нажатии на надлобковый участок пупочный канат удлиняется. После окончания физического воздействия пуповина остаётся неподвижной.
Если на 3 этапе родов роженица чувствует себя нормально, плацента не отделилась, а кровотечение отсутствует, то срок ожидания продлевают до 2 часов.
Если по истечении этого времени состояние роженицы не изменилось или даже ухудшилось, то проводят удаление последа вручную.
Методы изгнания детского места
Последовый период занимает мало времени, однако это не уменьшает его сложности. На этом этапе повышается риск маточных кровотечений, которые угрожают жизни женщины. Ведь если детское место не рождается, то матка не может больше сокращаться, а кровеносные сосуды не закрываются.
Тогда врачи применяют экстренные методы отделения последа:
• Метод Абуладзе. Врач выполняет мягкий массаж матки, потом захватывает брюшную стенку за продольную складку и просит роженицу потужится.
Наружное отделение последа методом Абуладзе не причиняет боли, он достаточно простой и эффективный.
• Метод Гентера. Дно матки приводят к серединной линии. Врач поворачивается боком к женщине так, чтобы видеть её ноги, сжимает руки в кулаки, тыльную поверхность основных фаланг прижимает к области дна матки. Медик постепенно надавливает, перемещая послед вниз и внутрь. Роженица не должна тужится.
• Метод Креде-Лазаревича. Этот способ применяют, если предыдущие методы были неэффективны. Дно матки приводят в серединное положение, с помощью лёгкого массажа стимулируют её сокращения.
Потом акушер должен встать с левой стороны от женщины так, чтобы видеть её ноги, обхватить дно матки правой рукой, чтобы 1 палец упирался в переднюю её стенку, ладонь – в дно, а 4 пальца – в заднюю поверхность.
Затем медик выжимает послед, сжимая матку одной рукой и одновременно выталкивая плаценту другой.
Это эффективные способы отделения последа, которые применяют, если детское место самостоятельно отделилось от матки. В таком случае врач просто облегчает его выход.
При наличии кровотечения без признаков отделения плаценты или отсутствии этих признаков на протяжении 2 часов после родов, врач проводит ручное изгнание последа.
Это опасная и сложная процедура, во время которой применяется наркоз.
Осмотр последа
Вопрос о том, что делают с последом после родов, интересует многих женщин. В первую очередь послед отдают на гистологию, чтобы убедиться в его целостности. Ведь, как уже упоминалось, даже небольшая его часть, которая осталась внутри может спровоцировать воспаление.
Орган выкладывают на поднос материнской поверхностью вверх и обследуют дольки. Особенно следует обратить внимание на края, детское место должно быть гладким, без оборванных сосудов. Потом послед переворачивают плодовой поверхностью вверх, и тщательно исследуют оболочку.
Врач должен расправить каждый разрыв и внимательно осмотреть ворсистую мембрану на предмет повреждения кровеносных сосудов. Гистологическое исследование последа позволяет восстановить клиническую картину, выявить его предлежание. Если в результате осмотра последа выясняется, что орган вышел не полностью, то проводится очистка матки.
Эту процедуру проводят вручную или с использованием кюретки (специальная ложечка). Осмотр последа после родов позволяет выявить даже плодные мембраны, которые задержались в полости матки. В таком случае не проводят очищение, оболочки выходят наружу вместе с лохиями (послеродовые выделения).
После осмотра плаценту взвешивают, данные записывают в карту и выдают роженице заключение по исследованию последа. После вышеописанных процедур проводиться утилизация последов. Потом врач оценивает кровопотери, осматривает родовые пути женщины, промывает их антисептическим раствором, зашивает разрывы.
Затем роженицу отправляют в послеродовую палату, где её состояние контролируют ещё на протяжении 3 часов. Это объясняется повышением риска кровотечений после родов из-за снижения тонуса матки.
Профилактика задержания последа заключается в своевременном лечении хронических болезней, ведения здорового образа жизни в период планирования беременности и во время вынашивания плода.
Кроме того, будущая мама должна выделять на сон не менее 10 часов, избегать чрезмерных физических нагрузок, стрессов, гулять на свежем воздухе не менее 4 часов, правильно питаться. Важно избегать мест массового скопления людей, употреблять поливитаминные комплексы. Таким образом, послед – это временный, но очень важный орган, который связывает организм матери и плода, выполняет дыхательную, питательную и защитную функцию. Своевременное и правильное отделение плаценты гарантирует успешное окончание родов и отсутствие проблем со здоровьем в будущем.
Последние материалы раздела:
Гипнороды: что это такое, в чем особенность метода Монган
Гипнороды — инстинктивные роды с применением техник, способствующих расслаблению.
Как начинаются схватки
Девушки, которые готовятся стать мамами впервые, часто переживают, что не смогут вовремя заметить начало родового процесса. Тем более, что иногда беременные не замечают даже очевидных…
Эпидуральная анестезия при родах
Эпидуральная анестезия (ЭА) – разновидность нейроаксиальной блокады: воздействие используемых препаратов направлено на проводимость корешков спинного мозга. Метод предполагает введение…
Источник: https://birth-info.ru/371/childbirth-Posled---chto-eto-takoe--metody-otdeleniya/
Плацента после родов: что делают с последом в роддоме и можно ли его забрать?
Большинство современных будущих мам очень тщательно изучают все особенности предстоящих родов. Они заранее подбирают роддом и врача-гинеколога, способ родоразрешения, выясняют необходимость стимуляции, обезболивания и возможность сохранения стволовых клеток. Особенно щепетильные мамочки интересуются вопросом о дальнейшей «судьбе» такого органа, как плацента.
Что такое плацента, как выглядит после родов?
Плацента – это временный орган, который формируется в организме женщины только в период вынашивания ребенка для его иммунологической защиты от внешних воздействий, выработки гормонов, обеспечения нормального развития, газообмена (дыхания), питания и устранения веществ, переработанных плодом. Ее еще иногда называют «детское место» из-за той важной роли, которую она играет в жизнеобеспечении будущего ребенка.
Внешне плацента представляет собой гладкую бордово-голубоватую лепешку размером в 15–30 сантиметров и весом в 500–600 грамм, состоящую из 8 слоев и вытянутых пустот, наполненных кровью, из-за чего она напоминает печень.
Плацента вместе с пуповиной и плодными оболочками самостоятельно изгоняется организмом роженицы через 5–40 минут после рождения малыша.
Врач-гинеколог и акушер наблюдают за этим процессом и в случае каких-либо затруднений вручную помогают женщине избавиться от детского места.
Зачем в роддоме забирают плаценту и что с ней делают?
После рождения здорового малыша части детского места уже не нужны ни ребенку, ни матери, поэтому в родильных домах врачи не обсуждают с роженицей вопрос о том, куда девают плаценту. Однако некоторые современные мамы придают большое значение роли детского места в дальнейшей жизни ребенка, поэтому интересуются тем, что и зачем с ним делают после извлечения из организма.
Гистология плаценты
Гистологическое исследование назначается врачом только в тех случаях, когда необходимо выяснить причину возникших проблем:
- мертворожденный ребенок;
- недоношенный или маловесный малыш;
- осложнения во время родов;
- патологии у малыша.
Плацента доставляется в лабораторию для гистологии в максимально краткие сроки без повреждения, заморозки и фиксации в формалине. Лаборант оценивает все части плаценты – ворсинки хориона (терминальные, промежуточные, стволовые), синцитио-капиллярные мембраны, узелки, фибриноид, пластины (хоральную и базальную) и соли кальция.
Утилизация детского места
В обычной практике родильных домов, где женщины не заявляют свое право на получение последа, проводится его утилизация в соответствии с правилами медицинского учреждения об отходах биоматериала.
Плацента, пуповина и другие оболочки сразу после родов складываются в пластиковый пакет и уничтожаются по той технологии, которая определена правилами конкретного роддома (кремация, захоронение на специальном полигоне).
Можно ли забрать плаценту после родов?
Роженица, которая планирует после родов забирать послед, должна заранее согласовать этот вопрос с врачом и узнать, предоставляет ли медицинское учреждение, выбранное для родоразрешения, такую возможность. Послед считается биологической тканью, принадлежащей женщине, однако медицинские работники могут отказать ей в получении плаценты, если это предполагают правила роддома.
Возможно ли продать послед?
Забрав детское место, женщина вправе решить каким образом с ним поступить. Существует несколько вариантов использования плаценты:
- съесть в соответствии с традициями древних народов, считавших, что это придает новоиспеченной матери дополнительные силы;
- закапсулировать или изготовить таблетки, обладающие иммуномодулирующим действием;
- закопать возле дома и посадить там дерево;
- засушить и оставить на память (из нее также делают предметы интерьера);
- отдать ее для забора стволовых клеток и их хранения на случай онкологического заболевания;
- продать фармакологической компании.
Плацента без патологий и инфекции обладает множеством веществ, полезных для здоровья – гаммаглобулин, гемоглобин, гонадотропин, интерфероны, окситоцин, простагландин и другие, поэтому существует мнение, что медицинские работники не утилизируют детское место, а продают в лаборатории, где изготавливают косметические средства и медицинские препараты. Однако такое мнение ошибочно, потому что существует множество более дешевых синтетических аналогов этих полезных веществ, а их выделение из детского места – весьма дорогостоящее мероприятие.
Мать может предположить, что продаст плаценту самостоятельно, но эта процедура связана со множеством нюансов, один из которых свежесть. Плацента пригодна для дальнейшего использования в течение 48 часов, поэтому только что родившая женщина вряд ли будет иметь возможность «торговать» детским местом. К тому же российское законодательство не поощряет торговлю человеческими органами и тканями.
Источник: https://www.OldLekar.ru/rody/posle/placenta-posle.html
Гистологические исследования плода: что это такое и когда необходимо
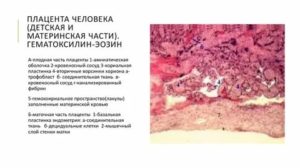
Чтобы понять причины, которые спровоцировали замершую беременность, врачи проводят процедуру гистологического исследования плода. Помимо этого, гистология обязательная после выкидыша. Что показывает гистология после выскабливания и самопроизвольного прерывания беременности? Рассмотрим ответы на эти вопросы далее в статье.
Что такое пренатальные исследования
Пренатальное исследование или скрининг включает в себя целый комплекс анализов и процедур, которые помогают выявить группы риска по вероятности возникновения того или иного порока развития у плода.
Данная процедура проводится в период внутриутробного развития плода. Первый скрининг назначается женщине на сроке с 11 по 13 неделю гестации. Будущая мама проходит ультразвуковое исследование и сдает анализ крови.
Повторно исследование проводится на сроке с 16 по 18 неделю гестации. В этот период женщина также сдает кровь и проходит ультразвуковое исследование.
На основе полученных данных врач может предположить, существует ли риск развития следующих патологий:
- синдром Дауна;
- синдром Эдвардса;
- синдром Патау;
- патологии формирования нервной трубки плода;
- немолярная триплоидия;
- синдром Смит-Лемли-Опица.
Женщина может отказаться от прохождения пренатального исследования. В этом случае она берет на себя ответственность при рождении ребенка с пороками развития.
Если во время скрининга были обнаружены пороки развития, которые не совместимы с жизнью, предлагают прервать такую беременность.
Классификация
Гистологическое исследование – это изучение структурных особенностей клеток и тканей эмбриона.
Современная медицинская наука выделяет следующие методы гистологического исследования:
- микроскопический — ткани и клетки эмбриона изучаются под микроскопом, отмечаются их структурные особенности и патологические изменения;
- тотальный — используется для исследования целого зародыша, разделение на клетки и ткани не производится;
- метод окрашивания — тонкие гистологические срезы окрашивают специальными веществами, чтобы было лучше видно их структуры;
- метод фиксированных препаратов — в процессе приготовления препарат гистологический срез погружают в специальный фиксирующий раствор, которые провоцирует разрушение белковой структуры. В результате этого закрепляются те структуры, которые необходимо исследовать;
- метод витального окрашивания — красители вводят в кровяное русло и затем исследуют ткани или клетки;
- метод временных препаратов — препарат делает быстро и есть возможность изучать живые клетки на гистологическом срезе;
- метод культуры тканей — клетки ткани выращиваются в изолированной питательной среде и затем, полученный образец исследуется;
- метод микрохирургии — из клетки удаляют структуру и исследуют;
- метод авторадиографии — структуры клеток и тканей окрашиваются радиоактивными изотопами и исследуются;
- исследование при помощи электронного микроскопа.
Показания
Гистологическое исследование тканей и клеток эмбриона или плода назначается женщинам, которые столкнулись с остановкой развития беременности или самопроизвольным выкидышем.
Гистология после замершей беременности позволяется определить наличие возможных внутриутробных пороков развития у плода, инфекционных процессов и других причин, которые спровоцировали остановку развития.
На основе полученных данных женщине назначают подходящее лечение, чтобы следующая беременность протекала нормально.
Основные показания к проведению гистологического исследования:
- протекание воспалительных процессов в полости матки;
- появление опухолевого новообразования в матке или на шейке;
- определение причин остановки развития эмбриона;
- наличие большого количества кист на яичниках;
- установление причин самопроизвольного выкидыша.
Процедура рекомендована каждой женщине, которая столкнулась с подобными проблемами.
При желании после выскабливания можно отказаться от гистологического исследования. Но в этом случае риск повторного замирания достаточно велик.
Противопоказания
Практически не имеет противопоказаний к проведению.
Если необходимо взять образцы тканей половых органов женщины при наличии в полости матки плода, это может сопровождаться определенными рисками. О них женщину обязательно информирует врач.
Если риски велики, то женщина может отказать от проведения процедуры.
Прежде, чем отказаться от процедуры необходимо понять, что она может дать объяснение случившейся трагедии.
Как правило, остановка развития и выкидыш не происходят просто так. На основе полученных данных врач сможет дать правильные рекомендации по подготовке к следующей беременности.
Выявив причины замирания, можно полностью исключить их в будущем.
Риски при проведении
Инвазивная диагностика предполагает вторжение в полость матки в период развития эмбриона. Она используется для определения рождения ребенка с пороками развития и хромосомными аномалиями.
Процедура обязательно сопровождается рисками:
- может начаться процесс самопроизвольного прерывания беременности на ранних сроках;
- инвазивная диагностика может спровоцировать преждевременное рождение ребенка;
- есть вероятность внутриутробного инфицирования;
- существует вероятность разрыва околоплодного пузыря и преждевременного излития амниотической жидкости;
- может открыто кровотечение;
- в процессе забора гистологических образцов можно травмировать плод;
- вероятность повреждения кровеносных сосудов пуповины;
- инвазивная диагностика может спровоцировать отслойку плаценты.
Необходимо понимать, что каждое исследование в период беременности сопровождается возможными рисками. Однако, при правильной подготовке и поведении во время процедуры вероятность их возникновения ничтожно мала.
Инвазивное исследование в перинатальный период проводится только в условиях стационара и под постоянным контролем врачей.
Расшифровка
Расшифровка результатов гистологии после выскабливания выстраивается не только на заключении о структуре тканей эмбриона, но и общем анамнезе женщины.
Результаты после завершения исследования выдаются женщине на руки. В заключении указываются следующие параметры:
- данные об эмбрионе — срок в неделях, дата остановки развития, размеры и пр.;
- описание тканей;
- указание на наличие отклонений в структурах при их наличии.
Самостоятельно женщина не сможет правильно расшифровать полученные результаты. Следовательно с заключение необходимо пойти на консультацию к врачу.
В заключении указываются не только патологии. В ходе исследования проводится полное описание изучаемых структур.
На основе результатов гистологии врач может дать рекомендации по дальнейшему поведению женщины. Если есть необходимость пройти лечение, об этом обязательно скажут.
Как правило, после замирания или выкидыша необходимо обязательно пройти консультацию генетика и сдать анализы на скрытые инфекции. Это самые часты причины патологии.
Гистологическое исследование редко сопровождается положительными эмоциями со стороны женщины. Как правило, оно проводится на фоне очень неприятных событий.
Исследование структурных особенностей тканей может дать объяснение, почему произошла остановка развития или выкидыш, а также сделать предположение о вероятности рождения больного ребенка.
На основе врачебного заключения женщина сможет правильно подготовиться к следующей беременности и родить здорового малыша.
Если исследование тканей необходимо провести при наличии беременности, его также не стоит опасаться. Возможные риски при проведении процедуры малы.
Источник: https://kakrodit.ru/gistologicheskie-issledovaniya-ploda/