Мегацистис у плода – что это, причины развития патологии
Заболевания и пороки мочевыделительной системы плода угрожают дальнейшему его нормальному развитию и здоровью, поэтому актуальным и важным является своевременная пренатальная диагностика, установление прогноза и подходящей лечебной тактики.
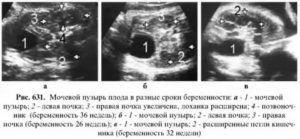
Мегацистисом называют увеличение у плода во время внутриутробного развития мочевого пузыря в продольном размере (больше 8 мм). Кроме этого увеличивается соотношение этого параметра к копчико-теменному размеру (составляет больше 10,4%, при норме — 5,4%). Мегацистис чаще всего обнаруживают на ранних терминах беременности (10-15 неделя) в 0,06-0,19% случаев.
Мочевой пузырь начинает формироваться на 25−27 день гестации, при созревании мочеполового синуса из внутреннего лепестка зародыша. Полностью орган сформирован после 21 недели развития плода. В норме его размер составляет 8 мм.
Развиваются аномалии мочевыделительной системы чаще всего из-за нарушений хромосомного типа. При ультразвуковом исследовании (УЗИ) возможно визуализировать мочевик на 12 неделе беременности в 80% случаев, и в 100% — при УЗИ на 13 неделе.
Причины возникновения патологии
Некоторые исследователи утверждают, что при обнаружении увеличенного мочевого пузыря у плода в первом триместре беременности, определить истинную причину его возникновения не удастся. Ученые выделяют две основные этиологические причины развития мегацистиса у плода:
- Нарушения уродинамики из-за обструкции уретры (фибростеноз, стриктуры, у зародышей мужского пола выражается клапанами задней уретры, а у женского — атрезией).
- Функциональная недостаточность оттока мочи (проявляется синдромами «мегацистис-мегауретер-микроколон» и Рrune-Belly).
На ранних терминах беременности диагноз увеличенного пузыря можно установить только по некоторым эхографическим признакам, потому что в этот период еще отсутствуют специфические показатели, с помощью которых можно дифференцировать внутриутробные пороки развития.
Диагноз «мегацистис-мегауретер-микроколон» чаще диагностируют у эмбрионов женского пола (4:1), а обструкции уретры и синдром Рrune-Belly — у мужского.
Обструкция детрузора (мышечной оболочки выгоняющей мочу) мочевика обусловлена блокированием или полным отсутствием сократительной функции, для которой характерны дегенеративные процессы, разреженная гладкая мускулатура, пролиферация фиброзной соединительной ткани и гиалиновых отложений.
Диагностирование симптома «замочной скважины», свойственного для клапанной обструкции уретры, и расширение просвета кишечника чаще происходит во второй половине беременности. Эти признаки указывают на развитие синдрома «мегацистис-мегауретер-микроколон».
Для плода с синдромом Рrune-Belly свойственна истонченная передняя стенка брюшины. Большинство исследователей предполагают, что, хотя, синдром Рrune-Belly и клапанная обструкция задней уретры не являются генетически обусловленными аномалиями, дальнейшее развитие хромосомных сбоев не исключается.
Методы диагностики
На ультразвуковом исследовании мочевик визуализируется в виде грушевидного или округлого образования. Орган имеет тонкие стенки, расположен в нижней области туловища и увеличивается в размерах в течение беременности матери.
Для определения его размеров необходимо принимать во внимание его наполненность. В случае отсутствия эхотени, рекомендовано проведение УЗИ по истечению 30−40 минутного периода. Врожденные и приобретенные патологии, пороки развития мочеполовой системы помогает обнаружить скрининговое УЗИ.
Если у плода обнаружен увеличенный мочевой пузырь на ранних терминах внутриутробного развития, необходимо провести дополнительное обследование – везикоцентез.
Осуществляется прокалывание стенки мочевого пузыря у плода с целью получения его мочи для проведения анализа. Кроме того, имеются данные, что риск развития неблагоприятного прогноза с мегацистисом при осуществлении везикоцентеза в ранний период значительно уменьшается.
Что делать после обнаружения заболевания?
Если при визуализации на УЗИ мочевой пузырь имеет размеры в рамках от 7 до 15 мм, то необходимо провести обязательное изучение кариотипа плодного материала. При обнаружении кариотипного нарушения необходимо прерывание беременности, в редких случаях – мониторинг до выявления гарантированных признаков возможной патологии.
При значительных размерах органа больше 20-30 мм, что может свидетельствовать о нарушении уродинамики через обструкцию нижних отделов мочевых путей, показано прерывание беременности. Об операции по созданию искусственного мочевика можно узнать из нашего материала.
На ранних терминах (11-13 недель) расширенные верхние мочевые пути не всегда свидетельствуют о синдроме мегацистиса и наиболее четко визуализируются только после 14 недели.
Какой прогноз патологии?
Различные исследования (5-47 случаев) показывают, что увеличенный орган может спонтанно возвратиться к своим нормальным размерам. Мегацистис самостоятельно регрессирует, что может закончиться благоприятным перинатальным исходом.
Исследователи это объясняют тем, что формирование в мочевом пузыре гладкой мускулатуры и нервных окончаний продолжается и после 13-й недели развития зародыша. Что не исключает определенные шансы для положительного разрешения проблемы в последующем. О симптомах и лечении цистита у новорожденных можно ознакомится здесь.
Однако большинство исследователей предвещают отрицательный прогноз при такой патологии, который грозит различными перинатальными пороками вследствие дисплазии паренхимы почек (особенно кистозной).
Летальный прогноз для плода при данных нарушениях составляет от 20-50% случаев из-за возникновения недостаточности дыхательной системы в неонатальном периоде или в раннем детстве почечной недостаточности.
Принимая во внимание, что синдром мегацистис в 25–40% случаев совмещается с хромосомными сбоями, основное значение при принятии решения о прерывании или пролонгировании беременности будут иметь результаты изучения кариотипа плода и генетического исследования.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/mochevoj-puzyr/megacistis-u-ploda.html
Узи при беременности увеличен мочевой пузырь у плода
Мочевой пузырь начинает развиваться из зародышевого лепестка с 25 дня с момента зачатия и окончательно формируется к 22 неделе беременности. К этому сроку мочевой пузырь достигает размера 8 мм. При трансвагинальном УЗИ орган виден уже на 11 неделе, при трансабдоминальном — с 16-й недели.
патологии мочевого пузыря у плода
Аномалии мочеполовой системы встречаются крайне редко. Часто они связаны с хромосомными нарушениями и сопровождаются целым спектром нарушений и синдромов.
Ультразвуковая диагностика на 2 триместре выявляет 85% патологий. Наиболее часто встречающиеся аномалии мочевого пузыря:
Патологии и аномалии мочевого пузыря у плода
- Мегацистис. Это увеличение мочевого пузыря свыше 8 мм в продольном срезе на УЗИ. Патология обнаруживается на 10-15 неделе беременности. Вместе с ней обычно выявляется нарушение соотношения мочевого пузыря к копчико-теменной зоне (10,4% вместо 5,4%). Мегацистис имеет хромосомную природу и выражается в нарушении уродинамики вследствие закупорки или сращения уретры.
- Обструкция детрузора. Выражается в отсутствии сократительной способности мышечного слоя мочевого пузыря, отвечающего за изгнание мочи. На УЗИ мочевой пузырь имеет грушевидную форму, стенки тонкие, а сам орган увеличен в размерах. В случае обнаружения эхографических признаков патологии плод исследуется методом везикоцентеза. Затем проводят кариотипирование плода, и в случае подтверждения хромосомных отклонений женщину отправляют на аборт. То же самое происходит и при увеличении органа до 20-30 мм вместо положенных 8 мм. Существует вероятность нормализации после 13 недели беременности.
- Экстрофия. Это отсутствие передней стенки мочевого пузыря. На УЗИ мочевой пузырь отсутствует вовсе, но при этом структура почек остаётся без изменений.
- Атрезия. Отсутствие мочевого канала приводит к увеличению мочевого пузыря до таких размеров, что у плода значительно увеличивается объём животика. Женщине рекомендуют прервать беременность, потому что малыш может родиться с тяжёлой гипоплазией лёгких или умереть внутриутробно.
- Задний уретральный клапан. Эта проблема встречается только у мальчиков. У девочек встречается синдром pmne-bUy, который имеет схожие симптомы. Аномалия заключается в том, что из-за внутриутробного нарушения нижняя часть мочеиспускательного канала, выходящая в мочевой пузырь, слишком узкая, из-за чего происходит обратный отток мочи в почку. В результате возникает гидронефроз — скопление в почках лишней жидкости. У плода на УЗИ будут увеличены почки, а мочевой пузырь будет маленьким. Патология исправляется сразу после рождения малыша методом иссечения места патологического сужения уретры. Существует высокий риск гибели младенца из-за гипоплазии лёгких на фоне почечной недостаточности.
- Пузырно-мочеточниковый рефлюкс. В норме мочеточник входит в мочевой пузырь таким образом, что мышечная стенка органа служит клапаном, препятствующим оттоку мочи обратно в почку.
Если мочеточник входит в мочевой пузырь неправильно, то возникает рефлюкс — забросе мочи обратно в мочеточник. Аномалия не является основанием для прерывания беременности, потому что исчезает сама собой в первые 2 года жизни малыша. В тяжёлых случаях проводится хирургическое вмешательство.
Выводы
Патологии мочевого пузыря у плода хорошо видны на скрининговом УЗИ, поэтому такое обследование нельзя игнорировать. Делать скрининговое УЗИ плода нужно только с помощью хорошего оборудования.
, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Мочевой пузырь – это полый внутренний орган человека, который выполняет функцию сбора и выведение мочи из организма. Его размеры зависят от степени наполненности и могут варьироваться. Емкость мочевого пузыря у женщин несколько меньше, чем у мужчин, в среднем она варьируется от 200 до 500 мл. Однако иногда размеры этого органа меняются – возникает увеличенный мочевой пузырь.
При осмотре увеличенный мочевой пузырь может быть воспринят как киста, заворот кишечника или опухоль брюшной полости. Для того чтобы исключить ошибку, перед обследованием больных с задержкой мочи, им проводят катетеризацию мочевого пузыря, а также ректальное исследование задней стенки мочевого пузыря.
Увеличенный мочевой пузырь является одним из симптомов урологических заболеваний (к примеру, гидронефроза, ишурии – задержке мочи), поэтому для уточнения диагноза проводят ряд исследований: хромоцистоскопию, экскреторную урографию, цистоскопию.
Кроме того, увеличенный мочевой пузырь встречается у детей во время внутриутробного развития. Как правило, диагноз мегацистис ставят на ранних сроках беременности. Встречается эта аномалия у 0,06% плодов. Об увеличенном мочевом пузыре (или, иначе, мегацистисе) говорят, когда продольный его размер превышает 8мм.
Мегацистис у плода — причины
Чаще всего мегацистис является признаком поражения мочевыводящих путей, носящего обструктивный характер. Также увеличенный мочевой пузырь может сигнализировать о синдроме подрезанного живота.
Прогноз при таком заболевании неблагоприятный в большинстве случаев. Диагностировать его удается, начиная со второго триместра беременности.
Как правило, в случае установления этого диагноза по медицинским показаниям беременность прерывают.
Мегацистис у плода — лечение
Впрочем, иногда увеличенный мочевой пузырь может носить переходящий характер. В ряде случаев (от 5 до 47 у разных исследователей) мочевой пузырь спонтанно возвращается к нормальным размерам. Как правило, в этих случаях перинатальный исход благополучен.
Если увеличенный мочевой пузырь диагностируют у плода на ранних сроках беременности, иногда проводят дополнительное исследование – везикоцентез. Это прокол стенки мочевого пузыря плода. Таким образом, получают его мочу для анализа.
Это исследование проводят в случаях пороков развития мочевой системы и ряда серьезных заболеваний.
Кроме того, статистика утверждает, что потери плодов с мегацистисом при проведении везикоцентеза на ранних сроках беременности значительно сокращаются.
Другие статьи по этой теме:
Камни почек плода — очень редкая патология. У взрослого человека на сканограммах они определяются как гиперэхогенньге образования овальной формы, дающие акустическую тень, если их толщина превышает 5 мм.
У плода, в связи с небольшими размерами камей, акустическую течь за ними никогда не наблюдают.
На сканограммах у плода они определяются как овальной формы гиперэхогенные образования, длина которых обычно составляет 3-5 мм, толщина — 2 -3 мм.
Мочевой пузырь плода на сканограммах начинают выявлять в 12-13 нед гестации. На поперечных сканограммах он определяется как круглое, а на продольных — как эхонегативное образование овальной формы с четкими ровными контурами, полностью лишенное внутренних эхоструктур.
Величина мочевого пузыря подвержена значительным индивидуальным колебаниям и зависит от степени его наполнения. Опорожнение мочевого пузыря происходит полностью или фракционно, т.е. по частям. В некоторых случаях в околоплодных водах в месте расположения половых органов можно наблюдать появление турбулентного потока, возникновение которого обусловлено опорожнением мочевого пузыря.
Аномалии мочевого пузыря и уретры встречают редко. В антенатальном периоде в основном наблюдают следующие пороки их развития: экстрофию мочевого пузыря, уретероцеле, атрезию уретры, клапан задней уретры, синдром pmne-bUy.
Экстрофия мочевого пузыря — врожденное заболевание, характеризующееся дефектом нижней брюшной стенки и отсутствием передней стенки мочевого пузыря. Данный порок развития встречают крайне редко — 1:45 000 новорожденных.
У мальчиков этот порок часто сочетается с тотальной эписпадией, а у девочек — с аномалиями развития матки и влагалища.
Основной эхографический признак экстрофии мочевого пузыря — отсутствие его изображения на сканограммах, в то время как размеры и структура почек остаются нормальными.
Количество околоплодных вод также не изменено. Диагноз экстрофии может быть поставлен уже в 16-18 нед беременности . Лечение только хирургическое. С учетом большого числа неудовлетворительных отдаленных результатов вопрос о целесообразности дальнейшего сохранения беременности необходимо решать совместно со специалистами, работающими в области детской урологии.
Источник: https://pochki-lechenie.ru/diagnostika/uzi-pri-beremennosti-uvelichen-mochevoj-puzyr-u-ploda
Узи почек плода при беременности: расшифровка нормы и отклонений
Счастливый период ожидания малыша может омрачаться тревогой и беспокойством за его здоровье. Особенно много вопросов у будущих мам возникает после УЗИ: «Все ли в порядке? Нет ли пороков развития? На УЗИ не видно почку плода? Что делать?»
Зачастую именно пренатальная дородовая УЗИ – диагностика помогает выявить различные патологии в развитии плода и ответить на все волнующие будущую маму вопросы. Большое значение при ультразвуковом исследовании отводится мочевыделительной системе плода. Чтобы после визита на УЗИ беременную не пугали сложные медицинские термины и понятия, попробуем помочь с их расшифровкой.
Нормы при УЗИ почек плода
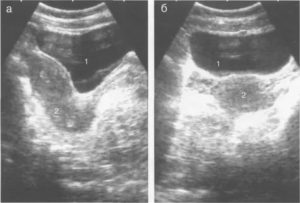
В норме на УЗИ при продольном сканировании почки плода выявляются в виде бобовидного или овального образования, расположенного в поясничной области. На поперечном сканировании они имеют округлую форму и определяются в виде парных образований по обеим сторонам от позвоночника.
Одной из структурных единиц почки являются чашечки, которые, сливаясь друг с другом, образуют одну общую полость – почечную лоханку. Постепенно суживаясь, лоханка продолжается в мочеточник. Мочеточник впадает в мочевой пузырь.
С помощью аппарата УЗИ врач может визуализировать чашечно-лоханочную систему, уже начиная с 14 недели внутриутробного развития. В норме диаметр почечной лоханки не должен превышать:
- в ІІ триместре – 4-5 мм;
- в ІІІ триместре – 7 мм.
Исследование внутренней структуры органа становится возможным после 20 — 24 недели беременности. В этот период уже можно диагностировать некоторые аномалии развития:
- агенезия (отсутствие одной или обеих почек);
- нетипичное расположение органа (дистопия);
- увеличение в размерах;
- расширение чашечек и (или) лоханок почек;
- кистозные изменения почек.
Мочеточники плода в норме не визуализируются.
Возможные отклонения в развитии почек у плода
Основной метод выявления патологии у плода принадлежит УЗИ. С его помощью можно диагностировать пороки развития на самых ранних сроках беременности.
Какие же самые распространенные отклонения в развитии мочевой системы плода врач может увидеть на УЗИ?
Пиелоэктазия
Самая распространенная патология. Может встречаться как в одной почке, так и в обеих сразу. Различают:
- изолированное расширение лоханок – пиелоэктазия;
- расширение и лоханок, и мочеточников – пиелоуретероэктазия;
- одновременное расширение лоханок и чашечек – пиелокаликоэктазия (или гидронефротическая трансформация).
Обратите внимание! Небольшое увеличение размеров чашечек и лоханок (до 1 мм) устраняется самостоятельно. Расширение более 2мм требует динамического УЗИ-наблюдения, чтобы своевременно диагностировать гидронефроз.
Гидронефроз
Если почечная лоханка увеличена более чем на 10 мм – это говорит о переполнении почек жидкостью и развитии состояния гидронефроза. Наблюдается нарушение оттока мочи. Следствием гидронефроза является расширенный мочеточник – мегауретер.
Внимание! После рождения малышу может потребоваться лечение и даже хирургическое вмешательство!
Агенезия почек
Сложная патология. Обозначает отсутствие органа. Возникает в результате остановки развития на стадии предпочки. Бывает:
- Односторонняя агенезия, когда отсутствует одна почка. При УЗИ обследовании с одной стороны не видно почку плода, а на противоположной стороне она увеличена и имеет размеры выше нормы для данного срока беременности.
- Двусторонняя агенезия – полное отсутствие органа. Редкая смертельная патология. На УЗИ отсутствуют контуры обеих почек.
Важно! Односторонняя агенезия диагностируется относительно поздно – на 24-26 неделе беременности. Но прогноз при данном пороке развития благоприятный. Ребенку после рождения необходимо обследование и наблюдение у нефролога.
Дистопия почек
В отличие от предыдущей патологии – почки развиваются, но не поднимаются в почечную ямку. Часто могут располагаться в полости таза. Случается, что одна из почек плода находится на своем анатомическом месте, а вторая – остается в области таза.
На заметку! Если на УЗИ не видно одну почку у плода. В такой ситуации отсутствие органа в типичном месте еще не свидетельствует о его агенезии. Врач будет тщательно обследовать брюшную полость и малый таз в поисках дистопированной почки.
Мультикистозная дисплазия почек
Врожденная аномалия, для которой характерно кистозное перерождение почечной ткани, нарушение оттока мочи из лоханки. Такая почка не может нормально функционировать.
На УЗИ лоцируется увеличенная в размерах почка, с множественными кистами с жидкостным содержимым. Диаметр кист может достигать 3,5-4 см.
Внимание! Если выявляется двусторонний поликистоз, то такую беременность врачи рекомендуют прервать в связи с неблагоприятным прогнозом для ребенка. При одностороннем процессе – удаление пораженного органа в ближайшее время после появления малыша.
Поликистоз
Эта патология двусторонняя. Почки представлены кистозными образованиями размерами 1-2 мм, визуализация их на УЗИ не представляется возможной.
УЗИ критерии поликистоза:
- выраженное маловодие;
- двустороннее увеличение почек.
Увеличение размеров может быть настолько значительным, что они занимают большую часть живота плода. Врач скажет, что их эхогенность повышена, то есть контуры и структура органа будет обозначена белым цветом. Эта УЗИ-картина получила название «большие белые почки».
Внимание! Прогноз при данной аномалии – однозначно фатален.
Возможны ли ошибки при УЗИ почек плода?
Патология развития мочевыводящей системы составляют около четверти всех пороков развития. В большинстве случаев легко диагностируются на УЗИ, особенно если исследование проводится квалифицированным специалистом. Поэтому процент ошибок сведен к минимуму.
Ошибки возможны при наличии выраженного маловодия у плода, когда визуализация всех органов крайне затруднена.
Оксана Иванченко, акушер-гинеколог, специально для Mirmam.pro
Источник: https://mirmam.pro/uzi-pochek-ploda
Узи на 12 неделе беременности: нормы развития плода
При детальном эхографическом обследовании плода уже с 12-16 недель удается дифференцировать различные анатомические элементы лица и шеи, однако наиболее четкая дифференциация возможна во втором и третьем триместрах беременности.
В сагиттальной плоскости (профиль) хорошо просматривается наружный контур лба, надбровных дуг, носа, губ и подбородка. В косых сканах иногда удается выявить ушные раковины, ноздри. В горизонтальной плоскости хорошо просматриваются орбиты глаз, возможно измерение межорбитального расстояния (измерение проводится между центрами орбит).
C 22-23 недель приосмотре глазниц иногда удается увидеть хрусталик в виде точечных эхогенных образований, меняющих свое положение.
При осмотре шеи возможна визуализация трахеи в виде эхонегативных дорожек и ее синхронного движения с дыхательными движениями плода, по которым можно провести расчет частоты этих движений.
Сонные артерии видны как две узкие пульсирующие эхонегативные дорожки, идущие параллельно трахее, которые имитируют ондулирующие движения.
Позвоночник
Четкая визуализация позвоночника возможна уже с конца первого триместра.
На продольной эхограмме позвоночник лоцируется как две высокоэхогенные прерывистые параллельные линии, по середине которых имеется слабоэхогенное пространство — позвоночный канал. На поперечном скане позвоночник лоцируется в виде эхогенной короткой линии, по середине которой имеется гипоэхогенная зона.
Изучение позвоночника и его физиологических искривлений имеет большое практическое значение для определения позиции и положения плода и выявления патологии.
Следует отметить, что хорошая визуализация позвоночника зависит от позиции плода и наличия достаточного количества амниотических вод. При фронтальной плоскости хорошо просматривается тело позвонков.
Позвоночник хуже просматривается и дифференцируется в пояснично-крестцовом отделе, где чаще всего и встречается патология.
Грудная клетка
Хорошая визуализация грудной клетки плода и ее содержимого возможна со второго триместра. В продольном скане грудная клетка имеет вид конуса, основание которого направлено к животу, а узкая часть — к головке. Стенка грудной клетки состоит из ребер и мышц.
В продольном и косом сканах лучше видна ее передняя часть. Применяются различные ее измерения (переднезадний, поперечный, средний размер, периметр, площадь и др.).
Наиболее информативным, который говорит о развитии плода, является средний диаметр грудной клетки, который вычисляется на основании измерения переднезаднего и поперечного размеров (среднеарифметический).
Лоцируются в грудной клетке в виде слабоэхогенных, стертых, парных образований лишь во втором — третьем триместрах. Хорошая визуализация легких возможна лишь при наличии в них патологического процесса, чаще плеурозии.
Сердце плода
Сердцебиение плода можно выявить и регистрировать с 7-8 недель, однако идентификация полостей сердца возможна примерно с 18 недель. Оптимальный гестационный возраст, при котором возможно изучение объемных и структурных параметров, — это 23-25 недель и до конца беременности.
Несмотря на то, что сердце плода довольно легко удается выявить в грудной клетке, изучение его структурных и объемных параметров — сложный и длительный процесс.
Основные причины плохой визуализации структур сердца — это мобильная активность плода, маловодие, а также лоцирование сердца через плаценту.
В норме сердце на эхограмме в реальном масштабе времени лоцируется как полое шаровидное образование в левой половине грудной клетки, а при декстрокардии — в правой половине грудной клетки; можно дифференцировать левый и правый желудочки, левое и правое предсердия, перегородку, двухстворчатый и трехстворчатый клапаны, а также при детальном исследовании в разных сканах удается лоцировать восходящую и нисходящую дуги аорты, отходящие от нее общие сонные артерии, бронхоцефалика и подключичную. Иногда удается визуализировать нижнюю и верхнюю полые вены. Эти лоцируемые структуры и параметры сердца позволяют измерить некоторые показатели гемодинамики.
Некоторые авторы отмечают зависимость между сроком беременности и объемом сердца плода. Учитывая, что сердце плода имеет шаровидную форму и его параметры (ширина, длина и переднезадний размер) примерно одинаковы, следует пользоваться средним диаметром сердца плода, который по А.
Фуксу при УЗИ составляет в 17-20 недель 20 мм, 21-24 недели — 25 мм, 25-28 недель — 30 мм, 29-30 недель — 35 мм, 33-36 недель — 40 мм, более 37 недель — 45 мм.
Однако эти показатели не абсолютны и не всегда достоверны, так как зависят от индивидуальных особенностей развития плода и его сердца, от массы плода при данном сроке беременности, от возможных пороков, которые невозможно выявить, и других причин.
При помощи эхографии можно измерить толщину желудочков и межжелудочковой перегородки, систолу и диастолу, амплитуду движения клапанов и ряд других показателей гемодинамики сердца плода.
Принято считать, что толщина миокарда желудочков в систолу 4-4.5 мм, в диастолу 2.8-3 мм, а межжелудочковой перегородки 2,5-3 мм и зависит от массы плода.
Ударный выброс сердца плода в среднем составляет 3-3.2 мл/мин.
Доказано, что увеличение диаметра полостей левого и правого желудочков плода зависит от гестационного возраста и происходит примерно одинаково.
Соотношение между правым и левым желудочком составляет 1:1 и не меняется до конца беременности. F. Stamatian считает, что нарушение этого соотношения — прямой признак патологии.
Нами не установлено четкой и стабильной корреляции между диаметрами полостей правого и левого желудочков.
Брюшная полость
Определение формы и размеров живота возможно со второго триместра, однако четкая дифференциация большинства органов возможна в третьем триместре.
Обычно для исследования брюшной полости плода применяются стандартные сканы (поперечный, продольный и косой). На продольном скане живот имеет овально-удлиненную форму. Верхняя граница — это диафрагма (верхние контуры печени справа и частично слева и селезенки). Нижняя граница — это малый таз.
На поперечном скане живот имеет четко контурированную овальную форму. Этотскан дает возможность определить округлость живота (один из показателей при определении массы плода). На уровне пупочной вены пли почек определяются переднезадние и поперечные размеры живота.
Среднеарифметические величины этих двух размеров используются для установления срока беременности. Динамическое увеличение среднего диаметра живота в соответствии с гестационным сроком является одним из критериев нормального развития плода.
Эхография на современном этапе позволяет изучать форму, размеры и структуру большинства органов брюшной полости.
Крупные сосуды брюшной полости
При продольном сканировании почти всегда удается увидеть брюшную аорту в виде эхонегативной трубки с хорошо дифференцированными стенками вплоть до ее бифуркации, в сопровождении нижней полой вены.
Эти сосуды лучше визуализируются на уровне поясничного отдела позвоночника. Внутрибрюшная часть пупочной вены лучше просматривается на поперечной эхограмме живота начиная с 7 недель беременности в виде короткой (5-7 см) эхонегативной дорожки.
Пищеварительный тракт
Печень занимает большую часть брюшной полости, включая левую половину.
Лоцируется как хорошо очерченное эхогенное овально-удлиненное, но чаще неправильной формы образование, что значительно затрудняет его измерения.
Несмотря на сложности, возможно измерение толщины — это расстояние от наиболее отдаленных верхней и нижней поверхностей органа составляет в конце третьего триместра 20-40 мм.
Биометрические показатели ширины и длины печени из-за сложности измерения очень варьируют, их невозможно использовать в качестве нормативных в различные сроки беременности. Опытный специалист всегда определит изменение размера печени в сторону гепатомегалии.
Желчный пузырь
В проекции печени или над ней возможна локация желчного пузыря. Следует отметить, что его визуализация возможна лишь в несокращенном виде. Обычно имеет овальную или округлую форму, диаметр не превышает 10-12 мм.
Поджелудочная железа
Эхография не позволяет дифференцировать нежные структуры поджелудочной железы плода.
Селезенка лоцируется с трудом (и не всегда) в левой половине грудной стенки, несколько ниже и сзади верхушки сердца как слабоэхогенное овальное или овально-удлиненное образование толщиной до 15 мм и длиной до 30 мм.
Их визуализация возможна с 15 недель. Оптимальный вариант, при котором почки хорошо лоцируются, — это расположение спинки плода под передней брюшной стенкой матери.
На продольной эхограмме имеют овальную форму, а поперечник — округлую. Длина почек в конце третьего триместра составляет 40-50 мм, ширина 30 мм, длина 15-16 мм.
Хотя эхоструктура почек плода неоднородна из-за эхогенности капсулы, они хорошо очерчены от окружающих тканей.
Почти всегда ясно видна лоханка в виде округлого почти анэхогенного образования. Часто удается увидеть чашечки в количестве 3-4 округлых анэхогенных образований.
Пирамиды лоцируются в виде округлых эхонегативных образований, расположенных в одном ряду на одинаковом расстоянии друг от друга, что отличает их от поликистоза или мультикистоза.
Паренхима выделяется в виде узкой слабоэхогенной полоски с довольно хорошо очерченной капсулой.
Мочевой пузырь
В зависимости от степени наполнения изображение мочевого пузыря можно получить почти всегда во втором и третьем периодах беременности.
Полный мочевой пузырь лоцируется в нижнем отделе брюшной полости в виде овального или грушевидного анэхогенного образования. При полном опорожнении не лоцируется, однако при исследовании через некоторое время нормальный мочевой пузырь постепенно наполняется.
Иногда, особенно у плода мужского пола, удается наблюдать момент опорожнения в струи турбулентности в амниотические воды.
Следует отметить, что переполненный мочевой пузырь расположен высоко в брюшной полости, и его легко можно принять за кисту яичника, мультикистоз или гидронефроз III степени почки при ее опущении.
При повторном исследовании через 20-30 минут можно точно ответить, о каком именно жидкостном образовании идет речь.
Половые органы плода
Проблема определения пола во время беременности в основном связана с желанием родителей узнать пол ребенка до наступления родов.
Наука сделала определенные сдвиги в этом направлении, однако предложенные ранее методы являются инвазивными, их применение ограничено и небезопасно для плода. Еще в 1970 г. эту проблему изучали Garret и Robinzon. Le Lami в 1979 г.
впервые продемонстрировал возможности УЗ в определении пола плода. Оказалось, что наиболее точно ответить на этот вопрос можно после 26 недель беременности, когда половые органы удается хорошо визуализировать.
Для хорошей визуализации генитальной зоны плода необходимы определенные благоприятные факторы, такие, как:
- головное предлежание плода;
- разведенное положение тазобедренных суставов;
- полный мочевой пузырь плода (основной ориентир);
- достаточное количество амниотических вод.
УЗ диагностика мужского пола: выявление ниже мочевого пузыря мошонки в виде округлого эхогенного образования, яичек и полового члена; для женского пола характерно выявление больших половых губ в виде двух эхогенных валиков, по середине которых проходит нижнее линейное эхо. Матка и яичник в норме не дифференцируются.
Костно-суставная система
Обследование костно-суставной системы плода имеет большое значение для более глубокого анализа развития плода.
Визуализация мелких частей тела (верхних и нижних конечностей) удается с 12 недель, однако дифференциация трубчатых костей (плечевая, локтевая, лучевая, бедренная, большая и малая берцовая) возможна только с 14 недель, а с 24 недель возможно более глубокое исследование всей костно-суставной системы с ее центрами окостенения.
Следует отметить, что иногда бывает очень трудно дифференцировать трубчатые кости, имеющие схожую эхографическую картину (бедренная и плечевая кости, кости предплечья и голени, состоящие из двух длинных костей).
Для этого нужно детальное сканирование длины костей с определением их дистального и проксимального концов, пока не получится четкое изображение суставов.
Довольно легко дифференцируются мелкие кости — кости кистей и стоп.
Существует определенная взаимосвязь между длиной бедренной кости и других трубчатых костей и гестационным возрастом плода.
Некоторые авторы утверждают, что определение возраста плода по длине бедренной кости на 20% точнее, чем определение по БПР головки, что может быть использовано для диагностики гидроцефалии и микроцефалии.
Но так как не всегда удается дифференцировать эти кости (особенно трудно они дифференцируются при малом количестве вод), то БПР головки является основным и стабильным показателем для определения срока беременности.
Определение гестационного срока по длине трубчатых костей
Считается, что скорость роста трубчатых костей составляет около 3 мм в неделю, затем рост замедляется и к концу беременности составляет 1.5 мм в неделю.
, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник: https://jktzdorov.ru/mochevoj-puzyr/razmer-mochevogo-puzyrya-u-ploda-po-nedelyam.html
Когда виден мочевой пузырь у плода. Мегацистис у плода – что это, причины развития патологии

Используем гравитацию
Предполагаемое действие этих упражнений состоит в том, что сила тяжести толкает и поворачивает головку плода о дно матки, а сам ребенок разворачивается в головное предлежание.
Наклон таза. Выполняется на пустой желудок. Нужно лечь спиной на наклонную поверхность, приподняв таз на 20-30 см выше головы. При отсутствии специального тренажера можно использовать подушки, сложенные на пол перед невысокой софой.
Оставайтесь в таком положении, по крайней мере, 5 минут, но не более 15 минут. Выполняйте это упражнение 2 раза в день по 10 минут в течение 2-3 недель, начиная с 32 недели. Исследования показывают, что этот метод эффективен в 88-96 % случаев.
Колено-локтевое положение. Альтернатива предыдущему упражнению. Встаньте на колени и локти, в это время таз располагается выше головы. Оставайтесь в таком положении 15-20 минут несколько раз в день. Йога. Используется классическая поза «стойка на плечах».
Бассейн. Сообщается об эффективности ныряний с выполнением стоек на руках.Последние два подхода выглядят довольно экзотично и требуют почти профессиональной подготовки.
Хотя нет научного подтверждения эффективности данных методик, их применение не приносит вреда и даже позволяет посвятить больше времени вашему будущему ребенку.
Внушение. Используйте силу внушения, говорите ребенку, что он должен повернуться. Можно попросить разговаривать с ребенком вашего партнера.Визуализация. Во время глубокой релаксации визуализируйте поворот ребенка. Старайтесь представлять себе не процесс поворота, а уже повернувшегося ребенка.
Свет. Расположение источника света или музыки непосредственно над лоном побуждает плод поворачиваться по направлению к свету или звуку. Поместите карманный фонарик около промежности, при этом ребенок может повернуться по направлению к свету.
Музыка. Расположите наушники плеера с приятной музыкой под одеждой внизу живота, это будет побуждать ребенка продвигаться по направлению к музыке. Этот прием может оказаться довольно эффективным.
Вода. Существуют подтверждения того, что при плавании или просто нахождении в бассейне плод поворачивается. При соблюдении осторожности посещение бассейна не связано с особыми проблемами.
Как удержать ребенка в головном предлежании после успешного поворота?
Поза портного. Способствует продвижению головки глубже в полость таза. Сядьте на пол, приложите подошвы ног друг к другу. Колени прижмите как можно ближе к полу, а ступни ног притяните к себе. Применяйте эту позу по 10-20 минут 2 раза в день до наступления родов.
Сложно остаться равнодушным при виде такой тяжелейшей аномалии развития мочеполовой системы, как экстрофия мочевого пузыря, выявляемой у новорожденных. При этом пороке развития мочевой пузырь теряет свою сферическую форму, он как бы вывернут наружу.
В переводе с греческого «ekstrophe» — это «выворот». Поскольку при этом дефекте частично отсутствует брюшная стенка, ее замещает слизистая оболочка мочевого пузыря ярко-красного цвета, которая при прикосновении к ней начинает кровоточить.
Классификация видов экстрофии
Этот порок развития мочеполовой системы закладывается еще на 4-6 неделе внутриутробного развития ребенка, когда происходит формирование основных систем жизнеобеспечения человека. При этом кости лонного сочленения не образуют замок, и мочевой пузырь остается открытым наружу, не размещенным в брюшной полости.
https://www.youtube.com/watch?v=mJz5EDjW5C8
Поскольку от мочевого пузыря остается лишь задняя стенка, мочеточники изливают мочу не в мочевой пузырь, а наружу – на кожу живота и промежности. Их отверстия хорошо видны в нижней трети вывернутого наружу органа.
Этот сложнейший порок относится к экстрофийно-эписпадийному комплексу, в который входят:
- Эписпадия (расщепление мочеиспускательного канала) различной степени тяжести;
- Классическая форма экстрофии;
- Клоакальная экстрофия мочевого пузыря, сочетающаяся с тяжелыми поражениями костной, пищеварительной, нервной и мочевыводящей системы.
Нет двух одинаковых случаев экстрофии, ее тяжесть оценивают по размеру дефекта, сохранности нормальной морфологии тканей слизистой. Патология может сочетаться с эписпадией, а так же с удвоением влагалища, отсутствием одной почки, описаны случаи, когда у ребенка было 2 пузыря, один из которых был нормально функционирующим.
Клиническая картина заболевания
Изменения анатомии мочевого пузыря у новорожденных детей, страдающих от врожденного дефекта:
Первое.
Уретра у мальчиков короче обычной длины, она расщеплена по всей передней стенке, или частично. Клитор у девочек тоже расщеплен, и несформированная уретра выходит между ними половыми губами.
Второе.
Половой член у мальчиков подтянут к животу из-за укороченного сухожилия.
Третье.
Сфинктер мочевого пузыря из-за расщепления раскрыт, его шейка, сдерживающая самопроизвольное мочеиспускание, отсутствует.
Четвертое.
Площадка слизистой пузыря настолько мала, что даже при удачной пластической операции орган не может удерживать привычный объем мочи, хотя он имеет возможность в дальнейшем вырасти и увеличить свой объем.
Пятое.
Мочеточники находятся в непривычном месте, что повышает риск обратного заброса мочи в почки.
Шестое.
Лонные кости не образуют сочленение, защищающее мочеполовую систему от случайных повреждений – диагностируется диастаз костей лона различного размера. Расхождение лобковых костей может привести к растягиванию анального сфинктера аноректальными мышцами, что приводит в дальнейшем к недержанию кала.
Седьмое.
И уретра у детей обоего пола, и влагалище у девочек, и пенис у мальчиков имеют размеры, отличающиеся от нормы, они меньше по размеру.
Восьмое.
Расстояние между анальным отверстием и пупком короче, чем обычно, анус находится выше, а пупок, наоборот, ниже привычного местоположения. Если пищеварительная система не имеет пороков, то такое расположение анального отверстия не влияет на работу ЖКТ. Пупок в дальнейшем формируют в новом месте из эстетических соображений.
Если у ребенка диагностируется экстрофия мочевого пузыря, у 80% мальчиков и у 10 % девочек разовьется паховая грыжа.
Из-за того, что из мочеточников непрерывно выделяется моча, окружающие ткани раздражаются мочевыми солями. Кожа бедер и кожа вокруг открытого участка постоянно мацерируются, эпидермис набухает и разрыхляется. Попадание инфекции на открытую слизистую становится причиной инфицирования мочеточников и почек.
Причины развития дефекта
Патогенетическая причина появления патологии – незавершенность формирования стенок мочевого пузыря по время эмбрионального развития. Поводом для этого стала задержка обратного развития клоакальной перегородки из-за воздействия множества тератогенных факторов.
Эти факторы до сих пор не выявлены со стопроцентной точностью. Считается, что предпосылками к появлению такой патологии, как экстрофия мочевого пузыря, могут быть:
- Внутриутробные инфекции;
- Курение во время беременности;
- Побочные действия медикаментов;
- Травмы эмбриона;
- Воздействие радиации.
Существует предположение, что большая доля случаев появления дефекта связаны с гормонозависимыми патологиями: сахарный диабет, гиперфункция щитовидной железы, опухоль гипофиза, гиперплазия надпочечников беременной женщины.
Диагностика
Визуальное диагностирование патологии происходит сразу же после родов, поскольку такие изменения анатомии новорожденного невозможно не заметить. Новорожденного с таким дефектом как можно быстрее отправляют в специализированную урологическую клинику, специализирующуюся на операциях такого рода.
Для выявления сочетанных пороков проводят следующие исследования:
- Рентген брюшной полости;
- УЗИ мочеполовой системы, кишечника, спинного мозга;
- Экскреторная урография для диагностирования нормы развития почек и мочеточников.
При проведении УЗИ в рамках скрининга второго триместра беременности врач может заподозрить, что у плода экстрофия мочевого пузыря, по ряду признаков:
- На передней стенке брюшины плода имеется выпуклость;
- Не видна тень от мочевого пузыря, не удается зафиксировать его наполнение и опорожнение;
- Пуповина расположена ниже, чем обычно;
- Анальное отверстие расположено выше, чем обычно;
- Форма гениталий изменена.
Расхождение лонного сочленения (диастаз) во время ультразвукового скрининга диагностируется крайне редко.
Лечение
Единственный метод лечения экстрофии – хирургическая пластика органа, его закрытие. В начале прошлого века эта патология считалась дефектом, несовместимым с жизнью. И, сегодня, неоперированные дети редко доживают до 10 лет.
Задачи, решаемые оперативным вмешательством:
- Восстановление переднего отдела брюшины и мочевого пузыря;
- Создание нормально функционирующего полового члена, приемлемого эстетически;
- Сохранение функций мочевыделительной системы, обеспечение удержания мочи.
Пациент, страдающий от экстрофии, нуждается в серии операций. Их проводят, начиная с рождения, в определенной последовательности:
Шаг первый.
Закрытие мочевого пузыря и передней стенки брюшины с использованием собственных тканей, определение периодичности недержания мочи. При нехватке своей ткани дефект закрывают временным синтетическим имплантом.
Шаг второй.
Хирургическая коррекция органа, удаление импланта, в сочетании с применением антибиотиков для профилактики вторичного инфицирования.
Шаг третий.
Пластика шейки мочевого пузыря.
Одновременно решаются другие проблемы – иссечение паховой грыжи, удлинение и выпрямление полового члена у мальчиков, остеотомия при расхождении лонных костей, косметическая пластика пупка и гениталий. Желательно восстановить контроль над мочеиспусканием как можно раньше, поэтому операции проводятся сразу же после рождения.
При расщеплении мочеточников их выводят в сигмовидную кишку. При невозможности создания органа из собственных тканей формируют искусственный мочевой пузырь, опорожняемый по желанию пациента.
Осложнения
Если проведение операции задерживается, новорожденному угрожает потеря тепла из-за дефекта брюшины. Для этого ребенка помещают в специальный кувез, помогающий поддерживать температуру тела.
Инфицирование дефекта патогенными микробами может стать причиной развития перитонита и сепсиса. Поэтому для профилактики такого осложнения детям с таким дефектом проводят курс антибактериальной терапии сразу же после рождения.
После многократного оперативного вмешательства могут появиться спайки из-за выпадения в брюшную полость фибрина. В дальнейшем спаечные тяжи становятся причиной сильных болей и непроходимости кишечника.
Прогноз
При корректно проведенном лечении у 20-80% детей восстанавливается функция мочевого пузыря, они могут вести нормальный образ жизни, в дальнейшем сохраняют свои репродуктивные функции, могут жить нормальной половой жизнью.
У остальных пациентов сохраняется недержание мочи, остается высокий риск инфицирования почек и мочеточников. В большинстве случаев осложнения сохраняются у больных с расхождением лонного сочленения и сочетанными пороками развития.
Профилактика
Хотя появление экстрофии диагностируется в одном из десятков тысяч случаев родов, предупреждение патологии следует проводить еще на стадии планирования беременности. Очень важно исключить мультифакторное воздействие тератогенных причин на стадии формирования основных органов – в течение первого-второго месяца беременности.
Во время ведения беременности в женской консультации следует сдать анализы на такие эмбриотоксические инфекции, как цитомегаловирус, краснуха, токсоплазмоз, герпес, а так же на наличие хромосомных патологий.
- Карта сайта
- Обратная связь
Источник: https://zoo-vse.ru/kogda-viden-mochevoi-puzyr-u-ploda-megacistis-u-ploda-chto-eto.html





