Бактериурия при беременности: лечение и влияние на плод
Во время беременности женское здоровье подвергается серьезному испытанию: помимо резких гормональных изменений, организм будущей матери переживает глобальную перестройку со смещением внутренних органов из-за растущей матки, перераспределением ресурсов, которых теперь должно хватать на двоих.
Поэтому неудивительно, что за 9 долгих месяцев у женщин «в положении» обостряется множество хронических недугов, и, кроме того, появляются отклонения в работе внутренних органов, для которых, казалось бы, нет никаких предпосылок.
Одним из довольно распространенных спутников беременности является бактериурия, которая может протекать бессимптомно либо же сопровождаться определенным дискомфортом.
Откуда в моче беременной появляется нетипичная микрофлора, чем грозит подобное отклонение будущей матери и ее малышу и как распознать бактериурию, если она протекает бессимптомно? Зная ответы на эти вопросы, вы сможете вовремя выявить заболевание и принять соответствующие меры по его устранению!
Особенности патологии
Если при беременности почки справляются с возложенными на них функциями, а мочеполовая система работает без «сбоев», моча, выделяющаяся из организма, лишена какой-либо микрофлоры, то есть стерильна.
Однако при малейшем отклонении в функциональности внутренних органов выделительной системы в ней могут появляться всевозможные патогенные и условно-патогенные бактерии, наличие которых можно подтвердить как минимум двукратным анализом.
Если каждая из анализируемых порций содержит не менее 100 тысяч бактерий одного типа в каждом миллилитре физиологической жидкости, врач диагностирует истинную бактериурию.
Бактериурия во время беременности может протекать в двух формах:
- бессимптомное заболевание, которое никак, кроме отклонений в результатах анализов, себя не проявляет;
- бактериурия с характерной симптоматикой, при которой возможны болевые ощущения внизу живота, жжение при мочеиспускании, тянущие боли в спине, незначительной повышение температуры и т.д.
Несмотря на то, что бессимптомная бактериурия не доставляет никакого дискомфорта будущей матери, такая форма заболевания является более коварной, чем симптоматическая, поскольку заподозрить появление патологии нереально. Поэтому во время беременности пациенткам приходится сдавать общий анализ мочи перед каждым приемом – только таким образом можно не упустить появление первых признаков недуга и своевременно принять меры.
Откуда в моче могут появиться бактерии?
Бактериурия, особенно бессимптомная – далеко не редкость во время беременности. По статистике, такое отклонение выявляется в среднем у 6-11% беременных на разных сроках.
В некоторых случаях бактериурия может предшествовать зачатию, однако не выявляться вплоть до определенного момента: пока организм справляется с нагрузкой, иммунитету удается держать под контролем количество и локализацию патогенной микрофлоры, но при малейшем сбое недуг начинает себя проявлять, сначала в анализах, а затем и симптоматически.
Обычно в анализах мочи при беременности появляются:
- кишечная палочка,
- стрептококки,
- стафилококки,
- энтерококки.
Такая микрофлора не является чужеродной для организма – в норме эти патогены присутствуют в ЖКТ(в частности, в кишечнике), а также на коже и слизистых. Однако в моче их быть не должно – это свидетельствует о конкретной патологии.
Сама по себе бактериурия при беременности не настолько опасна и довольно легко излечима, однако в некоторых случаях такое состояние является не конкретным заболеванием, а симптомом более серьезного нарушения. Так, микроорганизмы могут появиться на фоне инфекционных процессов в мочевыделительной системе, хронического пиелонефрита, камней в почках, расширения мочеточников или пузырно-мочеточниковом рефлюксе.
Факторы, провоцирующие бессимптомную бактериурию у беременных
В некоторых случаях бактериурия появляется сама по себе, без каких-либо других патологий. Особенно часто такое состояние возникает на фоне физиологических изменений, характерных для периода беременности. Для появления микроорганизмов во время вынашивания плода существует несколько предрасполагающих нюансов:
- Изменения в мочеполовых органах. На фоне беременности обычно нарушается работа сфинктера мочевого пузыря, расширяются почечные чашечки и лоханки, снижается тонус мочеточников. Такая анатомическая особенность может провоцировать занос инфекции в выделительные органы и, как следствие, появление бессимптомной бактериурии.
- Активный рост матки. Резкое увеличение матки вызывает смещение всех внутренних органов брюшной полости, но наибольшее давление приходится именно на почки и мочевой пузырь. Все это не может не сказываться на работоспособности выделительной системы, вызывая различные нарушения, в том числе и бактериурию.
- Нарушение пищеварения. Частые запоры вследствие смещения толстой кишки и менее активной перистальтики – еще одна причина изменения состава мочи.
- Гормональные изменения. Высокий уровень прогестерона в организме, характерный для нормального протекания беременности, снижает тонус мочеточников, в результате чего в моче могут появляться бактерии различного происхождения.
- Состав мочи. При беременности pH мочи становится выше, в ней появляется более высокий процент эстрогенов. Такая среда является более благоприятной для микробного роста, поэтому число патогенных микроорганизмов возрастает в геометрической прогрессии.
- Проблемы с иммунитетом. Во время вынашивания малыша эффективность иммунной системы снижается по многим причинам, поэтому организму становится сложнее противостоять патогенной микрофлоре.
- Застой мочи. Низкий уровень тонуса мочевого пузыря провоцирует застойные процессы, при которых часть жидкости не выделяется во время мочеиспускания. Это позволяет микробам активно размножаться и развиваться, вызывая бессимптомную бактериурию.
Опасно ли изменение микрофлоры для матери и плода?
Сама по себе бактериурия не оказывает непосредственного влияния на плод, однако при беременности она может спровоцировать много неприятных последствий.
Поскольку выделительная система соседствует с половой, патогенные бактерии могут распространиться на стенки матки, затронуть плодные оболочки и, соответственно, самого ребенка, находящегося в утробе.
Такое состояние значительно увеличивает риски:
- развития внутриутробной инфекции,
- преждевременного разрыва плодных оболочек и, как следствие, родов,
- появления на свет маловесных новорожденных массой тела менее 2,5 кг.
Именно поэтому акушеры-гинекологи стараются отслеживать динамику анализов беременных, чтобы своевременно начать адекватную терапию бессимптомной бактериурии и помочь женщине доносить здорового малыша.
Как подтвердить диагноз?
Диагностировать бессимптомную бактериурию довольно сложно, поскольку она никак себя не проявляет. Заподозрить патологию можно только при выявлении в моче лейкоцитов или высокого количества микроорганизмов (более 105 на 1 мл).
Важно! Даже если в одном из анализов появились бактерии, это еще не значит, что в организме беременной есть патологии – возможно, конкретная порция была отобрана некорректно. Поэтому для подтверждения диагноза требуется минимум 2 повторных анализа с интервалом не более 24 часов – только в этом случае речь может идти о постановке конкретного диагноза.
При наличии подозрений беременной проводят специальный скрининговый тест с реактивом ТТХ, который при наличии бактериурии дает положительный результат. Для уточнения клинической формы болезни и степени ее развития требуется более комплексное обследование, которое обычно включает следующие мероприятия:
- общий и биохимический анализы крови позволят выявить наличие инфекционных процессов, протекающих в бессимптомной форме;
- биохимический анализ мочи и исследование суточного диуреза по Нечипоренко продемонстрируют, насколько качественно выделительная система справляется с возложенными на нее функциями;
- бактериологический посев мочи подтвердит наличие бессимптомной бактериурии и поможет оценить чувствительность микроорганизмов к антибактериальной терапии;
- ультразвук почек поможет наглядно продемонстрировать анатомические особенности и вероятные изменения в структуре органов при беременности;
- допплерометрия выделительной системы позволит оценить кровоснабжение мочеполовой системы.
Важно! Бактериологический посев следует повторять дважды с промежутком в 3-7 дней. Если количественное содержание бактерий и их чувствительность к антибиотикам окажется идентичной в обеих пробах, результат можно считать корректным.
Лечение бессимптомной бактериурии
При выявлении нетипичной микрофлоры в составе мочи лечение нужно начинать незамедлительно, поскольку это позволит предотвратить неприятные последствия как для самой женщины, так и для ее будущего ребенка.
Адекватную методику, безопасную при беременности, может определить только лечащий врач на основе результатов клинических исследований и наличия осложнений, однако в большинстве случаев избежать антибактериальной терапии все же не получится – антибиотики являются наиболее эффективной и действенной мерой для устранения бессимптомной бактериурии.
Прежде чем лечить патологию, необходимо дождаться результатов бактериологического посева, который подскажет, к какому конкретно типу антибиотиков чувствительны выявленные бактерии.
И только после этого лечащий врач может выбрать наиболее безопасное средство для устранения бактериурии, которое не окажет негативного влияния на плод и при этом гарантирует эффективность терапии.
Кроме того, может потребоваться вспомогательное лечение растительными препаратами и мочегонными сборами, которые положительно влияют на работу почек и сочетаются с назначенными медикаментозными средствами.
Важно! Не стоит самостоятельно назначить себе почечные фиточаи и другие народные средства для лечения бессимптомной бактериурии – при беременности любое, даже самое безопасное на вид средство может оказать негативное воздействие на организм. Все, что вы принимаете, должно быть обязательно согласовано со специалистом!
Кроме того, клинические рекомендации включают щадящую бессолевую диету и оптимальный питьевой режим с упором на полезные виды жидкостей (клюквенный или брусничный морсы, чистая питьевая вода, отвар шиповника и т.д.). Такой подход позволит избавиться от бессимптомной бактериурии при беременности быстро и без последствий!
Похожие посты
Источник: https://mamsy.ru/blog/bakteriuriya-pri-beremennosti-lechenie-i-vliyanie-na-plod/
Кишечная палочка при беременности
Микроскопические составляющие флоры человека, в том числе и бактерии кишечной палочки – явление естественное и до поры-до времени безобидное. В соответствующей среде определенное количество этих микроорганизмы способствует укреплению иммунной системы и правильному пищеварению.
Но если кишечная палочка оказалась «не на своем месте» – то есть, обнаружена в моче беременной женщины, то это уже конкретный сигнал об опасности. А именно: о воспалительном процессе или других заболеваниях уриногенитальной системы.
Откуда она здесь взялась?!
Наличие кишечной палочки в посеве мочи – не редкостное явление среди беременных. Беременность даже включена отдельным пунктом в список причин появления бактерии в моче. Но все же каждая из женщин, ожидающих чуда, никак не ожидает появления инородных бактерий в анализах, и факт их наличия неприятно удивляет и расстраивает будущих мамочек.
Откуда берутся бактерии кишечной палочки в моче? Как они попадают в мочеполовую систему из совершенно другой среды, в которой, по логике вещей, и должны бы оставаться?
Причин этому несколько. И одна из основных, как уже было отмечено, – беременность и присущие ей изменения в женском организме.
Спровоцировать появление этого вида бактерий может хроническое заболевание или так называемое скрытое инфицирование, когда болезнетворные микробы попали в организм задолго до беременности, но ничем себя не проявляли, «выжидая» удобного момента.
К сожалению, таким моментом часто становится период беременности – в процессе гормональной перестройки и ослабленности иммунитета проявляются все «дремлющие» заболевания.
Злую шутку может сыграть с женщиной и недостаточно тщательное отношение к личной гигиене, и склонность носить трусики — стринги.
В первом случае даже неверная направленность руки во время подмывания может стать причиной появления колоний кишечной палочки в зоне мочеиспускательного канала, и, соответственно, в моче (подмываться нужно либо со стороны влагалища к анальному отверстию, либо в очередности: 1) спереди; 2) сзади, не используя губку и перекрывая доступ воды во влагалище специальным тампоном).
Во втором – узкая полоска стрингов слишком плотно прилегает к зоне анального отверстия и влагалищной зоне и создает эффект трения и благоприятные условия для миграции и распространения микроорганизмов.
Симптоматика
Многие беременные даже не подозревают, что в организме появились отклонения в виде кишечной палочки в моче. Чтобы избежать рисков, во время беременности необходим постоянный контроль за своим состоянием, фиксирование малейших проявлений дискомфорта и врачебная консультация по каждому отдельному поводу.
Итак, чем проявляет себя кишечная палочка?
1. Общее недомогание, слабость, озноб, постоянное желание прилечь.
2. Резкая боль при мочеиспускании (может проявляться во время или в завершение процесса).
3. Слишком частые позывы к мочеиспусканию, невозможность потерпеть несколько минут.
4. Неприятно-резкий запах мочи.
5. Слизистые выделения желтоватого или зеленоватого оттенков, сгустки в них, гнойно-кровяные примеси.
У женщин с крепким иммунитетом симптоматические проявления или очень слабы, или совершенно незаметны. Но это не означает, что последствия заражения будут носить иной, более легкий, характер. Это значит, что нужно следовать рекомендациям медиков и аккуратно относится к сдаче анализов в полном объеме – как доктор прописал.
Слишком опасные последствия
Непосредственно микроорганизм называть опасностью ошибочно – он только глашатай, сигнализатор настоящей опасности. Если вовремя не предпринять меры, то вагиноз может впоследствии спровоцировать еще большее ослабление иммунной системы и беззащитность беременной женщины перед любым заболеванием. И это только «цветочки».
А неприятные и опасные «ягодки» заключаются в возможности выкидыша, преждевременных родов, внутриутробных патологий малыша, влияющих на состояние здоровья, внешний вид ребенка и ставящих под вопрос его рождение и жизнь.
Кишечная палочка, попав в половые органы, не выходит наружу, а продвигается в направлении мочевого пузыря, вызывая воспалительные процессы у матери. Проникая в плаценту, бактерия попадает в кровь плода, провоцируя развитие менингита.
Методы лечения
Обнаружение кишечной палочки в моче беременной – не самый оптимистический результат анализа. Но, с другой стороны, отлично, что исследования проведены вовремя и есть время остановить развитие инфекции.
При легкой форме вагиноза и бактериурии назначают местную терапию: подмывание отваром трав, спринцевание и введение вагинальных свеч. Рацион в период лечения (3-10 дней) необходимо обогатить йогуртами – незаменимыми помощниками в процессе нормализации микрофлоры.
Если случай запущенный, то придется какое-то время «посидеть» на антибиотиках. Самый щадящий из противобактериальных препаратов – Фурагин, его можно принимать во время беременности за исключением периода с 38 по 42 недели.
Источник: https://spuzom.com/kishechnaya-palochka-pri-beremennosti.html
Кишечная палочка при беременности: как избавиться от нее? — ГИНЕКОЛОГИЧЕСКАЯ БОЛЬНИЦА ОМСКОЙ ОБЛАСТИ
6205
В норме кишечные палочки (Escherichia Coli) не должны присутствовать в моче, влагалище женщин, поскольку естественная среда их обитания – кишечник. Но во время беременности иммунитет организма несколько ослабевает.
Поэтому, когда условно-патогенного типа бактерии случайно проникают на поверхность слизистых половых органов, то, при отсутствии должного сопротивления со стороны антител, начинают усиленно размножаться во влагалище.
Кишечные палочки могут проникнуть сквозь плаценту к плоду, спровоцировать воспалительный процесс в матке, а это уже прямая угроза жизни как женщине, так и младенцу.
Польза и опасность кишечной палочки
Грамотрицательные энтеробактерии многих видов Escherichia Coli не опасны для людей, наоборот, являются естественной микрофлорой кишечника. Активизируют воспроизводство витаминов B, K, препятствуют развитию болезнетворной флоры, регулируют жировой, углеводный и водно-солевой обмен.
Но если условно-патогенные, а тем более болезнетворные виды Escherichia Coli, проникают на слизистые других органов при беременности, они могут причинить большой вред:
- Кишечные палочки во влагалище вызывают вагинит.
- Внутри мочеиспускательного канала вызывают цистит.
- На раннем этапе беременности провоцируют тяжелые токсикозы у мам, замедление развития плода.
- В процессе родов у беременной женщины может проявиться эклампсия, что приведет к гипоксии ребенка.
- Бактериурия часто провоцирует мастит у кормящих мам.
- Escherichia Coli способствуют инфицированию плода: переходя через пуповину в кишечник плода, впоследствии вызывают менингит новорожденного.
- Патогенные штаммы кишечной палочки при беременности способны спровоцировать пороки врожденного развития плода: ДЦП, гидроцефалию и другие патологии у малышей.
Именно поэтому женщинам, желающим выносить здорового малыша, необходимо встать на учет гинеколога как можно раньше и постоянно сдавать анализы мочи. Только медицинские консультации позволяют узнать, не превышает ли число кишечных бактерий допустимую норму.
Подготовка к сдаче анализов мочи
Для получения верных результатов следует выполнять следующие условия забора мочи:
- Приготовить стерильную баночку (приобрести в аптеке).
- Перед анализом с вечера есть не рекомендуется.
- Обязательно тщательно подмыться с утра мылом.
- Начальную порцию мочи нужно пропустить мимо посуды, затем подставить баночку, но не вплотную к телу, а чуть поодаль.
- Время сдачи емкости с мочой важно согласовывать со временем сбора. Биожидкость не должна храниться дома более 1,5 часа.
- Для анализа мочи необходима половина баночки.
- Крышку емкости нужно сразу же плотно завернуть, не задевая руками внутреннюю ее поверхность.
Причины появления бактерий в моче
Возможны следующие причины возникновения бактерий в моче беременных:
При неправильном промывании половых органов появляются бактерии в моче
- При неправильном промывании половых органов (направление сзади наперед недопустимо, нужно подмываться спереди назад).
- Бесконтрольное спринцевание, не назначенное врачом, разными травяными настоями, антисептиками при беременности приносит много вреда – вымывает полезную микрофлору слизистых.
- Прокладки ежедневного типа, которые не меняют с утра до вечера, становятся злостными рассадниками патогенных микроорганизмов.
- Если женщина предпочитает кружевные стринги из синтетики с узкой полоской, едва прикрывающей вход во влагалище, вместо хлопчатобумажных трусов.
Но не всегда Escherichia Coli размножаются в мочеполовых органах. Если у беременных женщин высокий иммунитет, полезные микроорганизмы моментально уничтожают кишечные бактерии.
Но если будущая мама страдает от хронических болезней почек, мочевого пузыря, диабета, то тогда в моче постоянно будут обнаруживаться Escherichia Coli.
Необходимо следить, чтобы количественный титр в анализах не повышался.
Лечение беременных при обнаружении кишечных палочек
Характерная для заражения симптоматика при бактериурии во время беременности может отсутствовать. Легкое недомогание, незначительные выделения не беспокоят, а тем временем кишечные бактерии в организме женщины поражают все новые и новые клетки слизистых, тайно угрожая здоровью мамы и малыша.
Какие лекарства можно, чтобы не нанести вреда при беременности:
- Если требуются антибиотики, самыми безопасными для развития малыша лекарственными средствами являются Амоксиклав, Цефотаксим при всех периодах беременности.
- Пенициллины назначаются при отсутствии аллергии на протяжении всего времени вынашивания ребенка.
- Свечи антибактериального действия: Тержинан, Гексикон, Бетадин, Флуомизин, Постеризан, Тамистол.
- Препараты с лактобактериями: Гинофлор, Вагилак, Лактогин.
- Для улучшения развития полезной микрофлоры следует включать в меню ежедневного рациона различные кисломолочные продукты.
| Амоксиклав | от 125 руб. |
| Тержинан | от 389 руб. |
| Гексикон | от 58 руб. |
| Гинофлор | от 918 руб. |
| Вагилак | от 421 руб. |
Сроки лечения антибиотиками при беременности составляют от 4 дней до 2 недель (соответственно тяжести воспалительного процесса и количественному титру кишечных палочек).
Противопоказанные антибиотики
Есть препараты, которые нельзя принимать категорически, поскольку страдает плод при беременности:
- сульфаниламиды (угроза желтухи);
- тетрациклины (отрицательное влияние на костную систему);
- аминогликозиды (разрушают нервные клетки).
Все препараты используются для лечения беременных под строгим врачебным контролем.
Профилактика
Одно из условий предотвращения развития кишечных палочек на слизистых мочеполовых органах – гигиена:
Нельзя спринцеваться при беременности без назначения доктора
- Под трусами всегда должно быть сухо и чисто, кишечные палочки размножаются только во влажных условиях.
- Не нужно постоянно пользоваться прокладками и стрингами, раздражающими кожные и слизистые покровы трением, разносящими патогенные микробы.
- При контактах (половых) необходимо надевать презервативы.
- Нельзя спринцеваться при беременности без назначения доктора.
- После дефекации, половых актов подмывание следует осуществлять немедленно.
Во избежание опасности заражения кишечными палочками будущего малыша, беременные женщины не пропускают сроки посещения врачей, сдают анализы мочи своевременно, точно следуют рекомендации гинекологов при назначенном лечении.
Кишечная палочка в мазке при беременности
Крайне редко причиной появления escherichia coli в моче при беременности является активно растущая матка. При этом происходит сдавливание органов нижнего таза и их незначительное смещение, приводящее к застою мочи. Такие условия благоприятны для размножения патогенной палочки.
Лечение цистита во время беременности
- Инфекции, передаваемые половым путем, ЗППП.
- Стойкое понижение сопротивляемости организма к возбудителям инфекций.
- Нарушения работы эндокринной системы, провоцирующие рецидивы хронических заболеваний.
- Незалеченные перед зачатием патологии органов мочевыделительной системы: пиелонефрит, мочекаменная болезнь, гломерулонефрит, геморрагический цистит.
- Частая смена половых партнеров до и после наступления беременности.
- Анально-вагинальный секс.
- Постоянное ношение белья из синтетических тканей.
- Ношение стрингов повышает вероятность попадания штаммов кишечной палочки из ануса во влагалище, провоцируя их активное размножение.
А самой главной причиной появления Escherichia coli в моче является пренебрежение правилами личной гигиены, особенно нечастая смена нижнего белья. Во время подмывания необходимо действовать в определенном направлении. Гигиеническую процедуру следует проводить от влагалища к анусу, а не наоборот. Иначе патогенная бактерия легко проникнет во влагалище с фекальными частицами.
Это бактерия, которая живет в кишечнике человека и действительно похожа на маленькую палочку. У нее много разных штаммов, которые участвуют в синтезе витамина К и заботятся о безопасности человека, уничтожая вредные бактерии. Но некоторые из видов кишечной палочки при беременности могут быть опасны, особенно если они попали в организм оральным путем.
Для будущих мам опасна кишечная палочка, которая поселилась на слизистой влагалища или в мочевом пузыре. Так как она вызывает воспаление, дисбактериоз и другие проблемы. Симптомами вагиноза или кольпита, вызванного кишечной палочкой, является зуд, неприятный запах выделений и даже жжение.
Бактериальный вагиноз, который провоцирует эта инфекция, оказывает влияние на течение всей беременности. Кроме дискомфорта, который вызывает зуд, у женщины может быть нарушение целостности слизистой влагалища, что послужит входными воротами и для других болезней. Но самое опасное, что кроме воспаления, кишечная палочка может даже вызвать преждевременные роды и подтекание околоплодных вод.
Кишечная палочка может проникнуть в матку и заразить ребенка. А еще новорожденный может подхватить болезнь, продвигаясь по родовым путям. В тяжелых случаях кишечная палочка может проникнуть через слизистую влагалища в плаценту и оттуда – в кровь малыша. Это приводит к различным патологиям, включая даже смерть.
Одно из частых осложнений при наличии кишечной палочки у ребенка – менингит. Кроме того, штаммы кишечной палочки вызывают у беременных пиелонефрит, цистит и другие опасные инфекции мочеполовой системы. Эти все болезни снижают и так пониженный иммунитет у беременных, Поэтому нам очень важно вовремя сдавать анализы, и лечить кишечную палочку, если ее выявят.
В чем опасность кишечной палочки для беременной женщины
Кишечная палочка появляется в моче будущей матери при снижении иммунитета. Более того, так как патогенная бактерия провоцирует возникновение инфекционных заболеваний, сопротивляемость организма существенно уменьшается. Что служит благоприятной средой для проникновения вирусов из внешней среды. Чем еще опасна Escherichia coli для беременной женщины:
- Происходит раннее отхождение околоплодных вод. Это приводит к преждевременным родам или прерыванию беременности.
- Из влагалища микроорганизм проникает через плаценту в кровяное русло плода. Из-за высокой токсичности бактерии и отсутствия иммунитета у ребенка, возникают врожденные патологии.
- Часто кишечная палочка становится причиной образования у ребенка менингита, воспаления оболочек головного мозга.
- После инфицирования мочевыводящих путей бактерия проникает в структурные почечные элементы и провоцирует повреждения паренхимы, чашечек и лоханок.
- Вирулентные штаммы при попадании в желудочно-кишечный тракт вызывают гастрит, гастроэнтерит.
- Во время прохождения ребенка по родовым каналам матери заражение обязательно произойдет. После появления малыша на свет в его кишечнике будет подавляться рост полезной микрофлоры, а вредные бактерии начнут активно размножаться. Ребенок будет отставать в развитии или погибнет.
Распространение кишечной палочки по всему организму приводит к сепсису и пневмонии. Если контроль над беременностью не осуществляется, а патогенный микроорганизм проник через плаценту, то высока вероятность гибели плода еще в полости матки.
Для выявления кишечной палочки необходим только стерильный контейнер
Помимо того, что бактерия вызывает многочисленные осложнения, избавиться от нее можно только при помощи антибиотиков.
Источник: https://gb8-omsk.ru/prochee/kishechnaya-palochka-pri-beremennosti-kak-izbavitsya-ot-nee.html
Негативная роль кишечной палочки при беременности
Поскольку у женщин в положении иммунитет сильно ослаблен, они сильнее всего подвержены возникновению различного рода инфекций. Самое страшное последствие вагиноза – преждевременные роды или отхождение вод, что приведет к инфицированию плода.
Кроме этого, у малыша могут развиться патологии, которые не только повлияют на его здоровье, внешний вид, а и приведут к смерти. Кишечная палочка может проникнуть через влагалище в плаценту, а затем в кровь ребенка. Все это может стать причиной развития менингита.
Когда кишечная палочка попадает в мочевыводящие пути, она не выходит, а продвигается в мочевой пузырь, что, в свою очередь, вызывает развитие воспалений. В итоге значительно страдает иммунитет, что делает беременную женщину более уязвимой перед другими серьезными заболеваниями.
Что делать, если в моче обнаружилась кишечная палочка?
Обычно во время сдачи общего анализа мочи результаты показывают наличие какого-то воспаления. Затем врачи оправляют на дополнительный анализ мочи на флору, что и позволяет выявить инфекцию и определить какие именно антибиотики позволят справиться с существующей проблемой.
Кстати, инфекция могла попасть в организм задолго до беременности и просто никак себя не проявлять. Женщина живет нормальной жизнью и даже не подозревает, что у нее есть подобная проблема. Часто из-за того, что анализ был сдан неправильно, результат может быть неточным.
Поэтому важно знать правила, которым стоит следовать при сдаче анализа мочи:
- Не жалейте денег и приобретите в аптеке специальные баночки для анализа, которые абсолютно стерильны;
- Собирать мочу необходимо утром, после пробуждения не раньше, чем за 2 часа до сдачи анализа;
- Перед процедурой тщательно промойте половые органы. Делать это необходимо аккуратно, чтобы предотвратить попадание микробов во влагалище. Кстати, для этого его можно закрыть специальным тампоном;
- Баночку для анализа необходимо открыть непосредственно перед сбором анализа;
- Собирать нужно среднюю порцию мочи. Следите за тем, чтобы пальцы не касались верхних краев банки;
- После завершения процедуры, баночку сразу плотно закройте.
Если вы будете следовать всем этим правилам, то в результате анализа вы можете быть уверены. Многие недоумевают, каким именно образом инфекция попала в организм, поэтому необходимо в этом разобраться.
Причины появление кишечной палочки при беременности в моче:
- Несоблюдение личной гигиены. К примеру, если подмываться в направлении от анального отверстия к влагалищу;
- Постоянное ношение трусов стрингов. Подобное белье создает эффект трения, что способствует попаданию кишечной палочки в мочеполовую систему;
- Половой контакт со смешением микрофлоры кишечника и мочеполовой системы;
- В период беременности из-за высокой интенсивности роста матки.
Как вы видите причин не так много и, учитывая их во время жизни, можно избежать заражения.
Что делать, если кишечная палочка обнаружена во влагалище?
Врачи утверждают, что если были обнаружены проблемы в микрофлоре влагалища, значит, и в кишечнике также есть отклонения, поэтому лечение необходимо проводить комплексно. Наличие палочки может привести к серьезным проблемам как у женщины, так и у будущего ребенка.
По научному заболевание называется бактериальным вагинозом и оно сопровождается сильными выделениями.
Для начала разберем причины возникновения воспаления у женщины:
- Самая распространенная ошибка – неправильная гигиена половых органов. Необходимо подмываться сначала спереди, а затем сзади, а не наоборот, как делают многие;
- К распространенным причинам можно отнести: ношение стрингов, внутриматочную спираль, беспорядочную половую жизнь, комбинированный секс, сильную жару, слабый иммунитет, сахарный диабет, частое спринцевание.
Многие женщины даже не знают о том, что у них есть кишечная палочка, не проведя специального анализа. Но есть симптомы, по которым можно определить наличие этой проблемы: зуд и жжение половых органов, сильные выделения с неприятным запахом и боль во время полового контакта.
Профилактика вагиноза во время беременности
Есть несколько рекомендаций, которым необходимо придерживаться, чтобы не возникло этого заболевания, в том числе и после лечения:
- Следите за тем, чтобы интимные места всегда были сухими и чистыми. Регулярно подмывайтесь, а главное, делайте это правильно;
- Не рекомендуется использовать дезодорированные прокладки и туалетную бумагу, так как эти средства могут привести к раздражению слизистой оболочки;
- Во время полового акта старайтесь использовать презервативы;
- Не рекомендуется проводить частые спринцевания, так как это имеет негативное влияние на состояние влагалища. Врачи рекомендуют проводить их исключительно при реальной необходимости;
- Если вы используете лекарства с аппликаторами, то после каждого применения, его необходимо тщательно мыть;
- Рекомендуется подмываться после полового контакта, мочеиспускания и стула.
Как избавиться от кишечной палочки?
Многие женщины в положении отказываются проводить лечение, так как боятся навредить ребенку. Не стоит переживать и запускать заболевание, так как на сегодняшний день есть вполне безопасные антибиотики, которые не приносят вред организму, главное – заранее знать о разрешенных препаратах.
Назначать их должен только акушер-гинеколог, никакой самодеятельности в этом вопросе не допускается.
Для лечения кишечной палочки при беременности разрешается использовать такие антибиотики:
- Амоксициллин, пенициллины и цефатоксим. Препарат никаким образом не влияет на внутриутробное развитие малыша и не провоцирует развитие пороков;
- Фурагин. Этот препарат можно употреблять в любое время, за исключение периода с 38 по 42 неделю.
Если вы обнаружили у себя хотя бы один симптом кишечной палочки при беременности, то следует обратиться к врачу. Если анализы подтвердили наличие во влагалище инфекции, врач может прописать «местную» терапию. При легких формах можно проводить подмывание травяными отварами, лечебные спринцевания, а также можно применять специальные вагинальные свечи.
В некоторых случаях врач может назначить сеансы ультрафиолетового облучения половых органов. Чтобы восстановить микрофлору влагалища рекомендуется употреблять препараты, к примеру, «Биойогурт», витамины и т.п.
Лечение обычно длится от 3-х до 10-ти дней. После употребления назначенного препарата сдается повторный анализ мочи, а через месяц бактериальный посев. Если же инфекция все же обнаружилась, врачи, скорее всего, назначат повторное лечение, которое будет основываться на употреблении препаратов по очереди.
Стоит учитывать, что после лечения антибиотиками организм становится слабым и ему необходимо поддерживающая терапия и диета. Есть также препараты, которые лучше не употреблять во время беременности, так как они могут вызвать неблагоприятные последствия, к примеру, увеличение билирубина, разрушение эритроцитов в крови, повреждение нервных окончаний и т.п.
Источник: https://yazdorov.win/analizy-i-obsledovaniya/negativnaya-rol-kishechnoj-palochki-pri-beremennosti.html
Кишечная палочка в моче и в мазке при беременности: симптомы, диагностика. Лечение кишечной палочки во время беременности. Влияние кишечной палочки на беременность
На сроке 6 — 12 недель женщина становится на учет по беременности и тут же получает от гинеколога направление на комплекс диагностических мероприятий.
Предметом особого «интереса» врача становятся результаты анализа мочи и мазка — по этим показателям судят, как протекает беременность в целом и есть ли угроза каких-либо осложнений для будущей мамы. В большинстве случаев именно при исследовании мочи обнаруживается патогенная кишечная палочка в организме.
От последствий заболевания страдает мама вместе с ребенком, поэтому проблему важно обнаружить как можно раньше и тут же приступить к лечению болезни.
Что такое кишечная палочка при беременности
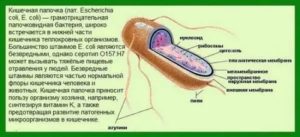
По латыни название микроорганизма звучит как Escherichia coli. Это бактерии, которые по своей природе делятся на непатогенные и патогенные.
«Хорошая» разновидность кишечной палочки заселяет кишечник, обеспечивая ему здоровую микрофлору. «Плохая» кишечная палочка становится возбудителем тяжелых инфекционно-воспалительных заболеваний.
В качестве мишени обычно выбирает пищеварительную, мочевыделительную и половую систему человека.
Escherichia coli — микроорганизм с «характером»: бактерия достаточно устойчива, чтобы несколько месяцев подряд сохранять жизнеспособность в воде, почве и испражнениях. Наиболее благодатной средой для размножения бактерии являются продукты питания, особенно молоко. Употребление зараженной пищи — гарантированный путь к болезни.
Оптимальная температура для жизни бактерии — 37 градусов. Попадая в организм, она существует за счет потребления минеральных веществ и продуктов распада аминокислот. При ослабленном иммунитете вызывает вагинит, менингит, сепсис.
В большинстве случаев заражение кишечной палочкой происходит из-за банального несоблюдения правил гигиены.
Влияние кишечной палочки на мать и плод при беременности
Представители различных видов энтеробактерий приносят пользу человеку. В составе естественной кишечной микрофлоры они принимают участие в выработке витаминов В и К, регуляции липидного, углеводного и водно-солевого обмена, предупреждают появление патогенной флоры.
Совсем иначе ведут себя условно-патогенные и болезнетворные виды эшерихий. Проникая в организм беременной женщины, кишечная палочка может «распылить» свое патогенное действие в нескольких направлениях:
- поспособствовать развитию вагинита во влагалище;
- стать причиной цистита в мочеиспускательном канале;
- вызвать тяжелый токсикоз на ранних сроках беременности и замедлить развитие плода;
- спровоцировать эклампсию у роженицы, что обернется гипоксией для малыша;
- вызвать мастит у кормящей матери;
- инфицировать плод, вызвать у него менингит.
Кишечная палочка в моче при беременности
Общий анализ мочи будущая мама регулярно сдает с момента постановки на учет и до самых родов. Эта своеобразная мера предосторожности, благодаря которой можно вовремя обнаружить воспалительный процесс.
Когда патология подтверждается, беременной необходимо пройти процедуру бакпосева (бактериального анализа урины на флору).
Это позволит идентифицировать микроорганизм, вызвавший воспаление, узнать степень его чувствительности к антибактериальным препаратам и, соответственно, определиться с наиболее подходящей тактикой лечения.
Есть несколько источников проникновения кишечной палочки в мочу во время беременности:
- недостаточная или неправильная гигиена половых органов (к примеру, подмывание от анального отверстия к влагалищу);
- смешанный половой контакт (проникновение и во влагалище, и в прямую кишку);
- постоянное ношение трусов-стрингов;
- застойные явления в малом тазу, вызванные быстрым ростом матки.
Норма кишечной палочки в моче при беременности составляет 105 палочек на 1 мл урины. Если будущая мама приходит на прием к врачу с жалобами, характерными для воспалительной реакции (общее недомогание, резкий запах мочи, тянущая боль в поясничной области и частое мочеиспускание), пороговые показатели нормы снижаются до 104 палочек на 1 мл мочи.
Кишечная палочка в цервикальном канале при беременности
Если кишечная палочка локализовалась в зоне шейки матки, это непременно выяснится в результате процедуры бактериального посева. Так обычно подтверждают наличие не только кишечной палочки, но и клебсиелл, грибков, энтеробактерий.
Перед диагностикой кишечной палочки в посеве при беременности обычно берут мазок на стерильность, чтобы определить количество лейкоцитов.
Если анализ покажет повышение их концентрации, появляется показание для проведения бакпосева.
Усиленным образованием лейкоцитов организм обычно реагирует на различные патологии воспалительного характера в органах малого таза (например, эндометрит, цервицит, воспаление придатков матки).
Особенности забора мочи и мазка на кишечную палочку при беременности
Биоматериал из цервикального канала для бакпосева собирают через зонд, который вводят в шейку матки примерно на ½ — 1 ½ см. Течению беременности процедура не угрожает, поскольку шейка матки прочная, эластичная и достаточно длинная.
Специфической подготовки к проведению исследования не требуется, разве что за 10 — 14 дней до забора материала следует отменить лечение антибактериальными препаратами местного и системного назначения. Также противопоказаны спринцевания. Непосредственно перед процедурой нельзя мочиться.
Результаты исследования врач сможет оценить через 2 — 3 дня.
Чтобы сдать мочу на анализ, ее собирают в стерильную емкость (продается в аптеке). Сделать это нужно рано утром и доставить в лабораторию не позже, чем через 2 часа после сбора.
Прежде чем собрать мочу, женщина подмывается, вставив во влагалище гигиенический тампон. В контейнер отправляют среднюю порцию мочи.
Важно, чтобы в момент сбора биоматериала пальцы не касались верхнего края контейнера.
Лечение кишечной палочки при беременности
К сожалению, не все будущие мамы сразу соглашаются на предложенное врачом лечение кишечной палочки. Беременные опасаются токсического влияния медикаментов на плод. Однако нельзя упускать из внимания, что хронический инфекционный процесс представляет не меньшую опасность для малыша, ведь при неблагоприятном стечении обстоятельств ребенок даже может погибнуть в утробе матери.
По отзывам врачей, прогноз на выздоровление у зараженных кишечной палочкой при беременности очень благоприятный.
В настоящее время фармацевтический рынок предлагает широкий ассортимент лекарственных средств, минимальные дозы которых могут быть использованы для лечения беременной женщины.
Перед тем, как приступить к реализации терапевтической программы, гинеколог непременно взвесит все возможные риски и сделает выбор в пользу самого безопасного препарата.
Устранить патогенную палочку помогут исключительно антибактериальные препараты: Амоксициллин, Панцеф, Пенициллин. Продолжительность лечения, частоту приема и дозировку врач определит в индивидуальном порядке. Еще одним эффективным средством против кишечной палочки признан Фурагин. Его можно принимать на протяжении всего периода гестации, кроме последних 4 недель.
При локализации кишечной палочки в цервикальном канале будущей мамы весьма действенной оказывается местная терапия.
Среди многообразия способов лечения выделим подмывание отварами лекарственных трав, спринцевания, применение лечебных вагинальных суппозиториев, ультрафиолетовое облучение наружных половых органов.
Вторым этапом лечения является восстановление здоровой микрофлоры. Этого можно добиться с помощью витаминов и биойогуртов. Лечение обычно длится не дольше 10 дней.
Чтобы оценить эффективность антибиотикотерапии, после завершения лечения будущая мама повторно сдает урину на анализ, а через месяц сдает биоматериал для бакпосева.
Если наличие кишечной палочки подтверждается снова, лечение возобновляют. В этот период беременной нужно вести здоровый образ жизни, полноценно питаться и больше отдыхать.
Для предупреждения повторного заражения патогенной палочкой женщина впоследствии сдает анализы 1 раз в неделю.
Как не допустить попадание кишечной палочки во влагалище при беременности
Чтобы вредоносный микроорганизм не проник в полость половых органов, беременной женщине важно помнить о ряде предосторожностей:
- подмываться от влагалища к анальному отверстию — строго в одном направлении;
- проводить гигиену половых органов после каждого испражнения, пользуясь водой и специальным интимным гелем для чувствительной кожи;
- отдать предпочтение нательному бесшовному белью из натуральной ткани;
- не носить трусики-стринги (хотя бы во время беременности);
- ходить в туалет «по-маленькому» до и после интимной близости;
- избегать переохлаждения;
- принимать поливитаминные препараты (по согласованию с врачом);
- время от времени пить препараты пребиотиков, чтобы оздоровить и поддержать микрофлору кишечника.
Источник: https://beremennuyu.ru/kishechnaya-palochka-v-moche-i-v-mazke-pri-beremennosti-simptomy-diagnostika-lechenie-kishechnoj-palochki-vo-vremya-beremennosti-vliyanie-kishechnoj-palochki-na-beremennost





