Перед родами: Основные медицинские термины родов
Итак, приступаем к «расшифровке» медицинского языка.
Начало родов
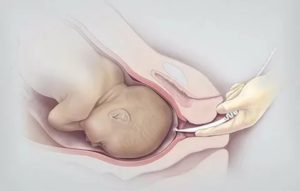
При поступлении в роддом, а потом еще несколько раз во время родов доктор скажет: «Сейчас проведем влагалищное исследование» или: «Посмотрим, как там шейка, как продвигается малыш».
Речь идет о внутреннем акушерском исследовании, которое позволяет определить состояние родовых путей, наблюдать за динамикой раскрытия шейки матки во время родов, как продвигается предлежащая часть плода (головка, ягодицы).
Первичный осмотр при поступлении роженицы в родильный дом проводится на гинекологическом кресле, а в процессе родов – на родовой кровати. Частота влагалищных исследований зависит от особенностей течения родов.
При нормальном течении родов их проводят не чаще, чем через 4 часа, а при возникновении показаний (излитие околоплодных вод, изменение характера схваток, появление кровянистых выделений, изменение сердцебиения плода) – по мере необходимости. При влагалищном исследовании определяют форму шейки матки, ее величину, консистенцию, ее зрелость, степень ее раскрытия и т.п.
Затем проводят осмотр шейки матки в зеркалах, однако делают это не всегда, а лишь когда имеется кровотечение и нужно исключить шейку матки как источник этой проблемы. Если влагалищное исследование проводится накануне или в самом начале родов, то врач говорит о том, что шейка матки – зрелая или, наоборот, незрелая (синонимы – готова или не готова к родам).
Зрелость шейки матки определяют по специальной шкале, учитывая, насколько сильно выражены следующие четыре признака:
- Консистенция шейки матки (для родов благоприятной является мягкая шейка): плотная – 0 баллов; размягчена, но в области внутреннего зева уплотнена – 1 балл; мягкая – 2 балла.
- Длина шейки матки (до родов длина шейки матки составляет более 2 см, перед родами она укорачивается до 1 см и менее): больше 2 см – 0 баллов; 1–2 см – 1 балл; меньше 1 см, сглажена – 2 балла.
- Проходимость цервикального канала (это канал внутри шейки матки, перед родами в него должен свободно проходить один или два пальца врача): канал шейки матки закрыт, пропускает кончик пальца – 0 баллов; канал шейки пропускает один палец – 1 балл; больше одного пальца, при сглаженной шейке больше 2 см – 2 балла.
- Расположение шейки матки по отношению к проводной оси таза (перед родами шейка матки должна быть расположена в центре малого таза): кзади – 0 баллов; кпереди – 1 балл; срединное – 2 балла.
Каждый признак по этой шкале оценивается от 0 до 2 баллов. 0–2 – незрелая шейка, 3–4 – недостаточно зрелая, 5–6 – зрелая.
Открытие шейки матки врач определяет во время влагалищного исследования. Величину раскрытия измеряют в сантиметрах. Полное открытие соответствует 10 см. Иногда можно слышать выражение «открытие шейки матки 2–3 пальца».
Действительно, раньше акушеры измеряли открытие в пальцах. Один акушерский палец условно равен 1,5–2 см. Однако толщина пальцев у всех разная, поэтому измерение в сантиметрах точнее и объективнее.
Во время влагалищного исследования доктор также делает заключение о состоянии плодного пузыря и околоплодных вод.
Тогда женщина может услышать термин «плоский плодный пузырь» – ситуация, при которой перед головкой плода мало околоплодных вод. В норме во время каждой схватки внутри матки давление повышается и передается на плодное яйцо (плодные оболочки, околоплодные воды и плод).
Околоплодные воды под влиянием внутриматочного давления перемещаются вниз, к выходу из матки, в результате чего плодный пузырь в виде клина выпячивается в канал шейки матки и способствует ее раскрытию.
Если перед головкой мало вод, то плодный пузырь не выполняет функцию клина и тормозит раскрытие шейки матки, доктор говорит о том, что такой пузырь нужно вскрыть или провести амниотомию.
Еще один термин, связанный с плодным пузырем, – это «высокий боковой разрыв плодного пузыря» – ситуация, при которой плодный пузырь разрывается не в нижней своей части, а значительно выше, плотно обхватывает и держит головку плода, препятствуя ее опусканию и продвижению в полость малого таза, а околоплодные воды изливаются небольшими порциями или по каплям.
В этом случае акушер проводит инструментальное разведение оболочек, т.е. отверстие в плодном пузыре уже есть, но околоплодные оболочки необходимо раздвинуть пошире. После того как воды излились, врач оценивает их характер.
«Воды хорошие, светлые или просто нормальные», – так скажет доктор, если околоплодная жидкость прозрачная или с небольшим желтоватым оттенком, без неприятного запаха.
Хуже, если врач произнесет «зеленые воды». Мутные, зеленого или бурого цвета, имеющие неприятный запах могут свидетельствовать о гипоксии (кислородном голодании плода). Одним из ранних признаков этого состояния является попадание мекония (первородного кала) в околоплодные воды. Это происходит потому, что из-за дефицита кислорода расслабляется замыкательное отверстие прямой кишки плода и кал выходит из кишечника. Интенсивность окраски вод (от зеленого до грязно-коричневого) зависит от степени выраженности и длительности гипоксии у малыша.
Состояние и сердцебиение плода
Во время родов будущая мама обычно очень пристально прислушивается к тому, что говорят врачи о состоянии ребенка. Выслушивая сердцебиение плода, врач обращает внимание на ритм, частоту сердцебиения, ясность тонов, наличие или отсутствие шумов.
В норме частота сердечных сокращений составляет 120–160 ударов в минуту, тоны ритмичные, ясные, посторонние шумы отсутствуют. У полных женщин тоны прослушиваются хуже за счет толщины стенки живота (приглушенное сердцебиение).
Врач может оценить сердцебиение как «ритмичное, ясное», или «приглушенное, ритмичное», или «аритмичное, глухое».
Шум может появиться при обвитии пуповины вокруг шеи и туловища плода, наличии узлов пуповины, гипоксии плода, плацентарной недостаточности (состоянии, когда плацента, доставляющая плоду кислород и питательные вещества, перестает справляться со свой работой).
При первичном осмотре врач пользуется обычным акушерским стетоскопом (специальная трубочка), однако для уточнения состояния плода, а также для динамического наблюдения во время родов требуется более детальное исследование при помощи кардиотокографии (КТГ).
Для этого наружный датчик помещают на живот женщины в точке наилучшей слышимости сердечных тонов плода. Второй датчик располагается в области правого угла матки. Этот датчик регистрирует тонус матки, частоту и силу схваток. Информация о сердечной и родовой деятельности сразу отражается на мониторе. Нередко врачи говорят об «оценке по Фишеру», называя определенные цифры.
Что означают эти баллы? Это специальная шкала, по которой в балльной системе оцениваются все вышеперечисленные показатели состояния малыша.
- Оценка 8–10 баллов характеризует хорошее состояние плода,
- 6–7 баллов – имеются начальные признаки кислородного голодания плода (гипоксии). В этом случае плод испытывает небольшой дефицит питательных веществ и кислорода, но при своевременном лечении прогноз для малыша благоприятный.
- Менее 6 баллов – тяжелое состояние плода, которое требует проведения экстренного кесарева сечения в связи с угрозой его внутри-утробной гибели.
Роды
После отхождения околоплодных вод врач обязательно проверяет признак Вастена, который показывает соответствие размеров головки плода тазу мамы (т.е. сможет ли головка малыша пройти через таз мамы). Женщина лежит на спине.
Одну ладонь врач кладет на поверхность лонного сочленения (место, где сходятся лобковые кости), другой определяет, где расположена головка плода. Если все хорошо, то признак Вастена отрицательный.
Если доктор скажет, что признак Вастена вровень, это означает, что существует небольшое несоответствие размеров, но роды через естественные родовые пути возможны при соблюдении некоторых условий: хорошая родовая деятельность; средние размеры плода; отсутствие признаков перенашивания; хорошее состояние плода во время родов; наличие светлых вод; хорошая конфигурации головки (т.е. уменьшение ее размеров за счет того, что косточки черепа находят друг на друга) и правильное ее вставление при прохождении таза мамы.
Положительный признак Вастена свидетельствует о том, что таз мамы является препятствием для прохождения плода и естественные роды в данном случае невозможны. Во время влагалищного исследования доктор оценивает, как расположена головка плода.
Если все идет хорошо, то, скорее всего, на этот счет вы ничего не услышите из уст врача, но, возможно, желая подчеркнуть, что все нормально, он скажет, что предлежание плода затылочное. В норме по родовым путям мамы начинает продвигаться головка малыша, при этом она согнута, т.е. подбородок прижат к груди, а вперед кроха продвигается затылком.
Это самый благоприятный случай, так как головка проходит по родовому каналу своей наименьшей окружностью достаточно легко. Однако бывают и «неправильные» ситуации, когда головка разогнута и первыми идут либо лоб, либо личико плода, и врач может это отметить, сказав, что предлежание – лобное или лицевое.
В этих случаях роды нередко заканчиваются операцией кесарева сечения, чтобы избежать травм плода и мамы. Но при небольшой степени разгибания головки, хорошей родовой деятельности, некрупных размерах плода женщина вполне может родить сама. Будущая мама может слышать выражения «передний вид», «задний вид». Не стоит тревожиться.
При головном предлежании это означает, что при переднем виде затылок плода обращен к передней стенке матки, а при заднем – к задней.
Оба варианта являются нормальными, но в последнем случае потуги длятся дольше. После влагалищного наружного исследования доктор может сказать о том, что головка прижата ко входу в малый таз.
За две недели до начала родов у женщин, ждущих своего первого малыша, головка плода начинает опускаться и прижиматься ко входу в малый таз. Благодаря этому усиливается давление на нижнюю часть матки и ее шейку, что способствует созреванию последней. А вот при повторной беременности головка опускается за 1–3 дня или даже за несколько часов до начала родов.
Роды: окончание
С каждой потугой головка постепенно проходит полость таза и начинает показываться из половой щели, врачи называют это врезыванием – когда ее становится видно только во время потуги, и прорезыванием, когда она видна постоянно. Это означает, что малыш уже совсем скоро родится.
При угрозе разрыва промежности акушеры нередко прибегают к рассечению промежности – тогда предупреждают, что сделают перинеотомию или эпизиотомию. Это не что иное, как разрез промежности, который позволяет предотвратить травмы у мамы и малыша. В первом случае промежность рассекут посередине, а во втором – наискосок.
Сразу после рождения малыша врачи оценивают его состояние по шкале Апгар (на 1-й и 5-й минутах). Учитываются следующие признаки: сердцебиение, дыхание, окраска кожи, рефлексы, тонус мышц. Определяется выраженность каждого из пяти признаков в баллах от 0 до 2.
Если сумма баллов по всем признакам от 7 до 10, то состояние новорожденного удовлетворительное, 4–6 баллов – состояние средней тяжести, 1–3 балла – тяжелое. После рождения ребенка акушер-гинеколог следит за признаками отделения плаценты.
«Отделилась, рожаем послед», – примерно так скажет врач, когда определит, что плацента благополучно отсоединилась от стенки матки и вот-вот выйдет наружу.
Конечно, во время родов и потом, после рождения малыша вам придется столкнуться с большим количеством новых слов и понятий, и чем больше вы узнаете о них из достоверных источников, тем надежнее избавите себя от необоснованных страхов.
Источник фото: Shutterstock
Источник: https://www.9months.ru/podgotovka/5246/pered-rodami-terminy
Околоплодные воды — что это такое? Какое нормальное количество околоплодных вод? Как бороться с подтеканием околоплодных вод?
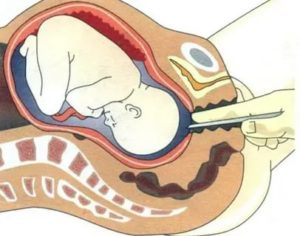
Водная оболочка (амнион или плодный пузырь), представляет собой замкнутый мешочек. Внутри него находится плод, окруженный околоплодными водами. Стенки амниона очень тонкие, но прочные и эластичные: они хорошо растягиваются и очень упругие. В норме водная оболочка прозрачная, гладкая и имеет блестящий, перламутровый оттенок.
Амниотическая жидкость (околоплодные воды) вырабатывается стенками амниона и заполняет его полость. За весь период беременности околоплодные воды постоянно меняют (полная смена происходит каждые три часа) свой количественный и качественный состав в прямой пропорции от срока беременности и роста малыша.
С каждой неделей объем жидкости неукоснительно возрастает в среднем на 40-50 мл. Максимальный объем отмечается к 37-38-й неделе беременности и в среднем составляет 1000-1500 мл. К концу беременности количество вод может уменьшиться до 800 мл в результате повышенного выведения жидкости из организма женщины.
Количество вод определяется по вычислению индекса амниотической жидкости (ИАЖ) во время УЗИ.
Воды прозрачны, не имеют специфического запаха, по вязкости и консистенции действительно напоминают воду.
Примерно на 1/3 воды состоят из мочи ребенка, его выделений из легких и через кожу, а также в состав входит: глюкоза, жиры, соли, мочевина, кислород, углекислый газ, витамины, антигены, соответствующие группе крови плода и гормоны.
К водам могут примешиваться чешуйки эпидермиса (слущенные клетки кожи плода), продукты деятельности сальных желез кожи и пушковые волосы. Если околоплодные воды имеют оттенки зеленого цвета, это указывает на внутриутробную гипоксию плода.
Таблица ИАЖ содержит данные нормального объема амниотической жидкости для каждой недели беременности и предельно допустимые отклонения от общепринятых показателей. Если показатель ИАЖ выходит за пределы верхней границы этих норм, то, в соответствии со сроком беременности, врач говорит о многоводии. Если индекс превышает норму незначительно, то принято говорить об умеренном многоводии.
| Срок беременности, недели | Средний нормальный показатель, мм | Вероятные колебания, мм |
| 16 | 121 | 73-201 |
| 17 | 127 | 77-211 |
| 18 | 133 | 80-220 |
| 19 | 137 | 83-225 |
| 20 | 141 | 86-230 |
| 21 | 143 | 88-233 |
| 22 | 145 | 89-235 |
| 23 | 146 | 90-237 |
| 24 | 147 | 90-238 |
| 25 | 147 | 89-240 |
| 26 | 147 | 89-242 |
| 27 | 156 | 85-245 |
| 28 | 146 | 86-249 |
| 29 | 145 | 84-254 |
| 30 | 145 | 82-258 |
| 31 | 144 | 79-263 |
| 32 | 144 | 77-269 |
| 33 | 143 | 74-274 |
| 34 | 142 | 72-274 |
| 35 | 140 | 70-279 |
| 36 | 138 | 68-279 |
| 37 | 135 | 66-275 |
| 38 | 132 | 65-269 |
| 39 | 127 | 64-255 |
| 40 | 123 | 63-240 |
| 41 | 116 | 63-216 |
| 42 | 110 | 63-192 |
Какую функцию они выполняют?
В течение беременности водная оболочка защищает малыша от механического повреждения (травм, ушибов, ударов), создает комфортную среду обитания, участвует в обмене веществ, предохраняет от сжатия пуповину, препятствует образованию сращений между кожей малыша и стенками матки, предохраняет от попадания инфекций из половых путей. Малыш постоянно заглатывает жидкость, тренируя пищеварительную, выделительную и дыхательную системы.
В процессе родов плодный пузырь давит на шейку матки, обеспечивая ее раскрытие. При физиологических родах плодный пузырь разрывается в первом периоде родов при полном или почти (5-6 см) полном раскрытии шейки матки.
Своевременный разрыв плодного пузыря не только способствует нормальному процессу сглаживания и раскрытия шейки матки, но и сохраняет благоприятные условия для плода во время схваток. Пока плодные оболочки целые, то малышу опасность инфекции не угрожает. Помимо этого сокращающиеся стенки матки непосредственно не охватывают плод, не нарушают кровообращение между матерью и плодом.
Отхождение вод после раскрытия шейки матки 3 см и более редко изменяет обычное течение родов. Отсутствие плодного пузыря в начале родов может привести к развитию слабости родовой деятельности.
Когда воды мало
Если количество вод к концу беременности менее 300-500 мл, врачи диагностируют маловодие. Это не заболевание, а следствие тех или иных осложнений.
Среди причин, приводящих к маловодию, чаще выделяют такие, как гестоз, гипертоническая болезнь у матери, инфекционно-воспалительные заболевания (токсоплазмоз, цитомегаловирусная, микоплазменная инфекция и др.), пороки развития выделительной системы плода (закупорка мочеиспускательного канала, мочеточников), фетоплацентарная недостаточность, хроническая гипоксия.
Предположить уменьшение количества околоплодных вод врач может при отставании высоты стояния дна матки и окружности живота от нормативных показателей для предполагаемого срока беременности, а также при снижении двигательной активности плода.
При наружном исследовании отчетливо определяются части плода, выслушиваются сердечные тоны, матка при этом плотная. Более точное определение степени выраженности маловодия возможно при ультразвуковом исследовании. Диагноз маловодия устанавливается при проведении УЗИ.
Допплерометрическое исследование кровотока в системе «мать — плацента — плод», также необходимо, так как при маловодии может отмечаться нарушение кровотока.
Крайне неблагоприятным прогностическим признаком является выявление выраженного маловодия во втором триместре беременности, т.е. на сроках 18-26 недель. При развитии маловодия в эти сроки происходит прерывание беременности, внутриутробная гибель плода или новорожденного в первые дни жизни.
По мере снижения количества околоплодных вод нарастает задержка роста плода (гипотрофия), определяемая с помощью ультразвуковой фетометрии. При I степени гипотрофии отмечается отставание показателей фетометрии от нормативных показателей на 2 недели, при II — на 3-4 недели, при III — более чем на 4 недели.
Маловодие также может привести к развитию внутриутробных пороков и внутриутробному инфицированию.
Когда маловодие умеренное, беременность обычно донашивают до конца, экстренное кесарево сечение делают в исключительных случаях. Маловодие в родах требует вскрытия околоплодного пузыря, из-за недостаточного количества вод формируется плоский пузырь, который мешает полноценной родовой деятельности.
Когда воды много
Диагноз «многоводие» ставят, если количество околоплодной жидкости при доношенной беременности превышает 1,5–2 литра. Обычно оно развивается в середине или во второй половине беременности.
Чаще всего причинами многоводия являются: сахарный диабет, наличии острого или хронического инфекционного процесса у матери, резус-конфликт, сердечнососудистые заболевания, аномалии развития плода (врожденные пороки развития центральной нервной системы и желудочно-кишечного тракта).
Многоводие делится на острое (резкое увеличение количества вод, сопровождающееся одышкой, недомоганием, болями, тяжестью в животе, отеками) и хроническое, когда количество вод увеличивается постепенно, не вызывая существенных недомоганий.
При развитии многоводия наблюдается значительное увеличение размеров матки: окружность живота и высота стояния дна матки. Матка напряжена, части плода прощупываются с трудом, при этом плод легко меняет свое положение, и может наблюдаться его чрезмерная двигательная активность. Сердечные тоны плода прослушиваются нечетко.
В диагностике многоводия важная роль принадлежит ультразвуковому исследованию.
Во время исследования определяется величина вертикального кармана (ультразвуковой критерий оценки количества околоплодных вод): при легкой степени многоводия его величина составляет 8-11 см, при средней степени — 12-15 см, при выраженном многоводии этот показатель достигает 16 см и более.
Чем опасно многоводие? Ребенок, чувствующий себя в матке просторно, может долго не опускаться в таз или занимать неправильное положение. Перерастянутая матка плохо сокращается, что становится причиной слабости родовой деятельности (затяжные роды) и кровотечения в послеродовом периоде. Из-за многоводия во время родов может произойти выпадение пуповины, отслойка плаценты.
При этом диагнозе в начале родов прокалывают плодный пузырь (эта процедура называется «амниотомия») и медленно выпускают амниотическую жидкость по игле или катетеру, чтобы объем матки уменьшился, стенки ее уплотнились, что снизит риск возникновения серьезных осложнений.
После рождения ребенка с целью профилактики гипотонического маточного кровотечения назначают средства, стимулирующие сокращение мускулатуры матки.
При хроническом многоводии легкой степени беременность протекает благоприятно, роды происходят в срок, но параллельно проводится лечение заболевания, которое стало причиной многоводия.
При выраженном многоводии часто наступают преждевременные роды.
При нарастающем нарушении кровообращения у беременной (выраженные отеки, тяжелая одышка) иногда возникает необходимость искусственного прерывания беременности.
А если воды подтекают или преждевременно изливаются
Если произошел разрыв плодных оболочек до начала родовой деятельности – это называется преждевременным разрывом плодных оболочек, или преждевременным излитием околоплодных вод. По статистике, с этим сталкивается каждая десятая женщина, причем чаще первородящие.
Симптомы излития вод зависят от того, в каком месте произошел разрыв. Чаще всего пузырь разрывается непосредственно над шейкой матки; такой разрыв называют центральным. При нем воды изливаются потоком, это происходит неожиданно и одномоментно. Пропустить такое явление просто невозможно!
Если разрыв произошел высоко и отверстие прикрывается стенкой матки, такой разрыв называется высокий боковой. В этом случае воды будут постоянно подтекать в небольших количествах, смачивая гигиеническую прокладку в течение 2-3 часов. При этом никаких болевых ощущений может не быть вообще.
Опасность в том, что это явление легко спутать с недержанием мочи или обильными вагинальными выделениями. Выяснить, что произошло на самом деле, можно самостоятельно с помощью диагностической тест-прокладки FRAUTEST amnio.
Положительный результат теста позволяет в домашних условиях разобраться, подтекают воды или нет и быстро принять решение о том, что делать дальше.
Физический контакт с диагностическими компонентами в данном тесте отсутствует, риск инфекции (если пузырь действительно потерял свою целостность) – минимальный.
При подозрении на подтекание околоплодных вод следует срочно обратиться к врачу в женской консультации или в приемное отделение любого родильного дома. При выявлении разрыва плодного пузыря женщину обязательно госпитализируют.
Причины преждевременного разрыва
Причинами могут быть следующие:
- перерастяжение плодных оболочек (возникает при многоплодной беременности, крупном плоде, многоводии);
- патологические состояния шейки матки (вялая, неэластичная шейка матки, чаще у женщин после 30 лет, первородящих) вследствие длительного воспаления, рубцовая деформация после разрывов предыдущих родов, рубец на шейки после прижигания эрозии до первых родов;
- неправильное положение плода (поперечное, косое и тазовое предлежание плода, крупная головка плода);
- неправильные размеры и форма таза (изменение строения костей таза);
- изменение со стороны плодных оболочек (повышенная проницаемость, низкая эластичность, нарушение плодово-плацентарного кровотока, инфицирование, перенашивание).
Если пузырь лопается до 34 недель и у ребенка еще не созрели легкие, врачи делают все, чтобы продлить беременность, часто защищая малыша и маму антибиотиками от возможной инфекции. В это время будущей маме назначат лекарства, с помощью которых дозреют легкие младенца, а шейка матки подготовится к родам. Если же срок беременности больше 34 недель, женщину начинают готовить к родам.
Источник: https://www.frautest.ru/articles/okoloplodnye-vody/
Пролабирование околоплодного пузыря в шейку матки
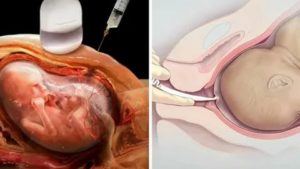
Многие женщины во время беременности сталкиваются с различными проблемами. Одна из них — пролабирование околоплодного пузыря в шейку матки. При отсутствии должного лечения данного состояния существует угроза выкидыша или преждевременных родов. В статье подробно поговорим об этом состоянии и методах борьбы с данной патологией.
Что представляет собой пролабирование?
Перед тем как узнать, что же представляет собой пролабирование, следует подробнее разобраться, какую роль в процессе вынашивания малыша играет шейка матки. Мало кто задумывается о том, что именно она играет важнейшую роль, так как удерживает малыша на протяжении всей беременности.
Если же она раскрывается, укорачивается или с ней происходят другие патологические изменения, возникает угроза потерять ребенка.
В результате возникает истмико-цервикальная недостаточность (ИЦН) и такое опасное осложнение, как пролабирование плодного пузыря, что влечет за собой выпирание части его оболочки в шейку матки.
Особую опасность данное состояние вызывает, если во влагалище попадает инфекция. Это ведет к развитию воспалительного процесса его оболочки.
Понятие истмико-цервикальная недостаточность
Итак, мы выяснили, что ИЦН – это патологическое состояние перешейки матки или самой шейки, возникающее во время беременности. При этом последствия могут носить следующий характер:
- Выход части плодного пузыря в цервикальный канал.
- Развитие пролабирования плодного пузыря в область влагалища.
- Пролабирование плодного пузыря.
Если цервикальный канал расширяется и при этом происходит выпирание стенки плодного пузыря в область шейки матки или влагалища, беременной требуется немедленная госпитализация. Нередко случается так, что пребывание в стационаре требуется до самых родов, так как главная задача медиков при этом – сохранение беременности.
По данным опроса, во время развития патологии мамочка редко ощущает сам патологический процесс. Чаще она чувствует уже сами последствия пролабирования. Несмотря на это, все же есть несколько симптомов, указывающих на развитие этого негативного состояния.
Возможно, вам будет интересно: Как дети ведут себя перед родами
Причины патологии
Факторы, провоцирующие пролабирование плодного пузыря в шейку матки во время беременности, носят самый разнообразный характер. Рассмотрим наиболее распространенные причины:
- Патологии репродуктивной системы женщины врожденного или приобретенного характера.
- Нарушения на гормональном уровне, преобладание мужских гормонов.
- Беременность двойней или тройней. Чаще это происходит, если дети находятся в одной плодной оболочке.
- Наличие рубцов в области стенок матки после абортов или перенесенных оперативных вмешательств в этой области.
Проблема, как правило, обнаруживается на 15-25 неделе, то есть на втором триместре. Связано это с тем, что именно в этот период наблюдается усиленный рост плода. Именно поэтому и давление на шейку матки значительно увеличивается.
В большинстве случаев пролабирование обнаруживается на 5 месяце беременности и становится полной неожиданностью для женщины, так как никаких симптомов он, как правило, не испытывает.
Признаки пролабирования
Как мы уже сказали, каких-то явных симптомов при развитии этого состояния женщина не испытывает. Особое внимание мамочка должна обратить на наличие следующих признаков:
- Подтекание околоплодных вод.
- Ощущение тяжести и дискомфорта в области влагалища.
- Нарушение характера мочеиспускания.
Диагностика истмико-цервикальной недостаточности проводится на гинекологическом кресле с помощью пальпации и использования специального зеркала. На ранних этапах пролабирования отмечается размягчение шейки матки и ее укорочение. Позже диагностируется раскрытие органа. Как правило, оно незначительное и составляет приблизительно 1.5-2 см.
Если наблюдается преждевременное раскрытие матки и плодный пузырь пролабирует, значит, возникает угроза выкидыша или преждевременных родов. В такой ситуации женщине рекомендуется лечь на сохранение.
Другие патологии плодного пузыря
Рассмотрим еще несколько заболеваний, с которыми может столкнуться женщина во время вынашивания младенца.
Маловодие или плоский плодный пузырь
Нередко будущие мамочки сталкиваются с таким состоянием, как маловодие. Оно несет серьезную опасность для плода. К причинам этого отклонения относят:
- Поражение организма женщины или малыша различными инфекционными агентами.
- Плохое питание женщины, нехватка питательных веществ, витаминов и микроэлементов.
- Авитаминоз.
При нормальном течении беременности между головкой плода и оболочкой пузыря есть определенное расстояние, заполненное амниотической жидкостью. При отсутствии этого расстояния ставится диагноз маловодие.
Возможно, вам будет интересно: Третий триместр беременности
Несвоевременное излитие околоплодных вод
Часто случается так, что схватки уже началась, а околоплодные воды не изливаются. При этом женщине показана амниотомия, то есть прокол. Задача такой операции – стимуляция родовой деятельности и раскрытия шейки матки.
Различают несколько видов амниотомии:
- Перед родами – проводится до начала родовой деятельности.
- Во время родов (ранняя) – выполняется от начала схваток и до момента раскрытия матки менее, чем на 3 пальца.
- Своевременная – проводится в момент раскрытия шейки между 7 и 10 см.
- Поздняя – прокол осуществляется после полного раскрытия.
Решение о выборе вида амниотомии принимается врачом в ходе родов. Операция, как правило, не приносит никакого вреда матери и ребенку и является безопасной.
Многоводие
При слишком большом объеме амниотической жизни ставится диагноз – многоводие. Причины этой патологии носят самый разнообразный характер. К ним следует отнести:
- Перенесение инфекционных заболеваний.
- Сахарный диабет.
- Болезни сердца и сосудов у мамочки.
- Многоплодную беременность.
- Опухоль плаценты.
- Резус-конфликт между женщиной и плодом.
- Нарушение выделительной функции у ребенка.
При развитии этого нарушения девушка ощущает чувство тяжести, слабость, одышку, быструю утомляемость. У беременной возникают отеки ног, обхват живота превышает 100 см. Лечение болезни проводится путем выявления и устранения патологии, спровоцировавшей многоводие.
Для предотвращения различных проблем во время вынашивания малыша важно правильно планировать беременность. Больше информации на эту тему здесь.
Методы лечения
На ранних стадиях патологию лечат с помощью медикаментозных средств. Если нарушение спровоцировано гормональным сбоем в организме женщины, применяются различные медикаменты, способные скорректировать работу эндокринной системы и нормализовать гормональный фон.
При успешной лекарственной терапии проводить дальнейшие действия по лечению патологии нет смысла. При отсутствии эффекта во время лечения с помощью препаратов терапия проводится пессарием. Это специальное приспособление в виде прочного, но эластичного кольца, которое специалист устанавливает непосредственно на шейку матки.
Это помогает предотвратить раскрытие шейки матки и преждевременное появление ребенка на свет.
Пессарий используется только при развитии истмико-цервикальной недостаточности. Если у мамочки диагностирован пролабирующий плодный пузырь, кольцо не используется.
Если консервативная терапия оказывается неэффективной, а использование кольца для поддержания шейки матки в закрытом состоянии использовать противопоказано, женщине назначается оперативное вмешательство. При этом на область шейки накладываются швы. Такая процедура проводится на 13-26 неделе беременности. После 38 недели швы удаляются. После этого шейка, как правило, раскрывается и проходят роды.
Особенности родов у женщин с патологией
Если при подозрении на пролабирование плодного пузыря были приняты грамотные медицинские меры, при родах у мамочки не возникает никаких проблем. Перед этим мамочке рекомендуется соблюдать постельный режим и четко придерживаться рекомендаций лечащего врача.
Профилактика
Истмико-цервикальная недостаточность во время беременности и пролабирование плодного пузыря – это частое явление. Для предотвращения этого опасного состояния будущей мамочке следует придерживаться простых профилактических мер. К ним следует отнести:
- Своевременное посещение женской консультации. Нельзя пропускать запланированные приемы, особенно, если девушка страдает от токсикоза и других негативных симптомов.
- Ранняя постановка на учет.
- Если предыдущая беременность сопровождалась ИЦИ, следующего малыша можно планировать только через 2 года.
- При наличии преждевременных родов или выкидыша следует в обязательном порядке сообщить об этом ведущему гинекологу.
- Важно четко придерживаться рекомендаций врача, принимать назначенные препараты.
Кроме этого, девушке следует постараться наполнить свою жизнь только положительными эмоциями. Нужно постараться исключить стрессы, избегать конфликтов дома и на работе. Если на это нет противопоказаний, врачи рекомендуют чаще гулять на свежем воздухе.
Ни в коем случае нельзя забывать, что истмико-цервикальная недостаточность и осложнение в виде пролабирования плодного пузыря – это довольно опасная патология, которая часто ведет к выкидышу и преждевременным родам.
Женщины, вынашивающие малыша, обязаны внимательно относиться к своему здоровью, ведь сейчас они несут двойную ответственность. Узнайте больше информации на рассматриваемую тему, просмотрев этот видеоролик.
Источник: https://malishzdorov.com/beremennost/prolabirovanie-okoloplodnogo-puzyrya.html
Амниотомия — что это такое? Вскрытие оболочки плодного пузыря. Стимуляция родов
Услышав такой медицинский термин, как «амниотомия», будущие мамы начинают задаваться вопросом о том, что он означает и часто находят предостерегающие и даже устрашающие отзывы «бывалых рожениц» об этой процедуре.
Нередко после этого у женщины возникает боязнь родов, появляется недоверие к врачам.
В нашем материале мы доступно объясним, что на самом деле обозначает понятие «амниотомия», определим когда назначается такая манипуляция и какие существуют риски.
Что обозначает термин?
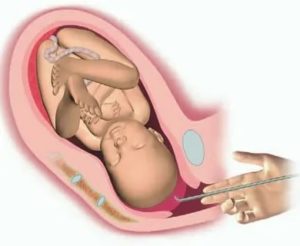
Итак, амниотомия — что это такое? Это искусственный разрыв плодной оболочки с помощью специального медицинского инструмента.
Как известно, будущий ребенок в утробе женщины находится в плотном пузыре, наполненном околоплодными водами. Таким образом плод защищен от внешнего негативного воздействия и внутриутробного инфицирования. Кроме того, околоплодные воды участвуют в обменных процессах, содержат различные полезные вещества.
При нормально протекающей родовой деятельности оболочки разрываются под давлением матки во время схватки, после чего околоплодные воды вытекают. И только затем ребенок продвигается по родовым путям.
Но не во всех случаях все происходит так гладко. В некоторых ситуациях разорвать защитную ткань необходимо искусственно. Тогда женщине назначается амниотомия. Что это такое и какие существуют медицинские показания к такой манипуляции, расскажем ниже.
Показания для проведения амниотомии
Процедуру проводят для решения таких медицинских задач, как искусственная стимуляция родов или помощь в родоразрешении.
В каких случаях назначается амниотомия еще до начала естественного процесса рождения малыша:
- подтвержденная диагностическими исследованиями переношенная беременность;
- гестоз на позднем сроке беременности;
- наличие резус-конфликта;
- обнаружение у будущей матери серьезных патологий со стороны сердечной мышцы, почек, легких, обменных и аутоиммунных процессов;
- отслойка нормально расположенной плаценты на поздних сроках беременности;
- диагностирование внутриутробной гипоксии плода;
- длительная несостоятельность родовой деятельности;
- пролабирование плодного пузыря (выпячивание в шейку матки);
- внутриутробная гибель плода на сроке свыше 28 недель.
То есть процедуру амниотомии проводят тогда, когда необходимо по медицинским показаниям в срочном порядке вызвать искусственным путем родовую деятельность.
Обычно в течение 12 часов после манипуляции у женщины начинаются схватки.
Если же родовая деятельность не началась спустя указанное время, врачи принимают решение о необходимости применения медикаментозных средств или проведения операции кесарева сечения.
Нередко проводится амниотомия при родах. Врач будет рекомендовать провести такую манипуляцию в следующих случаях:
- плодный пузырь самостоятельно не разорвался при наличии открытия шейки матки на 8 см;
- многоплодная беременность;
- недостаток околоплодных вод (маловодие);
- избыток внутриутробной жидкости (многоводие);
- длительное раскрытие шейки матки;
- плацентарное предлежание;
- слабая родовая деятельность, отсутствие схваток или потуг;
- переношенная беременность;
- повышенное артериальное давление у женщины.
Обязательные условия для проведения
Даже при наличии медицинских показаний, провести амниотомию не всегда возможно. Для того чтобы выполнить манипуляцию, необходимо наличие определенных условий:
- плод должен быть только один;
- положение ребенка в матке головное;
- срок беременности составляет 38 недель и более;
- вес плода не более 3 кг;
- размеры таза женщины соответствуют установленным нормам;
- отсутствуют рубцы на матке;
- родовые пути готовы для продвижения ребенка (при осмотре подтверждается укорачивание шейки матки).
Виды амниотомии
В медицине принято классифицировать процедуру в зависимости от периода ее проведения:
- Дородовая. Такая процедура проводится с целью вызвать родовую деятельность раньше срока. Например, при диагностировании у женщины такой патологии, как пролабирование плодного пузыря, врач может принять решение об искусственной стимуляции родов.
- Раннюю амниотомию выполняют уже при наличии у женщины схваток и неполного (до 6 см) раскрытия шейки. Цель такой манипуляции — ускорить родовую деятельность.
- Своевременная амниотомия — что это такое? Такой вид процедуры проводится при полном открытии шейки матки для активизации или усиления схваток.
- Запоздалая амниотомия выполняется уже на этапе потуг, если плодный пузырь до этого момента так и не разорвался естественным образом. Чем опасно рождение ребенка в плодных оболочках или как называют в народе, «в рубашке»? Данная ситуация считается отклонением от нормы, это чревато такими осложнениями, как открытие кровотечения у женщины или развитие гипоксии у ребенка.
Противопоказания
Проведение амниотомии запрещено в случаях, когда не соблюдены все вышеуказанные условия или противопоказано естественное родоразрешение, например, при:
- неправильном предлежании плода;
- генитальном герпесе;
- крупном ребенке;
- наличии рубцов на стенке матки и влагалище;
- внутриутробной гипоксии.
Как проводится амниотомия?
Процедура амниотомиии проводится акушером-гинекологом в условиях родильного дома. Применяется специальный медицинский инструмент, который называется «бранша» и имеет вид крючка. Врач делает отверстие в плодной оболочке с помощью инструмента, а затем пальцами расширяет отверстие. При этом специалист контролирует объем вытекания околоплодных вод.
После этого женщине необходимо лежать в течение получаса. В этот период врачи наблюдает за состоянием женщины и ее плода: отслеживают сердцебиение, фиксируют появление схваток, анализируют общие показатели. В зависимости от того, как организм будущей мамы отреагировал на процедуру, врачи составляют схему дальнейших действий.
Амниотомия: последствия
Обычно амниотомия проходит без возникновения каких-либо осложнений. Но при неправильном проведении манипуляции возможно развитие таких состояний, как:
- выпадение пуповины или частей тела малыша (ножек или ручек), что осложняет дальнейшее ведение родов;
- кровотечение, вызванное разрывом крупного сосуда;
- слабая родовая деятельность;
- нарушения в состоянии плода в результате резких изменений условий существования;
- чрезмерная активация родового процесса;
- инфицирование матери или ребенка.
Чаще всего роды после амниотомии начинаются через несколько часов и протекают стремительно.
Отзывы специалистов об амниотомии
Специалисты утверждают, что процедура безопасна и не представляет сложностей в проведении. Амниотомия применяется в акушерстве уже несколько десятилетий, помогая предотвратить серьезные осложнения во время родов. Такой простой, доступный, не требующий специальной аппаратуры и дорогостоящих реактивов метод ежедневно помогает малышам появиться на свет здоровыми.
Отзывы пациенток
Неоднозначные отзывы оставляют пациентки, перенесшие такую процедуру, как амниотомия. Что это такое, как проводится процедура, вызывает ли болезненные ощущения и чем опасна — вот самые распространенные вопросы будущих мам о такой медицинской манипуляции.
Поделимся мнениями женщин, испытавших процедуру на собственном опыте. Так, одни утверждают, что процедура совершенно безболезненная. Отмечают, что после манипуляции ребенок родился естественным путем спустя несколько часов, причем на здоровье малыша процедура никак негативно не отразилась.
Другие же пациентки говорят о болезненных ощущениях, тяжелых родах. После амниотомии иногда отмечаются случаи, когда малыш рождается с царапинами на голове.
Выбирая, где рожать малыша, будущим мамам стоит проанализировать отзывы о проведении амниотомии в конкретном медицинском учреждении. Особенно это касается тех женщин, у которых существуют показания к процедуре. Так как только правильно проведенная медицинская манипуляция будет безопасной и сможет помочь крохе появиться на свет здоровым.
Источник: https://FB.ru/article/208615/amniotomiya---chto-eto-takoe-vskryitie-obolochki-plodnogo-puzyirya-stimulyatsiya-rodov
Преждевременный разрыв плодных оболочек, что это, симптомы
Плодный пузырь ограничивает внутриутробное пространство, в котором развивается ребенок. Внутри него формируется особая среда, защищающая плод от механических и физиологических повреждений. Разрыв плодного пузыря сигнализирует о начале родовой деятельности и скором появлении малыша на свет. Иногда этот процесс происходит раньше ожидаемого срока.
Причины преждевременного разрыва плодных оболочек
Преждевременный разрыв плодного пузыря провоцируется целым рядом внешних факторов и воздействий.
Причины вскрытия пузыря:
- Патологии строения тканей, из которых сформирован пузырь. Они недостаточно эластичные и прочный. Следовательно, с ростом плода ткани пузыря не выдерживают силы натяжения и лопаются.
- Воспалительные процессы, протекающие во влагалище, могут стать причиной истончения оболочек пузыря. Это становится причиной того, что пузырь начинает пропускать амниотическую жидкость.
- Наличие узкого таза у матери.
- Неправильное и патологичное предлежание плода. В этом случае происходит избыточное растяжение какой-либо одной области пузыря, и он лопается.
- Недостаточность шейки матки.
- Медицинское вторжение в ходе проведения анализа амниотической жидкости или пуповинной крови.
- Недостаток витаминов и минеральных веществ в организме матери.
- Курение беременной женщины.
- Несколько плодов в полости матки.
- Патологии и аномалии строения и функционирования матки.
- Механические травмы и подъем тяжелых предметов.
Иногда случается обратная ситуация и женщины не понимают почему околоплодный пузырь не лопается.
Это не является патологией, и врачи искусственно прокалывают его при помощи специальной тонкой иглы. Данная процедура безболезненная и безопасная для мамы и ее малыша.
Симптомы и признаки
Когда и как лопается околоплодный пузырь беременная женщина может определить самостоятельно.
Для данного состояния характерна следующая симптоматика:
- выделение большого количества жидкости их половых путей;
- жидкость изливается их влагалища, а не из уретры;
- уменьшение высоты дна матки и опускание живота;
- начало родовой деятельности.
Если разрыв пузыря произошел сбоку, то клиническая картина будет несколько отличаться. Симптомы в этом случае выражены не так ярко и женщина не сразу замечает у себя проблему.
Высокий боковой разрыв плодного пузыря характеризуется следующими признаками:
- выделения из влагалища становятся более объемными в положении лежа;
- выделения из влагалища водянистые;
- болезненные ощущения внизу живота;
- кровянистые выделения.
При диагностировании у себя подобных симптомов необходимо как можно скорее попасть в перинатальный центр под круглосуточное наблюдение врачей.
Риски преждевременного разрыва
Преждевременный разрыв околоплодного пузыря провоцирует развитие осложнений беременности. Возникают они из-за возникшего дефицита или полного отсутствия амниотической жидкости.
Основными осложнениями в результате этой патологии становятся:
- респираторный дистресс-синдром на фоне недоразвития легочной ткани у детей;
- воспалительные процессы у ребенка;
- воспалительные процессы у матери;
- гипоксия;
- асфиксия плода;
- отслоение плодного пузыря и плаценты;
- воспаление плодных оболочек;
- деформация скелетных костей у ребенка;
- самоампутация конечностей у ребенка;
- внутрижелудочковые кровоизлияния у ребенка.
Диагностика
Диагностировать разрыв плодных оболочек по характерным симптомам в большинстве случаев женщина может самостоятельно. Если речь идет о трещинах и частичном подтекании вод, требуется помощь специалиста:
После установления факта разрыва околоплодного пузыря принимается решение о дальнейшем ведении беременности.
Если ребенок является жизнеспособным, будущую маму госпитализируют. В случае негативного исхода провоцируют процесс родоразрешения.
Лечение
Варианты лечения дородового излития околоплодных вод зависят от срока беременности, на котором произошло данное осложнение.
Если срок беременности меньше 32 недель, назначаются специальные лекарственные препараты, ускоряющие процесс созревания легких плода.
На сроке больше 34 недель существует 2 варианта лечения данного состояния:
- если состояние ребёнка тяжелое, возможно родоразрешение при установленной зрелости легких;
- если жизни и здоровью ребенка ничего не угрожает, назначают антибиотики и постельный режим.
Когда нет угрозы для ребенка, врачи выбирают выжидательную тактику.
Чем дольше малыш будет находиться в утробе матери, тем лучше сформируются его органы, риск развития патологий после его рождения будет снижен.
Если срок беременности больше 38 недель, разрыв пузыря не несет опасности для матери и ее малыша. В этом случае начинается естественный процесс появления ребенка на свет.
Родоразрешение путем кесарева сечения
На перинатальных сроках больше 34 недель, как правило, рождение ребенка происходит естественным путем.
Если нет других медицинских показаний к оперативному вмешательству, женщина прекрасно справляется с этим процессом даже несколько раньше положенного срока.
Если излитие вод произошло на более ранних сроках, искусственное стимулирование родовой деятельности может не сработать. Это связано с тем, что половые органы и гормональная система матери еще не готовы.
В таких ситуация принимается решение о необходимости проведения операции кесарева сечения.
Данная операция назначается в случаях, когда нужно извлечь ребенка из полости матки как можно скорее, чтобы спасти ему жизнь.
Преждевременный разрыв плодного пузыря и излитие амниотической жидкости – серьезное осложнение в течение беременности. Оно может стать причиной серьезный отклонений в состоянии здоровья ребенка и даже его смерти.
Своевременная терапия, как правило, сохраняет беременность.
В период беременности надо исключить все провоцирующие эту патологию факторы.
Если излитие околоплодных вод произошло слишком рано, вероятность возникновения пороков развития у ребенка очень высока.
: что такое ранний разрыв плодных оболочек или преждевременные роды
Источник: https://kakrodit.ru/prezhdevremennyy-razryv-plodnyh-obolochek/





