Гемолитическая болезнь новорожденных: что это, лечение ГБН у детей

Гемолитическая болезнь новорожденных, или ГБН – это врожденное заболевание, которое обуславливается несовместимостью крови матери и плода. ГБН у новорожденных является частой причиной желтухи. Родителям нужно знать при подозрении на ГБН новорожденного, что это за заболевание, почему оно появляется, какие у него последствия, и как лечится.
ГБН у новорожденных
Особенности ГБН у малышей
Первое описание этой патологии датируется еще XVII веком. В 1932 г. американские врачи показали, что тяжелая анемия, наблюдаемая у новорожденных, является проявлением гемолиза красных кровяных телец. В 1941 г. обнаружено, что причиной ГБН является несовместимость крови родителей по резус-фактору.
При ГБН новорожденного происходит массивный распад красных кровяных телец. Гемолиз является одним из факторов развития желтухи. В результате резус-конфликта компоненты крови развивающегося плода становятся для организма матери чужеродными. Из-за этого в материнском организме вырабатываются специфические антитела.
Антитела проникают в гематоплацентарный барьер, атакуют компоненты крови плода. Из-за этого уже в первые часы после рождения крохи начинается массированное поражение эритроцитов.
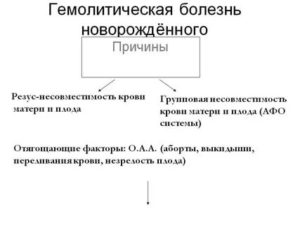
Причины ГБН
Причиной заболевания является несовместимость крови матери и ребенка из-за отличающегося резус-фактора. Также причиной может быть иммунный конфликт АВ0.
Нервный кашель у ребенка—симптомы, лечение
ГБН по АВО у новорожденных бывает в случае, если у матери первая группа крови, а у ребенка – вторая. Это объясняется тем, что А-антиген имеет большую активность, а титр антител А (они представлены альфа-агглютининами) намного выше. При сочетании групп крови 0 и А материнские антитела легко проникают сквозь плацентарный барьер.
Внимание! Такой тип конфликта протекает намного легче, нежели в результате несовместимости по резус-фактору.
Рождение больного малыша возможно и в тех случаях, когда был случай сенсибилизации матери (например, при переливании крови). Встречались случаи рождения больного ребенка и при нарушениях функций плаценты.
Механизм повреждающего действия антител выражается в их способности воздействовать на мембраны эритроцитов. Это приводит к снижению их активности и повышению проницаемости для фермента лактатдегидрогеназы. Из-за этого нарушается обмен веществ, и происходит гемолиз эритроцитов плода.
Развитие болезни
ОРВИ у грудничков — что это такое, симптомы заражения вирусом
Развитие ГБН происходит по причине продолжительного воздействия на плод большого количества материнских антител в период 20-29 недели беременности. Заболевание может развиваться в период внутриутробного развития (после 29 недели), а также сразу же после родов.
В период беременности
Обычно ГБН развивается у плода после 29 недели гестации по причине большого количества материнских антител.
Во время родов
Первые признаки гемолитической болезни младенцев появляются уже с первых минут жизни младенца.
Симптомы болезни
Акне у новорожденных — что это такое
Степень выраженности основных симптомов зависит от формы болезни. Общими признаками ГБН являются:
- значительное понижение тонуса мышц;
- угнетение жизненно важных рефлексов;
- увеличение размеров селезенки и печени;
- увеличение живота (он становится бочкообразным);
- анемия;
- значительное побледнение кожи;
- желтуха;
Желтуха у новорожденного
- общее беспокойство;
- симптом заходящего солнца (когда радужная оболочка частично скрывается под нижним веком).
Формы проявления
Выделяют такие клинико-морфологические формы заболевания:
- внутриутробную смерть плода;
- анемическую;
- желтушную;
- отечную.
Внутриутробная смерть плода
Она бывает в результате выраженных нарушений обмена веществ в результате конфликта антител.
Анемическая
Эта форма ГБН встречается примерно в 10-20% всех случаев. При осмотре новорожденного обращает на себя внимание резкая бледность кожи, слизистых оболочек. Печень и селезенка увеличены умеренно. Желтуха чаще всего отсутствует или слабо выражена. По мере того, как в крови повышается количество непрямого гемоглобина, ребенок становится более вялым. У него снижаются рефлексы.
https://www.youtube.com/watch?v=cXVBbo1nqII
Анемия у новорожденного
Желтушная
Она является наиболее частой клинической формой гемолитической болезни. Обусловлена гемолизом эритроцитов и увеличением количества непрямого билирубина. Это вещество оказывает токсическое воздействие на клетки, поражает почки, сердце, надпочечники, систему иммунной защиты.
Внимание! Врожденная желтуха обнаруживается уже с момента появления на свет ребенка. Постнатальная – манифестирует в первые часы или сутки жизни грудничка.
Отечная
Она развивается в результате массивного проникновения в кровяное русло материнских антител. Другое название болезни – водянка плода. Является одной из наиболее опасных форм ГБН.
Водянка плода
У крохи отмечается резкая бледность кожи (иногда она желтого цвета). Лицо округлое. Мышечный тонус понижен, рефлексы угнетены. Печень и селезенка значительно увеличены. Живот большой.
Диагностика
Выделяют пренатальную и постнатальную диагностику ГБН. Пренатальная диагностика включает в себя:
- акушерское наблюдение;
- обследование околоплодных вод;
- иммунологический мониторинг;
- УЗИ плода, плаценты.
К постнатальной диагностике относят такие меры:
- установление группы, резус-фактора;
- определение количества билирубина в крови;
- диагностика почасового прироста билирубина;
- общее обследование крови;
- иммунологические пробы.
Сочетание с другими симптомами
Во время профилактики врач оценивает наличие симптомов:
- анемии;
- желтухи;
- водянки;
- универсального отека.
Как отличить заболевание
Дифференциальный диагноз проводится с гемолитическими анемиями, конъюгационной желтухой, болезнями Криглера-Найяра, Люси-Дрисколла, некоторыми внутриутробными инфекциями. Для исключения талассемии и сфероцитоза необходимо определение осмотической резистентности красных кровяных телец, типа гемоглобина.
Лечение и предупреждение болезни
Цели лечения гемолитической болезни – коррекция уровня гипербилирубинемии, анемии, восстановление функций органов и систем. В роддоме таких новорожденных переводят в палату для интенсивной терапии.
Внимание! Вопрос о грудном вскармливании решается в индивидуальном порядке, оцениваются тяжесть анемии и общее состояние матери и ребенка.
В комплекс консервативных мер включены:
- стабилизация мембран клеток путем введения витаминов А, Е, раствора АТФ;
- антигеморрагическая терапия путем введения Дицинона, Андроксона, Этамзилата;
- введение желчегонных препаратов: Аллохола, сернокислой магнезии;
- применение сорбентов;
- дезинтоксикационное лечение раствором глюкозы, альбумина (при гипопротеинемии);
Важно! При анемии, инфекционных патологиях фотолечение не проводится.
- проведение очистительных клизм в первые часы жизни ребенка с целью удаления билирубина, содержащегося в меконии.
В комплекс оперативных мер включаются заменное переливание крови, плазмафарез, гемосорбция. Показания к переливанию крови:
- уровень билирубина – свыше 68 мкмоль/л;
- почасовой прирост этого вещества – свыше 9 мкмоль/л.
Замена крови проводится через пупочную вену. В нее вводится катетер. Небольшими порциями медленно выводится кровь ребенка и замещается попеременно эритроцитарной массой и плазмой.
С целью ускорения обмена веществ применяется фотолечение с помощью ламп синего, голубого, зеленого цветов с галогеновыми или вольфрамовыми лампами.
Фотолечение новорожденных
Для недопущения гемолиза применяется стандартный иммуноглобулин.
Профилактика
Профилактические меры по ГБН включают в себя такие рекомендации:
- планирование семьи;
- введение беременной женщине лимфовзвеси мужа;
- проведение УЗИ плода;
- при повышенном титре антител рекомендуется родоразрешение примерно на 36 нед.
Ошибочно называть рассматриваемое заболевание «геометрическая болезнь новорожденных». Родители должны знать при подозрении на ГБН у новорожденных, что это заболевание очень серьезное и требует немедленных врачебных мер. Специфических мер его профилактики нет.
Источник: https://kpoxa.info/zdorovie-pitanie/gbn-novorozhdennyx-simptomy-lechenie.html
Конфликт по группе крови матери и ребенка

Уникальность группы крови каждого человека особенна. Всего их четыре: 0, А, В, АВ (первая, вторая, третья, четвертая). Также, у каждого жителя на Земле один-единственный резус-фактор – положительный или отрицательный.
Эти данные о крови важны при медицинских вмешательствах, при донорстве крови, во время вынашивания плода у женщин. Они не менее важны в самом начале формирования плода. В современной родильной практике встречаются случаи несовместимости группы крови матери и ребенка.
В ситуации, когда, к примеру, резус-факторы с плодом разные, маме нужно пристальное наблюдение врача.
Несовместимость после переливания
У женщины положительный резус-фактор. Возможно, раньше ей проводили процедуру переливания крови или вводили некоторые лечебные препараты, имеющие в своей основе компоненты кровяных клеток.
Вследствие этого, в тканях и клетках могла начаться сенсибилизация – повышенная чувствительность клеток или тканей к вводимому раздражителю, резус-фактору – что-то вроде аллергии.
По этой причине организм начинает осуществлять защитные реакции и производить антитела в крови, абсолютно безопасные для организма матери, но, потенциально вредные для малыша.
Несовместимость после переливания
Важным моментом является возможность повышения чувствительности только тогда, когда у матери отрицательный резус-фактор, а у ребенка положительный.
Если полярности обратны, то это ничем не лучше.
Женский организм начнет защитную реакцию в любом из случаев, разрушая эритроциты в крови младенца, что может привести к тяжелой анемии или, что хуже, гемолитической болезни.
Опасность родов
С давних времен у женщин с отрицательным резус-фактором рождались слабые или вовсе мертвые дети. Современная медицина может решить эту проблему – ученые разработали препарат и выделили иммуноглобулин.
Это иммуностимулирующая составляющая нашей крови. Сделав такую инъекцию на 28-ой неделе беременности, опасность родов снижается почти до нуля.
Когда у ребенка положительный резус-фактор, необходимость инъекций отпадает.
Инъекция иммуноглобулина от резус конфликта
Резус-несовместимость
Из абзацев выше следует, что несовместимость групп крови наблюдаются в обоих случаях полярного несоответствия резусов матери и ребенка. Такое отклонение может быть чреватым для малыша.
Дело в том, что женский организм начинает «защищаться» от плода: образовавшиеся антитела в крови ребенка разрушают его эритроциты, меняя структуру крови. С каждой последующей беременностью, риск становится все выше и выше.
Медики не советуют женщинам, страдающим резус-несовместимостью крови, рожать более двух раз из-за высокой вероятности выкидыша.
Начало оздействия двух групп крови друг на друга приходится на двенадцатую неделю беременности, поскольку именно в этом возрасте плода начинается формирование у него собственной крови.
У ребенка начинает прогрессировать эритроциточная недостаточность, гипоксия (кислородное голодание) тканей и органов, что влечет за собой серьезное отклонение в обмене веществ.
Для матери это не является существенной угрозой, а вот для ребенка это теоретически смертельная опасность.
Таблица несовместимости резус факторов
Заболевания новорожденных при несовместимости
Как говорилось ранее, опасность при таком отклонении, главным образом, грозит ребенку. В случае, даже если он родится и выживет, у него могут быть серьезные болезни.
Наиболее распространен случай, когда новорожденный появляется на свет с различными формами болезней крови и умирает в течение нескольких часов. Если болезнь еще не успела прогрессировать, то это немногим отсрочит гибель младенца.
Такие случаи встречаются исключительно редко, поскольку у таких детей неполноценная кровь и ее циркуляция не происходит должным образом.
Одним из наиболее встречаемых заболеваний новорожденных при несовместимости крови и резусов является желтушная форма. Она характеризуется тем, что некоторые внутренние органы увеличиваются в своем объеме, и сама по себе протекает очень тяжело и быстро прогрессирует.
Такую симптоматику можно заметить уже на первых днях жизни. У ребенка буквально «взрывается» уровень билирубина в крови, что отрицательно сказывается только на материнском организме.
Распад эритроцитов стимулирует рост билирубина, что очень плохо влияет на работу внутренних органов, но, если он в кровяном «депо» перерабатывается, то это не опасно ни для ребенка, ни для матери.
Желтушность новорожденных
Аборты при несовместимости
Женщине с абсолютно любым резус-фактором нельзя делать аборты – такой факт констатирует современная медицина. На сегодняшний день существует медицинское вмешательство разных уровней, позволяющее даже больному плоду сохранить жизнь. Главное, что нужно помнить – аборты при несовместимости крови и резус-факторов недопустимы.
Групповой конфликт
Помимо рассмотренной несовместимости, есть еще и групповой конфликт крови матери и ребенком. При разных видах группах крови матери и ребенка, в организме первой начинают вырабатываться специальные клетки, вызывающие разрушение кровяных клеток ребенка. Такая несовместимость крови матери и ребенка встречается чаще, нежели несовместимость по резусу.
Причины несовместимости
При попадании в организм инородных клеток и бактерий, он начинает бороться с ними и вырабатывать антитела, при этом запоминая их и вырабатывая к ним дальнейший иммунитет. Так происходит и с материнской и младенческой группами крови.
Причиной возникновения несовместимости матери и ребенка по резус-фактору и группе крови является слияние изначально разных родительских кровей. Это и является ответом на вопрос: почему происходит несовместимость.
Планирование беременности
Первым шагом перед зачатием плода должно быть определение групп крови и резус-факторов! Умалять значения крови в жизни человек не стоит – в вышеприведенных абзацах указаны весомые аргументы, подтверждающие ее значимость.
Не бойтесь планировать беременность, ведь рождение ребенка – это самый главный шаг в жизни. Не забывайте обращаться при необходимости за помощью к врачам.
Источник: https://SostavKrovi.ru/patologii/u-zhenshchiny/konflikt-po-gruppe-krovi-materi-i-rebenka.html
Гемолитическая желтуха у новорожденных детей

Желтуха новорожденных – это довольно частое явление в современной педиатрии. Как правило, желтушность кожных покровов малыша проявляется через несколько суток после рождения в результате физиологических причин.
Однако в некоторых случаях главными причинами пожелтения кожных покровов младенца являются не физиологические факторы, а резус-конфликт матери и малыша.
В таком случае говорят о гемолитической желтухе, которая, в отличие от физиологической, требует обязательного лечения.
В медицинской практике гемолитической желтухой новорожденных принято называть патологическое состояние ребенка, которое возникает в результате несовместимости резуса крови матери и плода.
Согласно статистике, болезнь диагностируется у 98% рожениц с отрицательным резус-фактором крови.
Причины заболевания
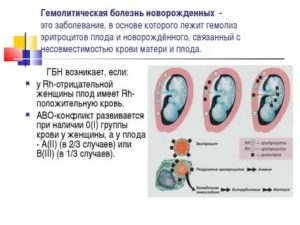
В большинстве случаев гемолитическая желтуха у новорожденных развивается по причине несовместимости крови матери и ребенка по группе крови или резус-фактору.
К гемолитической желтухе по резус-фактору склонны женщины с отрицательным Rh, которые вынашивают ребенка с положительным Rh. АВО-несовместимость как причина заболевания чаще всего определяется у будущих мам с І группой крови, однако только в том случае, если отцом ребенка является мужчина со ІІ или ІІІ группой крови.
В очень редких случаях причиной заболевания могут быть болезни крови матери и прием некоторых медикаментозных препаратов.
Механизм развития заболевания очень простой: во время беременности резус-антигены ребенка проникают в кровь матери через плаценту. Женский организм начинает воспринимать такие антигены как чужеродное тело и отторгать плод, уничтожая печень, селезенку и костный мозг малыша.
В группу риска при гемолитической желтухе входят беременные женщины с отрицательным резус-фактором, в редких случаях – с первой группой крови
Вероятность развития гемолитической желтухи повышается у женщин, которые ранее подвергались абортам или пережили несколько выкидышей.
Антигены могут начать синтезироваться еще на ранних сроках беременности, угрожая женщине невынашиванием плода и самопроизвольным выкидышем. Однако в большинстве случаев они проявляются непосредственно на последних неделях беременности или во время родов.
Преимущественно гемолитическая желтуха развивается у малышей, рожденных в результате второй, третьей и последующих беременностей матери. У детей первородящих матерей заболевание возникает крайне редко. Провоцирующим фактором в данном случае может стать переливание крови у беременной женщины без учета резус-фактора.
Гемолитическая болезнь новорожденных (ГБН) может проявляться в трех основных формах:
- отечной – самой опасной и тяжелой форме заболевания, при которой дети рождаются мертвыми (в редких случаях – недоношенными) или умирают уже в первые минуты жизни;
- анемической, при которой в крови новорожденного малыша наблюдается пониженный уровень гемоглобина, а его печень и селезенка увеличены в размерах;
- желтушной.
Желтушная форма болезни может быть легкой, средней или тяжелой. При легкой и средней форме желтухи наблюдается незначительное увеличение печени и селезенки малыша, воспаление лимфатических узлов, легкое пожелтение кожных покровов, которое быстро проходит.
Гемолитическая желтуха – опасное заболевание новорожденных, которое требует срочного лечения
Тяжелая форма гемолитической желтухи характеризуется стремительным пожелтением кожных покровов малыша, которое наблюдается уже в первые минуты жизни ребенка или проявляется спустя несколько часов. Редким, но характерным симптомом заболевания является желтый оттенок околоплодных вод и первородной маски.
Младенцы, больные гемолитической желтухой, вялые и апатичные. У них плохо развиты физиологические рефлексы (особенно сосательный рефлекс), отсутствует аппетит и наблюдается склонность к кровотечениям. С каждым днем дыхание ребенка становится нерегулярным, частота срыгиваний стремительно увеличивается, а у некоторых малышей появляется рвота.
Показатель билирубина в крови быстро растет, а желтушность кожных покровов не сходит в течение трех недель. Чрезмерное повышение билирубина приводит к повреждению печеночных клеток, сердца и грозит поражением тканей мозга.
При отсутствии своевременного и грамотного лечения может развиваться ядерная форма гемолитической желтухи, при которой кожные покровы приобретают желто-коричневый цвет или зеленоватый оттенок. Основными симптомами патологического состояния становятся:
- монотонный сдавленный плач новорожденного;
- тонические судороги;
- застывший взгляд;
- тремор рук и ног;
- ригидность затылочных мышц.
Существует два вида диагностики болезни:
- перинатальная – проводится в период внутриутробного развития плода;
- постнатальная – осуществляется после рождения малыша.
Главными методами перинатальной диагностики являются сбор данных беременности в анамнезе, клинические исследования крови на уровень концентрации антител, допплерография и кардиотокография.
При постнатальной диагностике учитываются клинические симптомы, выявленные у новорожденного малыша. Дополнительными методами диагностики в данном случае являются:
- анализ на группу крови и резус-фактор матери и ребенка;
- анализ на определение уровня билирубина в крови у младенца и в околоплодных водах роженицы;
- анализ на концентрацию резус-антител.
Анализ на группу крови и резус-фактор матери на ранних сроках беременности необходим для того, чтобы спрогнозировать возможные риски возникновения резус-конфликта и развития гемолитической желтухи у ребенка
Последствия заболевания и возможные осложнения
При несвоевременном лечении гемолитическая желтуха может спровоцировать опасные осложнения. Наиболее опасным осложнением, которое диагностируется в 15% случаев заболевания, является поражение нервной системы. Оно может проявляться:
- нарушением слуха;
- задержкой моторного развития (косоглазие, слабость лицевого нерва);
- задержкой психического развития.
Последствиями перенесенной гемолитической желтухи могут быть:
- олигофрения;
- вторичная умственная задержка;
- патологии желудочно-кишечного тракта;
- задержка речевого развития;
- дистрофия.
Лечение гемолитической желтухи проводится с первых минут жизни новорожденного.
цель лечения – выведение из организма ребенка антигенов, билирубина и токсических продуктов распада эритроцитов.
Медикаментозное лечение
Медикаментозное лечение заболевания проводится путем осуществления внутривенных инъекций глюкозы и дезинтоксикационных растворов. Для выведения билирубина из организма новорожденного назначается фенобарбитал.
Светотерапия
В современной медицине светотерапия признана одним из самых эффективных методов лечения гемолитической желтухи новорожденных. Светотерапия осуществляется с помощью флуоресцентного света, лучи которого, оказывая активное действие на билирубин, превращают его в жидкость. Полученная жидкость выводится из организма вместе с калом и мочой.
Светотерапия представляет собой достаточно простую медицинскую процедуру. Новорожденного помещают под специальную лампу на сутки. В процессе светолечения делаются кратковременные перерывы для кормления и гигиенических процедур.
Светотерапия – один из самых действенных методов лечения гемолитической желтухи у детей
Несмотря на некоторые побочные эффекты (возможная аллергическая сыпь, сонливость, зеленый стул), светотерапия позволяет достичь желаемого эффекта в максимально короткие сроки.
Если у ребенка диагностируется тяжелая форма гемолитической желтухи, лечение проводится только в условиях стационара. При легкой форме заболевания лечение можно осуществлять в домашних условиях.
Если медикаментозное лечение и светотерапия оказались малоэффективными, а уровень билирубина в крови новорожденного по-прежнему остается повышенным, малышу может быть назначено переливание крови.
Показаниями к неотложному переливанию крови при гемолитической желтухе являются:
- очень высокий показатель билирубина, угрожающий жизни малыша;
- анемия;
- очевидные симптомы поражения нервной системы и головного мозга.
Переливание крови производят через вену пупка. В сложных и тяжелых случаях одной процедуры бывает недостаточно, поэтому ее проводят повторно.
Переливание крови – это крайняя мера лечения гемолитической желтухи новорожденных.
Профилактика гемолитической желтухи
Неотъемлемой частью лечения и профилактики данного заболевания является введение в организм новорожденного витаминов. В частности, речь идет о нехватке витамина В9, восполнить дефицит которого поможет фолиевая кислота. Также новорожденным показано обильное питье.
Лучшей мерой профилактики гемолитической желтухи у новорожденных является молозиво и грудное молоко, которое удивительным образом действует на билирубин, способствуя его быстрому выведению из организма малыша.
Однако в первые недели после рождения ребенка грудное молоко матери в большом количестве содержит антитела, поэтому мать кормить грудью малыша самостоятельно не может. Лучшим вариантом для грудничка в данном случае станет сцеженное молоко другой кормящей мамы.
Прикладывать малыша к материнской груди при гемолитической желтухе разрешается на 12-22 день после рождения малыша
Чтобы избежать возникновения гемолитической желтухи, в качестве профилактики во время беременности женщине внутривенно вводится антирезус-иммуноглобулин, который предотвращает образование антител в организме будущей роженицы.
Дополнительными методами профилактики гемолитической желтухи со стороны будущей мамы являются:
- регулярное посещение женской консультации и соблюдение всех предписанных рекомендаций;
- регулярный контроль уровня антител в крови;
- исследование околоплодных вод.
Несмотря на то что гемолитическая желтуха является опасным заболеванием новорожденных, при своевременной диагностике и квалифицированной медицинской помощи она достаточно хорошо поддается лечению. А дети, которым был поставлен подобный диагноз, вырастают крепкими и здоровыми.
Источник: https://albur.ru/bolezni/gemoliticheskaya-zheltuha-novorozhdennyh-detey
Гемолитическая болезнь новорождённого: отличником уже не быть?
Несовместимость крови плода и матери по АВ0-системе или резус-фактору встречается у трёх-четырёх новорождённых из тысячи и проявляется гемолитической болезнью новорождённого (ГБН). К счастью, современные акушеры-гинекологи умеют это заболевание предвидеть и предупреждать, а неонатологи — лечить.
Гемолитическая болезнь новорождённого возникает не у всех
Не буду рассказывать всех подробностей, напишу о них в отдельной статье. Суть в том, что ГБН возникает в двух случаях:
- женщина с резус-отрицательным фактором вынашивает плод с резус-положительным фактором;
- женщина с первой группой крови вынашивает плод со второй или третьей группой крови.
Конфликт по резус-фактору протекает более бурно, чем по АВ0-системе, однако бывают и исключения.
Конфликт по резус-фактору тем тяжелее, чем больше порядковый номер беременности у конкретной женщины. Для конфликта по АВ0-системе такой закономерности нет.
В крови плода находятся вещества (белковой структуры), которые напрочь отсутствуют у матери. В результате материнский организм воспринимает эти вещества как чужеродные и начинает делать всё, чтобы от них избавиться — снаряжает армию антител.
К счастью, в материнский кровоток попадает мизерная доля крови плода (за этим следит плацента), поэтому и антител образуется немного. Но они успевают-таки повредить часть эритроцитов.
Поэтому печень и селезёнка плода увеличиваются, производя дополнительные клетки крови.
Однако настоящая катастрофа развивается позже — после рождения. В момент родов нарушается барьерная функция плаценты и материнские антитела попадают в кровоток ребёнка в значительном количестве.
Они вызывают массивную гибель эритроцитов, а значит — огромное количество непрямого билирубина попадает в кровь. Маленькая печень не справляется с нагрузкой. Поэтому в кровоток попадает ещё и прямой билирубин.
Этим и обусловлено интенсивное прокрашивание кожи и склер, которое начинается уже в первые часы после рождения.
Гемолитическая болезнь новорождённого: виды
- Анемическая. Встречается у каждого десятого младенца с ГБН. Характеризуется снижением уровней гемоглобина и эритроцитов, лёгкой желтухой. Протекает легко.
- Отёчная. Развивается в 2% случаев ГБН. И это хорошо, так как она самая опасная и часто приводит к гибели плода ещё до родов. Обусловлена массивным разрушением эритроцитов ещё в период внутриутробного развития, что приводит ещё и к резко выраженной анемии. Ребёнок рождается с огромными отёками. Шансов на выживание у него практически нет.
- Желтушная. Характерна для 88% детей, рождающихся с ГБН. Занимает промежуточное положение между анемической и отёчной. Чем раньше появляется желтуха, тем тяжелее протекает заболевание. Цвет кожи становится не просто жёлтым, а апельсиновым, настолько сильно прокрашиваются ткани билирубином. Ребёнок вялый, сонливый. Просыпаясь, кричит на одной ноте. Самый тяжёлый день — третьи сутки жизни. В это время все показатели крови максимально плохие. Билирубин проникает через гематоэнцефалический барьер и поражает головной мозг. При правильном лечении, к концу первой недели состояние крохи начинает улучшаться, выздоровление наступает спустя 2-3 месяца.
Гбн опасна не только «здесь и сейчас»
Как отразится ГБН на дальнейшей жизни ребёнка, зависит от степени её тяжести, эффективности и своевременности лечения. В тяжёлых случаях нередки:
- детские церебральные параличи (ДЦП);
- грубая задержка физического и психического развития.
В более лёгких случаях высок риск:
- умеренного умственного и физического отставания в развитии от сверстников;
- косоглазие;
- снижение слуха.
Дети, перенёсшие ГБН, практически всегда:
- болеют простудными и инфекционными заболеваниями чаще других;
- выдают непредвиденные реакции на вакцинацию;
- страдают тем или иным видом аллергии;
- имеют нарушения со стороны желчевыводящей системы.
В подростковом возрасте они быстро истощаются физически и психически, неадекватно реагируют на малейшие отклонения от стандартных ситуаций и легко вливаются в асоциальные группы.
Можно ли как-то защитить ребёнка от ГБН?
Да, можно. Беременная женщина должна как можно раньше стать на учёт в женскую консультацию и чётко выполнять все предписания своего врача. Акушер-гинеколог обязательно уточнит группу крови и резус-фактор самой женщины и отца ребёнка. Имеют значение предыдущие беременности, аборты, роды, выкидыши.
При подозрении на резус-конфликт назначаются специальные исследования, подтверждающие его и определяющие степень тяжести. При необходимости проводят так называемую «гипосенсибилизацию», уменьшая количество агрессивных материнских антител, повреждающих плод.
Методов несколько, подходящий конкретной женщине выбирает консилиум врачей.
Девушкам с первой группой крови и резус-отрицательным нужно всячески внушать мысль о вреде абортов и о том, как важно сразу выбрать правильно себе спутника жизни.
А вы знакомы с детьми, перенесшими гемолитическую болезнь новорожденных? Отличаются ли они от своих сверстников?
Редкие желтухи новорожденного, о которых важно знать каждой маме
Как протекает коклюш у ребёнка?
Желтуха у новорождённого: а стоит ли беспокоиться?
Источник: https://viline.tv/deti/article/gemoliticeskaa-bolezn-novorozdennogo-otlicnikom-uze-ne-byt
Несовместимость крови матери и ребенка
Каждый человек имеет свою группу крови, например О,А,В,АВ и соответственно резус-фактор – отрицательный или положительный.
Эти данные имеют важное значение не только при беременности, но и при переливании крови или при проведении некоторых операций.
Не менее важную роль в формировании малыша играет тоже группа крови и резус-фактор, особенно, когда возникает несовместимость матери и ребенка.
Например, если у женщины положительный резус-фактор, а у малыша отрицательный, то возникает резус-несовместимость крови. В таких случаях матери требуется проводить тщательный контроль и все время наблюдаться у врача-гинеколога. Это позволит обезопасить здоровье женщины и будущего малыша.
Резус-несовместимость крови
Проблема наблюдается не только тогда, как у матери положительный, а у ребенка отрицательный резус, но и когда все наоборот. Если у малыша резус-положительный, а у матери отрицательный, то возникает несовместимость и плод может заболеть.
Организм женщины тоже начинает вырабатывать антитела против ребенка. Когда такие новообразовавшиеся антитела попадают в состав крови малыша, то склеивают и разрушают эритроциты.
При каждых повторных беременностях, конфликт резуса становится все более выразительным, а следовательно для повторных беременностей опасность становится все более выраженной.
Врачи в таких случаях рекомендуют рожать не больше двух раз, так как в будущем можно просто не дождаться рождение малыша.
Все воздействие начинает происходить уже с 12 недели беременности, так как именно с этого времени у ребенка начинает формироваться состав крови, то и воздействие на него с боку антител матери тоже усиливается.
В то время как у плода возникает недостаток эритроцитов, начинает развиваться гипоксия тканей и всех органов, что провоцирует нарушение обмена веществ крови.
Тогда для матери ничего не является угрозой, а вот ребенок может погибнуть, даже не родившись.
О профилактике резус-конфликта: https://krasnayakrov.ru/gruppy-krovi/otricatelnaya.html
Групповая несовместимость
К тому, что существует несовместимость по резусу, различают еще конфликты по группам.
Например, если у матери 0 группа крови, а у малыша 2 или 3, то антитела матери начинают проникать через плаценту в кровь плода и вызывают агглютинацию, затем следует разрушение эритроцитов.
Тогда дети в большинстве случаев рождаются с гемолитической болезнью. Такая групповая несовместимость крови достаточно распространена, по сравнению с резус-фактором.
Не смотря на то, что антитела матери начинают вырабатываться уже на 6 неделе беременности, гемолитическая болезнь чаще всего возникает в более легкой форме. Можно сказать, что только у одного малыша из 250 может встретиться более тяжелая форма или даже наступит смерть.
Совместимость групп крови при зачатии и беременности: https://krasnayakrov.ru/gruppy-krovi/sovmestimost.html
Почему происходит несовместимость?
Если не вдаваться в медицинские подробности, то можно сказать по простому, что любая кровь индивидуальная и при попадании в нее чужих клеток, она начинает с этим бороться. Это происходит точно так же как и при вирусных инфекциях, когда повышается температура тела и человек начинает плохо себя чувствовать.
Тоже самое происходит и при беременности, когда группа крови матери не такая, как у малыша. В это время и начинает происходит отторжение чужих клеток, вырабатывая как можно больше защитных антител. Тогда малыш начинает понемногу заболевать все больше и больше, так как сила клеток крови матери больше, чем его.
В самых значительных ситуациях дети рождаются мертвыми или сильно больными и длительность их жизни не превышает несколько дней. Встречаются случаи, когда детки рождаются совершенно здоровыми и групповой конфликт не влияет на их состояние здоровья и крови в частности. Так же это не влияет на продолжительность их жизни и на общее состояние.





