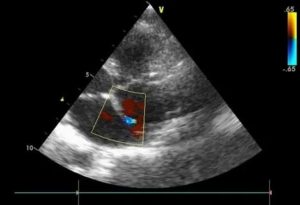
Гиперэхогенный фокус в левом желудочке сердца плода
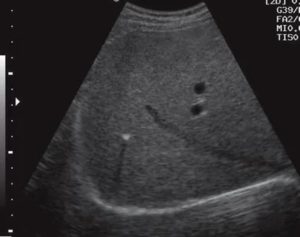
Феномен «гольфного мяча»
Вы пришли на второй скрининг, а Вам говорят, что у ребенка в левом желудочке гиперэхогенный фокус. «Гиперэхогенный» означает то, что на фоне тканей сердца участок обладает повышенной яркостью (плотностью).
Феномен «гольфного мяча» возник по той причине, что такое гиперэхогенное включение по форме напоминает мяч, которым играют в гольф, и при сердечных сокращениях подпрыгивает cловно мячик. Чаще всего гиперэхогенный фокус (ГЭФ) обнаруживается в левом желудочке (ЛЖ), реже — в правом желудочке (ПЖ) и других камерах сердца.
До сих пор остается загадкой, почему такой гиперэхогенный фокус (ГЭФ) в сердечной мышце, имеющий плотность костной ткани, бесследно исчезает после рождения.
Порок развития или признак хромосомных нарушений
Избыточное пропитывание солями кальция
Да-да, именно такую реакцию у родителей может вызвать подобное заключение врача УЗИ-диагностики. На самом деле, ни то, ни другое не является истиной. Гиперэхогенный фокус в левом желудочке сердца плода — это не порок развития и не аномалия.
Многие родители пугаются того, что подобного рода находка в сердце ребенка является признаком тяжелой хромосомной патологии, к примеру, наличия синдрома Дауна.
На сегодняшний день нет научных доказательств, что наличие гиперэхогенного фокуса в левом желудочке сердца плода является достоверным признаком хромосомной патологии в отсутствии других ее признаков.
Почему же возникает такой фокус повышенной плотности во внутриутробном периоде? Есть несколько возможных причин.
- Избыточное пропитывание солями кальция (кальциноз) определенного участка сердечной мышцы. Чаще всего такие изменения локализуются в области сосочковых (папиллярных) мышц.
Второй триместр беременности, во время которого чаще всего обнаруживаются подобные изменения, характеризуется активной минерализацией опорно-двигательного аппарата ребенка.
- Наличие дополнительной или ложной хорды в желудочке сердца ребенка.
Такая ложная или дополнительная хорда не несет функциональной нагрузки, и не является патологией, а относится к малым аномалиям развития сердца (МАРС). Подобное явление — частая находка во время ультразвукового исследования.
Сами хорды во внутриутробном периоде могут провоцировать отложение солей кальция, а также усиливать яркость гиперэхогенного фокуса. - Один из признаков, указывающих на хромосомную патологию. Напомним еще раз, что при отсутствии иных достоверных признаков хромосомных патологий, наличие уплотнения или гиперэхогенного фокуса в левом желудочке сердца плода не указывает на генетические нарушения.
Что делать дальше
Генетический анализ крови
В том случае, если во время ультразвукового обследования выявлен гиперэхогенный фокус в левом желудочке сердца плода, необходимо дообследование. Что и как нужно делать дальше, определит Ваш лечащий врач. При необходимости в ряд дополнительных методов обследования могут входить:
- Генетический анализ крови, направленный на определение хромосомных аномалий плода.
- Эхокардиоскопия — диагностический метод, выполняемый в сроке с 18 до 25 недели. Оцениваются важные параметры работы сердца плода. Существуют определенные показания к данному методу: возраст старше 35 лет, сахарный диабет (СД), инфекции беременной на ранних сроках, выявление патологии сердечной мышцы (миокарда) плода на ранних сроках, отставание в развитии плода согласно срокам, имеется порок сердца у беременной или близких родственников.
В более редких случаях могут быть назначены следующие диагностические методы:
- Исследование клеток плаценты на генетические особенности плода. Подобный метод (плацентоцентез) позволяет в максимально ранние сроки определиться с диагнозом.
- Фетоскопия — исследование околоплодного пузыря. Амниоцентез — анализ состава околоплодных вод. Изучается уровень гормонов, биохимических и иммунологических показателей. Есть возможность оценить риск возникновения хромосомной аномалии.
Прогнозы и риски
В 70 процентах случаев все проходит бесследно
Стоит ли опасаться подобного заключения? Статистика гласит, что в 20 процентах случаев обнаруженного гиперэхогенного фокуса в сердце рождаются детки с хромосомными патологиями. В 70 процентах случаев все проходит бесследно. Обнаружение гиперэхогенного фокуса (ГЭФ) в правом желудочке имеет больше рисков по сравнению с левым желудочком (ЛЖ).
Детки с правосторонней локализацией гиперэхогенного включения часто рождаются с патологией сердечно-сосудистой системы (ССС), которая может нести неблагоприятные риски для жизни и здоровья плода. Поэтому в любом случае такому ребенку обязательно необходимо находиться под наблюдением у кардиолога.
Могут проявляться симптомы: повышенная усталость и сонливость
Детки, рожденные с гиперэхогенным фокусом в полости сердца, в первые годы жизни могут иметь симптомы нарушения работы сердечно-сосудистой системы: повышенная усталость и сонливость, приступы болевых ощущений в области сердца, одышка (нехватка воздуха) при выполнении физической нагрузки (ФН), учащенное сердцебиение, отеки нижних конечностей к вечеру, бледность или синеватый оттенок кожных покровов, холодные кисти и стопы в теплом помещении или в жаркую погоду.
Подобное заключение — фокус повышенной эхогенности в сердце плода может быть как вариант нормы, так и признак возможной патологии или отклонений. Поэтому, планируя беременность, женщина с отягощенным анамнезом по сердечно-сосудистым заболеваниям должна обратиться к терапевту женской консультации или кардиологу для прохождения необходимого перечня обследований.
Заранее и без причины паниковать не стоит. Беременной женщине важно бережно относиться к своему здоровью и следовать рекомендациям своего доктора, ведь в такой непростой период она отвечает за двоих!
Источник: https://ZabSerdce.ru/diagnostika/giperexogennyj-fokus-ploda.html
Опасное заболевание преимущественно людей в пожилом возрасте — кальциноз сердца
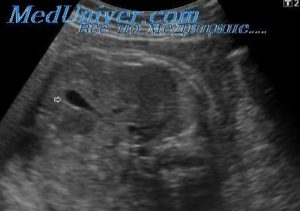
При нарушении обмена кальция он вымывается из костей и откладывается в тканях, где в норме его быть не должно.
Кальциноз магистральных сосудов и клапанного аппарата сердца нарушает внутрисердечное и системное кровообращение, служит фактором риска инфаркта миокарда.
Для лечения используют соли магния, гипотензивные и кардиотрофические средства. При формировании порока сердца из-за уплотнения клапанов показана операция.
Причины кальциноза сердца
Отложение солей кальция в сердце чаще всего развивается после инфаркта или воспаления миокарда. К факторам, которые способствуют переходу этого макроэлемента из крови в ткани, относятся:
- недостаточное поступление или усиленная потеря магния;
- дистрофия сердечной мышцы, в том числе и возрастная;
- очаги хронического воспаления;
- нарушение работы паращитовидных желез;
- отклонение от нормы показателя кислотно-щелочного равновесия;
- разрушение костной ткани;
- болезни почек.
Развитие недуга на клапаны, аорту, сосуды, створки миокарда
Обызвествлению подвергаются зоны некроза и рубцовой ткани, имплантаты, атеросклеротические бляшки, тромбы, то есть любая аномальная ткань. Нарушение жирового обмена стимулирует кальциноз, так как холестерин соединяется с ионами кальция с формированием известковых отложений. Поэтому атеросклеротические изменения рассматривают как стадию, предшествующую кальцинированию.
Эти процессы развиваются в местах самой большой нагрузки на клапаны и сосудистые стенки. Началом, как правило, бывает поражение аортального, а затем и митрального клапана.
В дальнейшем кальцинируется перегородка и левый желудочек. Створки клапанов утрачивают эластичность и подвижность. Формируется стеноз отверстий.
Кальциноз – самая частая причина среди приобретенных пороков сердца в зрелом возрасте.
Кальцификация по механизму развития похожа на образование костей. Описан первичный процесс в аорте, срез ткани которой содержал клетки костного мозга. Патологический процесс имеет склонность к постоянному прогрессированию и усугублению клинических проявлений.
Классификация кальциноза
Кальцинировние сосудов и клапанов сердца бывает первичным и вторичным. Первый вариант относится к возрастным изменениям тканей организма. Его чаще выявляют у пожилых женщин, старение клапанов сердца имеет необратимое течение и тяжелые клинические признаки. Вторичный процесс развивается при воспалении или аномальном строении клапанного аппарата.
В зависимости от механизма развития (патогенеза) выделены такие формы патологии:
- Метастатическая. Кальций поступает из крови, где его содержится избыточное количество. Отличается множественностью очагов поражения. Возникает при переломах костей, опухолях, болезнях кишечника, почек, избытке витамина Д.
- Дистрофическая. Бывает при нарушенном усвоении кальция очагами некроза (инфаркт) или хронического воспаления (миокардит, васкулит, перикардит).
- Метаболическая (обменная). Возникает даже при низком количестве кальция в крови, так как он не может в ней удерживаться. Встречается в виде системного или местного поражения.
Симптомы заболевания
Несмотря на широкую распространенность и серьезные клинические проявления, диагноз кальциноза редко ставится при жизни пациента. Причина этого – отсутствие специфических симптомов. Признаки патологии напоминают другие болезни, маскируясь под них:
Поражение брюшной части аорты вызывает боль в животе, метеоризм, нарушение пищеварения. При кальцинозе грудной части бывает охриплость голоса, чувство «комка» в горле. Кроме этого, есть ряд общих проявлений: уплотнения под кожей, низкая подвижность суставов, нарушение зрения, потеря веса.
В чем опасность кальциноза сердца
Кальциноз клапанов миокарда длительное время не проявляется симптомами, но его прогрессирующее течение вызывает такие осложнения:
- коронарная недостаточность и ишемия;
- приступы удушья;
- сердечная астма;
- бактериальный эндокардит;
- нарушения ритма;
- инфаркт.
Поражение аорты и крупных артерий может сопровождаться формированием аневризмы с ее разрывом. Такие внутренние кровотечения нередко заканчиваются смертью пациента.
Отложения солей кальция травмируют внутреннюю оболочку сердца, что может вызывать ее разрыв с образованием тромбов. Это опасно отрывом кровяного сгустка и закупоркой им периферических сосудов. Кальцинаты склонны к воспалению с развитием эндокардита.
Эндокардит и миокардит как следствие кальциноза сердца
Методы диагностики
Для того чтобы обнаружить кальциноз сердца, необходимо исследовать наличие таких нарушений:
- Порок сердца. Кальцинирование клапанов возможно, если все остальные причины исключены (анализ крови, УЗИ и рентген).
- Сердечный шум на ФКГ при отсутствии порока, доказанного при УЗИ или ЭКГ-исследовании. Шум может быть в систолу или диастолу, грубого тембра.
- Фибрилляция предсердий, брадикардия, блокады проводящих путей. При мониторировании выявляют приступы желудочковой тахикардии, экстрасистолы на ЭКГ.
- Пролапс створки митрального клапана или аортального.
Пациентам с необъяснимым сердечным шумом, недостаточностью кровообращения или симптомами ишемии миокарда, которые не укладываются в типичную картину, необходимо провести ультразвуковое и рентгенологическое исследование сердца и крупных сосудов. При затруднении формулировки диагноза рекомендуется КТ и МРТ.
Лечение больных
Сложность ведения больных с кальцинозом состоит в том, что образовавшиеся отложения не подвергаются обратному развитию. Поэтому можно только стараться затормозить прогрессирование процесса.
Терапевтические мероприятия
Для нормализации обменных процессов рекомендуется сократить поступление кальция с пищей и медикаментами, а продукты, содержащие магний и препараты с его содержанием увеличить. Также рекомендуются минеральные магниевые воды и отказ от молочных продуктов и витамина Д. Загорать таким пациентам на солнце или в солярии запрещено.
Выбор препаратов
При кальцинозе возможности медикаментов ограничены. Многие препараты, используемые для лечения ишемии (нитраты, сердечные гликозиды) назначают с осторожностью.
При необходимости компенсации недостаточности кровообращения преимуществом пользуются ингибиторы ангиотензин-конвертирующего фермента (АПФ) и мочегонные. Хорошие результаты получены от антикоагуляционной терапии Кардиомагнилом, Варфарином.
В комплексной терапии используют препараты магния. Их рекомендуется применять месячными курсами с недельными перерывами на протяжении года.
Показаны такие лекарственные средства: Магне В6, Панангин, Магнерот. Для предотвращения прогрессирования одного из факторов кальциноза – атеросклероза, рекомендуются фибраты и статины.
Хирургическое решение
Относится к эффективному, но редко используемому методу. Для улучшения кровотока назначают удаление кальцината из артерии, расширение сосуда баллоном, установку стента в венечных сосудах. При сужении отверстий сердца или крупных артерий из-за стеноза проводится их рассечение с последующей пластикой.
Баллонная ангиопластика как хирургический метод лечения при кальцинозе
Народные средства
Фитопрепараты могут быть рекомендованы при кальцинозе, так как их можно применять длительно. Они оказывают мочегонное и очищающее действие, нормализуют холестериновый и минеральный обмен. Травы обладают слабой токсичностью, что немаловажно для пожилых пациентов.
Наиболее действенными народными вариантами лечения кальциноза являются:
- Сбор из трав, очищающий сосуды и выводящий соли. В него входят в равных пропорциях трава зверобоя и пустырника, почки березы, соцветия бессмертника и ромашки. Перед приготовлением настоя их нужно измельчить как можно тщательнее и использовать столовую ложку сбора на 400 мл кипятка. Заваривать в термосе, пить теплым с ложкой меда в два приема.
- Водочный экстракт чеснока. На 200 мл водки берут 300 г чесночных долек, мелко измельченных. Готовят 10 дней, выдерживая в темном месте. Для лечения в первый день нужна 1 капля, на второй — 2 и так до 25. Это разовая доза, кратность приема – трижды в день. Капать лучше на столовую ложку молока.
Смотрите на видео о кальцинозе и его лечении народными средствами:
Диета как неотъемлемая часть терапии
Из рациона исключают жирные мясные продукты, молоко и кисломолочные напитки, сыр и творог. Из-за высокого содержания кальция нужно отказаться от орехов и семян, сои и бобовых, листовой зелени, капусты. Рекомендуется ограничивать крепкие навары и поваренную соль. В меню нужно использовать:
- отруби,
- овсяную и гречневую крупу,
- морскую капусту,
- курагу,
- бананы,
- свеклу,
- морскую рыбу,
- помидоры.
Прогноз для больных
У большинства пациентов признаки кальциноза нарастают постепенно. Они могут усугублять имеющиеся атеросклеротические изменения сосудов. Особенно опасны закупорка частью кальцината легочной артерии и бактериальный эндокардит. При этих осложнениях, а также тяжелой степени сердечной недостаточности прогноз неблагоприятный.
Профилактика развития патологии
Если на скорость прогрессирования кальцинации сосудов повлиять сложно, то меры по предотвращению предшественника – атеросклероза, известны:
- отказ от курения и злоупотребления алкоголем;
- поддержание артериального давления не выше 140/85 мм рт. ст.;
- диета с достаточным количеством растительной клетчатки и низким содержанием жирных продуктов,
- регулярные физические нагрузки.
Кальциноз сердца проявляется в отложении солей кальция на створках клапанов. Это может быть следствием повышенного содержания этого макроэлемента в крови, дистрофическими процессами в тканях организма, нарушением обмена. Кальцинаты приводят к формированию порока сердца, ухудшают коронарный кровоток и усиливают проявления атеросклероза.
Рекомендуем прочитать статью об одышке при стенокардии. Из нее вы узнаете об основных причинах появления одышки у больного, методах диагностики и проведении терапии.
https://www.youtube.com/watch?v=zE8Tj9j6N_4
А здесь подробнее о закупорке сосудов на ногах.
Для подтверждения диагноза требуется обследование и обнаружение сразу нескольких критериев болезни.
Лечение направлено на остановку прогрессирования обезыствления сосудов и клапанного аппарата сердца. Для этого используют препараты с магнием, народные и общетерапевтические средства.
При тяжелой недостаточности из-за стеноза аортального или митрального клапанов показана операция.
Источник: http://CardioBook.ru/kalcinoz-serdca/
Кальцинат в сердце новорожденного
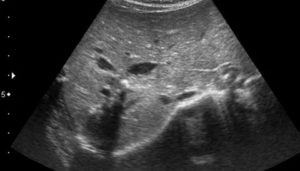
Узнав, что у ребенка есть какие-либо проблемы с сердцем, все родители начинают переживать. Особенно, если диагноз представляет собой незнакомую аббревиатуру, например, МАРС. Но вместо паники лучше изучить вопрос и выяснить, что скрывается за этими буквами и опасен ли такой «космический» диагноз для жизни малышей.
Что это
МАРС у детей нужно расшифровывать так:
- М — малые
- А — аномалии
- Р — развития
- С – сердца
Так называют большую группу изменений в строении сердца и крупных сосудов, появившихся внутриутробно в результате их аномального развития, практически не влияющих на гемодинамику и в большинстве случаев не проявляющихся клинически.
Их зачастую выявляют во время плановых эхокардиографических исследований. По статистике МАРС встречается у 39-69% детей, а в 40% случаев их бывает несколько у одного ребенка.
Многие из аномалий представляют собой обратимые или возрастные изменения.
К группе МАРС относят:
- Аневризму межпредсердной перегородки. Это достаточно распространенная проблема, при которой перегородка выпячивается в правое предсердие в месте, где расположена овальная ямка.
- Дополнительные хорды и трабекулы. Они представляют собой тяжи из соединительной ткани, прикрепленные к желудочкам одним концом. Такие хорды бывают множественными, но чаще встречаются в единственном числе. У большинства деток они обнаруживаются в левом желудочке и лишь в 5% случаев располагаются в правом.
- Открытое овальное окно. Отсутствие закрытия этого отверстия, нужного плоду для нормального внутриутробного развития, диагностируют в возрасте старше года, но даже к 5-летнему возрасту оно может закрыться самостоятельно.
- Пролапс клапанов. Чаще всего обнаруживается изменение митрального клапана (к МАРС относится лишь первая степень такой патологии), но у некоторых детей встречается пролабирование и других клапанов, например, аорты, нижней полой вены или легочной артерии, а также трикуспидального клапана.
- Расширение легочной артерии. У большинства детей такая дилатация не нарушает границы сердца и не влияет на кровоток.
- Двухстворчатый клапан аорты. Как правило, одна створка в таком клапане больше второй. Функционирует этот клапан не так хорошо, как нормальный трехстворчатый – в систолу его открытие бывает неполным, а во время диастолы наблюдается регургитация, результатом которой бывает воспаление створки клапана и образование в ней кальцинатов.
- Увеличение евстахиевого клапана. Аномалия диагностируется при размере клапана больше 1 сантиметра.
- Изменения строения сосочковых мышц.
- Расширение или сужение корня аорты.
Причины и провоцирующие факторы
Появление у ребенка изменений, относящихся к МАРС, возможно по разным причинам. Это может быть следствие мутагенных воздействий на ткани плода, в частности на его сердце, во время эмбриогенеза. Нередко МАРС представляют собой симптом генных и врожденных дефектов соединительной ткани (дисплазий).
К факторам, которые могут провоцировать появление аномалий, относят:
- Наследственную предрасположенность.
- Хромосомные болезни.
- Стресс во время беременности.
- Недостаточное либо несбалансированное питание будущей мамы.
- Радиационное облучение женщины при вынашивании.
- Курение при беременности.
- Употребление будущей мамой алкоголя или наркотических веществ в 1 триместре.
- Неблагоприятную экологическую обстановку.
- Инфекции у будущей мамы.
- Прием беременной лекарственных препаратов.
О влиянии алкоголя на организм будущей матери смотрите в следующем видео.
Симптомы
Клинические признаки МАРС у новорожденных, как правило, отсутствуют. У многих детей такие аномалии никак не проявляют себя и в более старшем возрасте. Симптомы МАРС могут появиться во время активного роста ребенка или после возникновения какого-то приобретенного заболевания. Аномалии могут проявляться:
- Болями или покалываниями в сердце.
- Ощущениями перебоев в работе сердца.
- Изменениями параметров давления крови.
- Слабостью и быстрой утомляемостью.
- Головокружениями.
Если МАРС является симптомом дисплазии соединительной ткани, то у ребенка также будут обнаружены поражения скелета, аномалии развития других органов, вегетативные изменения и прочие признаки такой патологии.
Возможные осложнения
Наличие МАРС в редких случаях может грозить возникновением:
- Инфекционного эндокардита.
- Аритмий.
- Легочной гипертензии.
- Внезапной смерти.
- Кальцификации и фиброза клапанов.
Диагностика
Заподозрить у ребенка МАРС можно по шумам в сердце, которые врач может выслушать после рождения. Обычно это систолический шум, изменяющийся во время перемещения ребенка и нагрузки.
При его обнаружении младенца направляют на УЗИ сердца, поскольку это обследование наиболее точно подтверждает наличие аномалий в сердце и их влияние на кровоток.
Также детям с МАРС нередко проводят ЕКГ для выявления проблем с сердечным ритмом.
Лечение
В большинстве случаев детям с МАРС лечение не требуется. Им рекомендуют:
- Сбалансировано питаться.
- Соблюдать режим отдыха и труда.
- Заниматься лечебной физкультурой.
- Избегать стрессов.
Занятия спортом запрещены при пролапсе митрального клапана, кардиалгиях, изменениях на ЭКГ, обмороках и нарушениях ритма.
При появлении жалоб детям предписывают медикаментозное лечение, которое может включать магне В6, элькар, оротат калия, аспаркам, убихинон, магнерот, витамины В-группы и другие лекарства, положительно влияющие на обменные процессы в миокарде.
Хирургическое вмешательство при МАРС требуется в единичных случаях, при этом зачастую лечение выполняют посредством эндоскопической манипуляции.
О том, почему возникают боли в сердце у детей и что с этим делать, смотрите в передаче доктора Комаровского.
Исследование кальцинатов коронарных артерий
В статье обсуждаются результаты лабораторных испытаний минерального вещества кальцинатов коронарных артерий методами рентгеновской микротомографии и рентгенодифракционного фазового анализа.
Ключевые слова:атеросклероз,ишемическая болезнь сердца, рентгеновская микротомография, рентгенодифракционный фазовый анализ, кальцинаты, морфология, минеральный состав, гидроксалкарбонатапатит.
Источник: https://doctor-grebnev.ru/info/kalcinat-v-serdce-novorozhdennogo/
Кальцинаты у плода
ДЕШЕВЫЕ ЛЕКАРСТВА ОТ ГЕПАТИТА ССотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только компания IMMCO поможет вам купить софосбувир и даклатасвир (а так же велпатасвир и ледипасвир) из Индии по самой выгодной цене и с индивидуальным подходом к каждому пациенту!
Кальцинатами называют отложения кальциевых солей в различных органах человека. Реже всего они обнаруживаются в печени. Камни такого типа являются одними из самых опасных патологических отложений, влияющих на функциональность клеток и протоков.
статьи
Особенности
Принцип образования кальцинатов связан с омертвением ткани по различным причинам. В ответ на гибель гепатоцитов организм пытается заместить очаги твердым материалом. Кальцинаты в своем составе имеют тяжелые соединения, которые при разложении наносят большой вред не только печени, но и всему организму.
Из-за сложного и длительного процесса формирования, кальцинаты трудно поддаются диагностике и лечению. Чаще всего кальцинаты обнаруживают случайно на средней и поздней стадии. В течение определенного времени соли не проявляют себя, что делает процесс затяжным. Чем крупнее кальцинаты, тем сложнее избавиться от них.
Виды
Существует несколько разновидностей кальцинатов. Форма и количество образований зависят от степени и характера поражения.
По количеству:
- одиночные;
- множественные.
По размеру:
По форме:
- осколочные;
- игольные;
- крупяные.
По расположению:
- линейные;
- сегментарные;
- диффузные.
Кальцинаты без труда формируются в различных частях печени. Они могут находиться в правой и левой доле, хвосте, квадратном сегменте, а также в сосудах и протоках желчи.
Причины
В большинстве случае скопление солей происходит с нарушением метаболизма. Патологическое расстройство обмена кальция связано с возрастными изменениями и снижением обменных реакций.
Другие факторы:
- поражение тканей печени (туберкулез, саркоидоз);
- острый гепатит в анамнезе, хроническое течение;
- амебиаз, малярия;
- травмы печени;
- паразитарное поражение (эхинококк).
Встречается отложение кальцинатов в печени у будущего ребенка. Часто патологию определяют на плановом УЗИ.
Причины возникновения кальцинатов при внутриутробном развитии до конца не изучены, и часто сопровождаются отклонениями в формировании других органов.
При подтверждении диагноза кальцинаты у плода не лечатся, но беременная должна находиться под постоянным присмотром. Несмотря на прямую связь с плодом, состояние будущей матери не изменяется.
Традиционное лечение
Ход терапии лечения кальцинатов определяется только специалистом. Для этого берется во внимание возраст пациента, болезни печени в анамнезе и уровень поражения органа. При отсутствии явных признаков за пациентом ведется активное наблюдение. Основная цель лечения — остановка роста кальцинатов и их дальнейшее выведение.
Диета
Необходима для уменьшения витамина Д в организме, что предотвращает усиленное формирование кальцинатов. Из рациона практически исключают молочную продукция, семечки, орехи, бобовые, изделия из пшеничной муки. Капусту и укроп рекомендовано полностью убрать.
Препараты для снижения кальция
Существуют препараты, способные выводить избыток кальция из организма. Большая группа таких медикаментов относится к мочегонным средствам.
- Фуросемид (от 40 рублей, можно вводить внутривенно);
- Кальцитонин (от 500 рублей);
- Митрамицин (до 1000 рублей).
Обезболивающие препараты. Для устранения болевого симптома в большинстве случаев применяют спазмолитики. Они бывают длительного и кратковременного действия. Действие препаратов напрямую зависит от величины и количества кальцинатов.
- Но-шпа (от 80 рублей);
- Спазмалгон (от 70 рублей);
- Спазган (от 100 рублей).
Оперативное вмешательство
Этот метод устранения солей кальция применяется по назначению врача. Эффективность достигает 95%, но у пациента могут наблюдаться рецидивы при несоблюдении диеты.
Дробление образований производится с помощью лазерного или ультразвукового оборудования. Дополнительно измельченные кальцинаты извлекаются с помощью малоинвазивного вмешательства. В хирургии широко применяется лапароскопия. Она позволяет сократить время восстановления пациента с минимальным воздействием на ткани.
Народное лечение
Благодаря рецептам народной медицины можно существенно сократить количество кальцинатов. Большинство продуктов обладают мочегонным действием, что позволяет вывести кальций:
Для снадобья применяются не плоды чайной розы, а ее корень. Регулярный прием отвара выводит каменные образования из печени без последствий. Сухой измельченный продукт (20 грамм) заливают 250 мл кипятка.
Жидкость необходимо кипятить 5 минут. После остывания лекарство принимают 3 раза в день по 50-70 мл. В корне шиповника содержатся вредные компоненты для эмали, поэтому отвар лучше употреблять через трубочку.
Для его приготовления необходимо засушить березовую кору, затем измельчить в порошок. Две столовых ложки снадобья заливаются 500 мл кипятка и настаиваются не менее 6 часов. Перед употреблением полученный настой процеживают и добавляют немного лимонного сока. Принимают по половине стакана два раза в день. Березовую кору можно заменить почками.
Хорошо растворяет кальцинаты адонис, сныть и подмаранник. Все травы в равном количестве смешиваются. Для отвара берут 8 ложек полученной смеси и заливают 500 мл горячей воды без дальнейшего кипячения. Отвар настаивают 4 часа и принимают по 50 мл за один раз до 3 раз в день.
Народная медицина требует регулярного и длительного использования, чтобы достичь эффективности. В комплексе может использоваться медикаментозная терапия. Если врач настаивает на проведении операции, это может быть единственным методом избавления от крупных кальцинатов.
Также вы можете посмотреть видеоролик, где вам расскажут на какие симптомы, которые могут быть вызваны каким-либо опасным отклонением работы печени, следует обратить внимание.
Самое интересное:
Мы в соц.сетях:
Источник: https://ufolabs.ru/kalcinaty-u-ploda/
Кальцинаты в плаценте: что это такое, опасно ли подобное явление?
Один из моментов, который контролируется при каждом УЗИ беременной женщины, — это состояние плаценты. Этот временный орган имеет колоссальное значение для течения беременности. От его расположения, толщины и структуры зависят самочувствие развивающегося плода и процесс родов.
По содержанию в плаценте кальцинатов врач определяет, насколько зрелым является орган. Если на УЗИ заметно, что орган созрел, значит срок родов уже близок. Старение плаценты — нормальное явление на поздних сроках. Однако во втором триместре беременности наличие чрезмерного количества кальцинатов может иметь негативные последствия.
Причины появления кальцинатов в плаценте
Главной особенностью плаценты является присутствие в ней многочисленных сетей кровеносных сосудов, благодаря чему она обеспечивает плод кислородом и питательными веществами. В плаценте могут образовываться участки с поврежденными сосудами, не способными пропускать кровь. В таких местах и откладываются соли кальция, что приводит к неоднородной структуре плаценты.
При большом скоплении кальцинатов орган теряет способность обеспечивать плод всеми необходимыми веществами. Это отражается на развитии ребенка и может вызвать у него ряд патологий. Кальциноз плаценты в большинстве случаев развивается по следующим причинам:
- вредные привычки беременной: курение, злоупотребление алкоголем, прием психотропных препаратов и т. д.;
- различные инфекционные заболевания, а также ИППП;
- анемия 3-й степени;
- тяжело протекающий гестоз;
- серьезные патологии матери: сахарный диабет, эндокринные расстройства, болезни сердца и кровеносной системы, заболевания почек или печени и др.;
- эндометриоз, миома и другие болезни матки.
Опасен ли кальциноз, какими симптомами он сопровождается?
Если в плаценте есть лишь единичные участки кальциноза, это практически никак не проявляется. Обнаружить такую патологию возможно лишь при ультразвуковом исследовании: патологические места будут определяться как гиперэхогенные включения, а структура плаценты окажется неоднородной.
При выраженном кальцинозе женщина может заметить изменения в характере шевелений плода: они становятся либо слишком слабыми, либо чрезмерно активными.
Такое поведение ребенка в утробе объясняется его беспокойством из-за ухудшения самочувствия. Кальцинаты, скопившиеся в плаценте, нарушают ее функционирование. Целые участки органа отмирают.
Симптомом кальциноза является еще и ухудшение общего самочувствия беременной.
Из-за нарушения функционирования плаценты развивается хроническая гипоксия плода: малыш страдает от нехватки кислорода. Если в подобной ситуации не предпринять никаких мер, возрастет риск наступления преждевременных родов, проблем равития плода. В особенно тяжелых случаях происходит внутриутробная гибель ребенка.
Диагностические методы
Кальциноз не является самостоятельным заболеванием. Это всего лишь симптом какой-либо патологии, которую врачу следует обнаружить с помощью специальных методов исследования. Для точной диагностики при наличии кальцинатов в плаценте обычно используются следующие способы:
- общие анализы крови и мочи;
- мазок биофлоры влагалища;
- биохимическое исследование крови;
- анализ на ИППП;
- УЗИ;
- допплерометрия;
- КТГ ребенка.
Тактика лечения
Удалить из плаценты скопления кальцинатов не помогут никакие лекарственные препараты, поэтому усилия медиков при лечении патологии направляются на предотвращение новых образований. Для этого необходимо устранить причину, вызвавшую патологические изменения.
Когда единичные очаги старения обнаружатся в плаценте на последних неделях вынашивания малыша, необходимости в лечении не возникнет. В ситуации, когда неоднородность структуры плаценты обнаруживается во втором триместре беременности или в начале третьего триместра, рекомендуется срочно предпринять меры для спасения здоровья и жизни ребенка.
В зависимости от причины, вызвавшей старение плаценты, могут применяться препараты разного принципа действия. Чаще всего при данной патологии женщине назначают:
- антибиотики;
- препараты железа;
- витамины;
- седативные средства;
- лекарства, улучшающие плацентарное кровоснабжение.
Также будущей маме с кальцинированной неоднородной структурой внутреннего слоя матки рекомендуют лечение, направленное на устранение симптомов гестоза и снятие маточного гипертонуса.
Профилактические мероприятия
Чтобы не появились кальцинаты в плаценте, врачи рекомендуют будущим мамам внимательно следить за своим здоровьем. Эффективные меры профилактики преждевременного старения плаценты:
- Отказ от курения, употребления спиртных напитков и наркотических средств в период планирования и во время беременности. Медики рекомендуют начинать вести здоровый образ жизни не менее чем за полгода до зачатия.
- Предупреждение болезней, передающихся половым путем. Если вы планируете беременность, заранее пройдите обследование на ИППП и вылечите заболевания, если они будут выявлены.
- Ремиссия хронических расстройств. Женщинам, страдающими какими-либо хроническими болезнями, перед зачатием следует пролечиться, в противном случае у организма не хватит сил на то, чтобы полноценно выносить плод.
Источник: https://www.OldLekar.ru/beremennost/plod/kalcinaty-v-placente.html
Кальцинаты в плаценте (кальциноз): симптомы, лечение
Кальцинаты в плаценте. Будучи в положении, все женщины постоянно наблюдаются у специалистов. Одним из основных способов наблюдения за развивающимся плодом была и остается УЗИ диагностика.
При помощи такого исследования можно узнать расположение плода и пол будущего малыша. Однако врачам интересна не только эта информация. Очень важно вести наблюдение и за плацентой, а именно за ее структурой и толщиной.
Благодаря этим данным можно знать о ее состоянии и зрелости.
Кальцинаты, специфические образования в плаценте, которые указывают на ее старение. Проводя УЗИ диагностику, врач ищет наличие гиперэхогенных включений. Ближе к концу беременности они образовываются в зрелой плаценте.
Когда беременность протекает нормально, без осложнений, то к концу беременности кальцинаты в плаценте – это абсолютно нормальное явление. Другое дело, если эти образования появляются намного раньше положенного срока родов.
В этом случае необходимо, вплоть до появления малыша, следить за состоянием плаценты. Гиперэхогенные включения – это отмершие участки плаценты, которые приводят к преждевременному старению плаценты.
А это уже является патологией, а именно кальциноз плаценты.
Как происходит образование гиперэхогенных включений?
Сосуды развивающегося плода в плаценте разделяются на очень мелкие капилляры. Повреждение этих сосудов ведет к нарушению их функциональности, и они перестают обеспечивать кровью необходимые участки плаценты. Это ведет к отложению солей кальция в поврежденных местах.
Сейчас читают: Прогестерон во время беременности
Что может привести к накоплению кальцинатов в плаценте?
- употребление алкоголя, курение во время беременности;
- инфекции, передающиеся половым путем;
- вирусные заболевания;
- хронические болезни;
- анемия;
- гестоз;
- маточная патология.
Кальцинаты в плаценте (кальциноз)
Симптомы кальциноза плаценты
Кальцинаты в плаценте можно обнаружить при помощи УЗИ диагностики. Если это единичные участки, ничего страшного в этом нет. Если их количество значительно возрастает, это может привести к патологии, что в дальнейшем повлияет на состояние плода.
Это состояние можно определить по характеру шевеления плода, он либо начнет более активно давать о себе знать, либо наоборот – практически станет не заметным. КТГ (кардиотокография) также покажет состояние плода.
А проявившийся гестоз может ухудшить состояние и будущей мамы.
Отмирание участков плаценты, в результате ухудшения кровообращения, нарушает функции плаценты. Ухудшается микроцируляция крови, формируется фетоплацентарная недостаточность, гипоксия плода и другие патологии. Все это может привести к внутриутробной гибели плода.
Поэтому необходимо медицинское обследование и постоянное наблюдение, так как возникновение патологий зависит от количества множественных кальцинатов в плаценте.
И чем раньше обнаружиться эта проблема и обнаружатся причины развития патологии, тем менее вероятно развитие различных патологий плода.
Лечение кальциноза плаценты
На сегодняшний день, к сожалению, нет такой терапии которая смогла бы удалить из плаценты накопление кальцинатов.
Все лечение направлено на то чтобы предотвратить дальнейшее развитие этого нарушения. И прежде всего, необходимо лечить первопричину, вызвавшую образование кальция в плаценте.
В этом деле главное вовремя начать лечение, чтобы полностью исключить воздействие любых патологий на развивающийся плод.
Сейчас читают: Влияние алкоголя на зачатие ребенка
Если во время очередного осмотра обнаружатся единичные включения кальция, особенно на поздних сроках беременности, в этом нет ничего страшного. Скорее всего даже не понадобиться никакое лечение.
В таких случаях нужно просто более внимательно необходимо следить за ходом беременности.
Если обнаружено небольшое количество кальцинатов, но при этом нет никаких осложнений ни для плода, ни для беременной мамы, то, скорее всего, это признак зрелости плаценты.
Если же состояние плода неудовлетворительное, нарушен маточно-плацентарный кровоток, в таких случаях назначаются препараты для улучшения кровообращения, газообмена и метаболизма. На всем протяжении курса лечения беременная должна находиться под постоянным наблюдением врача.
Профилактика появления кальцинатов
Помните, самое лучшее лечение любой болезни – это ее профилактика. Это относится и к кальцинозу плаценты.
Профилактика заключается в правильном планировании беременности, отказе от всех вредных привычек, диагностировании и лечении инфекций.
Такой подход не только позволит избежать подобную патологию, но и обеспечит нормальное протекание беременности, а в конечном итоге и рождение здорового малыша.
Рекомендуемые статьи:
Источник: https://amrom.ru/kalcinaty-v-placente-kalcinoz/





