Анализ околоплодных вод (амниоцентез)
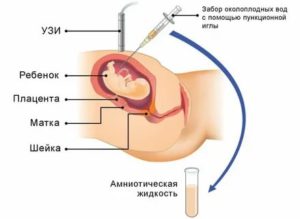
Анализ околоплодных вод (амниопункция или амниоцентез) – это метод предродового (пренатального) исследования, который используется для диагностики врожденных пороков развития и наследственных заболеваний у плода.
Чаще всего данная процедура назначается женщинам с высоким риском рождения ребенка с врожденными дефектами (в частности, если у нее или у отца ребенка отягощенная семейная история) или женщинам, у которых плохие результаты первого пренатального скрининга («Двойного теста»), проводимого на сроке 10 – 13 недель. Большинство женщин, прошедших амниоцентез, получают хорошие результаты и узнают, что у их ребенка все в порядке.
Очень часто вместо амниоцентеза назначается другой пренатальный тест, который называется биопсией ворсин хориона (поговорите со своим гинекологом о том, какой метод лучше и безопасней в вашем случае – амниопункция или биопсия хориона).
Во время анмиопункции врач берет небольшой образец амниотической жидкости. Полученная жидкость используется для проверки здоровья вашего ребенка. Лучше всего пройти процедуру во втором триместре, от 15-ой до 20-ой недели беременности.
Проводить амниоцентез до 15-ой недели не рекомендуется, так как на ранних сроках он имеет высокий риск выкидыша и других осложнений.
После 20-ой недели и в течение всего третьего триместра беременности амниоцентез назначают только с целью выявления внутриматочных инфекций или для того, чтобы проверить, насколько развиты легкие ребенка для внеутробной жизни (обычно это делают, если роды преждевременные).
Показания для амниоцентеза
Ваш врач должен предложить вам пройти амниоцентез, если у вас есть риск рождения ребенка с врожденными дефектами и в некоторых других случаях:
- если вам 35 лет и больше (с возрастом увеличивается риск рождения ребенка с определенными врожденными дефектами, особенно с синдромом Дауна);
- если в прошлой беременности у вас был выкидыш из-за генетических аномалий у плода;
- если в результате прошлой беременности родился ребенок с врожденным дефектом;
- если у вас аномальные результаты скрининг-теста;
- если есть семейная история наследственного заболевания (например, если вы, ваш партнер или любой член ваших семей страдает от наследственного заболевания, особенно от серповидно-клеточной анемии или кистозного фиброза (муковисцидоза).
Как проводится исследование?
Амниоцентез занимает всего несколько минут. Во-первых, ваш врач попросит вас лечь на спину. Он использует ультразвук, чтобы определить местоположение ребенка, нахождение плаценты и карманов околоплодных вод. Затем он обрабатывает ваш живот антибактериальной жидкостью, которая уничтожает микробов на вашей коже.
Далее, под постоянным контролем аппарата УЗИ, врач введет тонкую иглу через брюшную стенку и матку в амниотическую полость.
При помощи иглы врач возьмет около 15 – 30 мл жидкости (примерно 1 – 2 столовые ложки).
Как только будет получен образец жидкости, врач с помощью ультразвука проверит сердцебиение и состояние плода, чтобы убедиться, что с ребенком все хорошо и беременности ничего не угрожает.
Образец амниотической жидкости отправляется в лабораторию, где она тщательно исследуется. В лаборатории клетки вашего ребенка отделяются от амниотической жидкости. Если ребенка проверяют на наличие генетических проблем, клетки выращивают 10 – 12 дней в лабораторных условиях. Результаты исследования обычно известны спустя 12 – 14 дней.
Лаборатория может проверить амниотическую жидкость ребенка на уровень белков, таких как альфа-фетопротеин (АФП). Измерение количества АФП позволяет узнать, нет ли у ребенка дефектов нервной трубки (ДНТ), о чем говорит повышенный уровень альфа-фетопротеина. Результаты анализа на АФП обычно готовы в течение нескольких дней.
Осложнения от амниоцентеза
Некоторые женщины говорят, что абсолютно ничего не чувствовали во время проведения процедуры. Другие жалуются на судороги (схватки), когда игла попадала в матку, или на давление в животе, когда врач производил забор жидкости.
Примерно у 2 из 100 женщин (1 – 2%) после амниоцентеза начинаются схватки (от легких судорог до сильных сокращений), появляются кровянистые выделения или обнаруживается утечка амниотической жидкости.
Чтобы избежать этих неприятных последствий, вам нужно в течение оставшейся части дня после процедуры избегать физической активности и не нервничать.
Если же состояние будет ухудшаться, нужно срочно вызывать «Скорую».
Серьезные осложнения от амниоцентеза очень редки. Тем не менее, исследование действительно подразумевает небольшой риск выкидыша. Согласно ВОЗ, менее 1% женщин (примерно 1 из 250 – 300 женщин) имеет выкидыш после амниоцентеза.
Что происходит после исследования?
В большинстве случаев результаты амниоцентеза показывают, что ребенок здоров и не имеет врожденных дефектов. Если результат оказывается неутешительным, и есть подозрения, что у ребенка врожденный дефект, то женщине, прежде чем поставить окончательный диагноз, назначают другие исследования, позволяющие определить генетические отклонения и врожденные дефекты.
Если же наличие у ребенка врожденных дефектов полностью подтвердилось, то ему могут провести лечение медикаментами и даже сделать внутриутробную хирургическую операцию! В некоторых случаях операцию возможно отложить до появления ребенка на свет.
Знание того, что ребенок родится с врожденными дефектами, позволяет его родителям морально подготовиться к уходу за таким малышом. Также будущие родители могут заранее найти специалиста, который поможет им в лечении младенца после рождения.
Стоит ли соглашаться на амниоцентез?
Соглашаться на исследование или нет – это только ваше личное решение. Вы можете поговорить с врачом-генетиком, с врачами-гинекологами, посетить врача-перинатолога, который специализируется на ведении беременностей с осложнениями, чтобы принять осознанное решение о прохождении амниоцентеза.
Уточните у своего врача, есть ли другие варианты пренатальной диагностики, которыми можно заменить амниоцентез, а также узнайте, о какой лаборатории, в которой проводят амниоцентез в вашем городе, самые хорошие отзывы.
Только имея полную информацию, можно принять правильное решение о необходимости анализа околоплодных вод для вас и для вашего ребенка.
ПРОЙДИТЕ ТЕСТ (30 вопросов):
ЧТО В ВАШЕЙ ЖИЗНИ ЗНАЧИТ СЕКС?
Источник: http://mamusiki.ru/analiz-okoloplodnyx-vod/
Анализ околоплодных вод при беременности: для чего нужен и кому
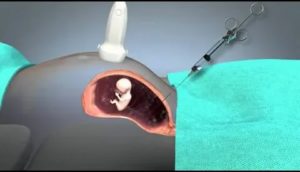
Здравствуйте, дорогие читатели! Период беременности сопряжен со множеством всевозможных исследований, которые позволяют врачам оценить состояние развития плода. И если с обязательными все более или менее понятно, то с рекомендуемыми нередко возникают проблемы.
В лучшем случае после их проведения ставятся неутешительные диагнозы, которые в результате требуют подтверждения через повторные исследования. В худшем – они сами приводят к страшным последствиям. К таковым относится и анализ околоплодных вод при беременности – по сути, оперативное вмешательство, проведения которого многие будущие мамы опасаются.
1. Околоплодные воды и их анализ
С момента появления плода околоплодные воды составляют естественную среду его обитания. При этом они защищают его от негативного влияния внешних факторов и позволяют ему свободно двигаться в материнской утробе. Причем изначально вырабатываются они исключительно организмом матери и представляют собой фильтрат плазмы ее крови.
Со временем в процессе их выработки принимают участие легкие и почки крохи – в них он выделяет продукты своей жизнедеятельности. Происходит это, как правило, во второй половине беременности и легко прослеживается даже невооруженным глазом – изначально светлые околоплодные воды несколько мутнеют.
Столь неразрывная их связь с развитием плода заставила медиков сделать вывод, что по их состоянию можно судить и о его состоянии здоровья. В итоге, в 1966 г. впервые был проведен амниоцентез, который успешно применяют и до сих пор.
Стоит отметить, что это далеко не единственный способ оценки околоплодной жидкости, тем не менее, достаточно серьезный.
Он позволяет выявить патологии развития с точностью 99,5% на основании гормонального, биохимического, иммунологического и генетического исследований.
2. Сроки проведения амниоцентеза
По показаниям забор околоплодной жидкости может проводиться чуть ли не с первых недель беременности и вплоть до родов.
Между тем, условно выделяют амниоцентез:
- Ранний – его проводят в 10 – 14 недель. На практике случается это крайне редко, так как в этот момент амниотической жидкости достаточно мало, да и существует огромный риск ранения самого плода. Поэтому, если у врача возникают сомнения относительно его развития, он охотнее назначает биопсию ворсин хориона;
- Поздний – он приходится на 17 – 20 неделю беременности и позволяет определить хромосомный набор плода. В случае получения неутешительных результатов родителям дают возможность принять окончательное решение относительно дальнейшей его судьбы, особенно, если есть угроза здоровью и жизни самой беременной женщины. В редких случаях анализ околоплодных вод проводят позже.
3. Показания для амниоцентеза
Ввиду того, что амниоцентез – это оперативное вмешательство, которое несет определенные риски для здоровья мамы и будущего ребенка, проводится оно строго по показаниям.
Когда его назначают:
- в случае выявления врожденных пороков развития на УЗИ;
- в случае получения неутешительных результатов скрининга;
- если имеет место кровнородственный брак;
- если один из супругов имеет наследственное заболевание;
- если матери больше 35 лет, а отцу – больше 45 лет;
- если у матери ранее рождался ребенок с пороком развития;
- если ранее у пары фиксировались выкидыши, мертворождения или первичное бесплодие;
- если имело место рентгенологическое исследование на первых порах беременности;
- если мать принимала лекарственные препараты в первые месяцы беременности или работала на вредном производстве;
- если имело место радиоактивное облучение;
- если диагностирована гемолитическая болезнь плода;
- если необходимо оценить степень зрелости легких крохи для проведения досрочных родов;
- если имеет место хроническая гипоксия плода;
- если подозревается внутриутробная инфекция;
- если у матери диагностированы сахарный диабет, гестоз, артериальная гипертензия.
Учитывая то, что последствия амниоцентеза порой плачевны, перед его проведением врач в обязательном порядке обследует женщину на предмет наличия противопоказаний к этой процедуре.
Ее откладывают или от нее полностью отказываются, если врач диагностирует:
- воспалительные заболевания у женщины;
- угрозу прерывания беременности;
- миоматозные узлы больших размеров;
- инфекционные заболевания.
4. Подготовка и проведение амниоцентеза
Как и любое оперативное вмешательство, забор околоплодных вод проводится после предоставления женщиной результатов предварительных исследования, а именно:
- клинического анализа крови и мочи;
- маркеров инфекционных заболеваний, включая ВИЧ, сифилис, гепатит;
- анализа крови на группу и резус-фактор;
- крайне редко результатов УЗИ.
Если процедура будет проводиться на ранних сроках, женщину, скорее всего, попросят прийти с наполненным мочевым пузырем. Если на поздних – то с опустошенным мочевым пузырем и кишечником.
Как правильно сдавать анализ? Для забора околоплодных вод будущей маме сделают пункцию. Каким образом?
Тут возможны два варианта:
- В первом случае прокол производят через переднюю брюшную стенку с обязательным использованием датчика УЗИ. Предварительно он позволяет определить наиболее безопасное место для пункции – подальше от плода, пуповины и плаценты. Если такового не находится, прибегают ко второму способу проведения процедуры;
- Во втором случае прокол производят через влагалище. Но делают это лишь в первом триместре, так как позже возможны тяжелые последствия для плода.
Для анализа достаточно всего лишь 15 – 20 мл жидкости (около 1 – 2 ст. л.) Кстати, судя по отзывам женщин, проходящих амниоцентез, процедура эта безболезненна. И в этом нет ничего необычного, ведь место прокола предварительно обрабатывается не только антисептиком, но и анестетиком местного действия.
5. Результаты амниоцентеза
Результаты анализа околоплодных вод приходят через 2 – 4 недели после проведения самой процедуры.
В норме они составляют:
- рН 6,98 – 7,23. Если показатель меньше, подозревают выраженную гипоксию или гемолитическую анемию;
- количество оранжевых клеток при цитологическом анализе на сроке до 38 недель меньше 10%, после 38 недель – до 50%;
- при бактериологическом посеве не должно быть выявлено болезнетворных бактерий.
Стоит отметить, что расшифровку должен проводить только опытный специалист.
6. Последствия амниоцентеза
Официальная статистика свидетельствует о том, что осложнения после процедуры составляют не более 1%.
На практике же многое зависит от профессионализма врача, имеющегося у него оборудования и, наконец, человеческого фактора. Непосредственно после пункции может начаться подтекание околоплодных вод или повыситься температура. Кроме этого, могут возникать тянущие боли в животе. Стоит ли говорить о том, что во всех этих случаях необходимо немедленно обращаться к врачу.
Чем еще грозит проведенный анализ околоплодных вод:
- преждевременным излитием околоплодных вод;
- преждевременными родами;
- отслойкой плаценты;
- повреждением сосудов плода или внутренних органов матери;
- внутриутробным инфицированием;
- выкидышем.
Зачем же тогда проводить амниоцентез, спросите вы, подвергая риску жизнь и здоровье ребенка?
Ответ очевиден: анализируя концентрацию гормонов, белков и фосфолипидов, специалисты судят о состоянии развития его легких и почек, выявляют проблемы, связанные с обменом веществ и генетические аномалии, определяют хромосомный набор.
На основании амниоцентеза диагностируют синдром Дауна, Эдвардса, Патау, патологии развития нервной трубки, муковисцидоз, наличие внутриутробной инфекции, гипоксии.
Если самые худшие опасения подтверждаются, медики предлагают прервать беременность.
Подробнее про амниоцентез можно узнать из этого видео:
Анализ околоплодных вод – это серьезное обследование, которое не просто дает полную картину происходящего, но и порой приводит к самым негативным последствиям. Поэтому решаясь на его проведение или отказываясь от него, необходимо взвесить все «за» и «против».
Делитесь прочитанным в соцсетях! Подписывайтесь на наши обновления! И будьте здоровы! До новых встреч!
2016-04-21
Источник: https://maminyzaboty.com/analiz-okoloplodnyh-vod-pri-beremennosti-dlya-chego-nuzhen-i-komu.html
Видно ли на УЗИ раннее излитие вод при беременности: причины, лечение, профилактика и определение патологии
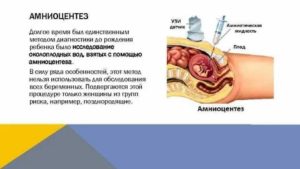
Малышу для нормального внутриутробного развития требуется гармоничная среда, которая обеспечит его теплом, питательными веществами и защитит от негативного внешнего влияния (инфекций, температурных перепадов, физического воздействия, громких звуков и пр.).
Все эти функции берет на себя амниотическая жидкость. Но довольно часто беременные сталкиваются с ее подтеканием. Как своевременно выявить патологию и чем она опасна, Вы узнаете в этой статье.
Что такое околоплодные воды
ОВ – жидкость, которая располагается внутри герметичного пузыря (плодных оболочек) и служит для будущего малыша первой средой обитания и жизнедеятельности. В состав этого вещества входит все, что необходимо плоду для питания и роста.
Как отличить и определить самостоятельно подтекание околоплодных вод от выделений: симптомы и признаки
Самостоятельно определить подтекание ОВ бывает затруднительно и это связано с тем, что жидкость легко спутать с естественными выделениями или подтеканием мочи, к тому же объемы выделений могут быть очень скудными.
Запах
Некоторые женщины отмечают, что аромат ОВ немного сладковатый, при этом очень легкий, но четкого специфического запаха нет, поэтому выявить подтекание исключительно по этому признаку очень сложно.
Как выглядит
По консистенции и вязкости ОВ действительно напоминают воду.
Цвет
В норме ОВ не имеют цвета. К концу беременности допускается легкое помутнение жидкости из-за скопления в ней различных примесей, образующихся в процессе развития малыша (чешуйки эпителия, пушковые волосы, выделения сальных желез и пр.).
Иногда встречается зеленоватый, коричневый, красный оттенок – все это является тревожным знаком, т.к. может свидетельствовать о нарушениях физиологического состояния малыша.
Количество
Количество ОВ увеличивается по мере роста малыша. Но к предродовому периоду постепенно сокращается. В среднем количество ОВ на различных сроках имеют приблизительно следующую картину:
- 10 недель 30 мл;
- 20 недель 400 мл;
- 35 недель 1200 мл;
- 40-41 неделя 700 мл.
Подтекать воды могут по капле, а могут хлынуть потоком. Если после резкой перемены положения тела женщина отмечает увеличение выделений, то это должно насторожить будущую маму.
Причины подтекания околоплодных вод на разных сроках
Основная причина подтекания – нарушение целостности плодной оболочки. Существует несколько факторов, которые могут привести к подобному состоянию:
- Урогенитальная инфекция. Под ее влиянием запускается множество патологических изменений. Чаще подтекание встречается у женщин, которые страдают кольпитом, цервицитом, аднекситом и пр.
- Травмирование. Интенсивное механическое воздействие на живот (падение, удары) может привести к разрыву амниотического мешка.
- Особенности и патологии беременности. Многоплодная беременность, неправильное внутриутробное положение, многоводие и др. создают повышенное давление на стенки оболочки, что может стать причиной ее разрыва.
- Нарушение маточно-плацентарного кровотока. Риск повреждения оболочки увеличивается при плацентарной недостаточности, преждевременной отслойке плаценты, истмико-цервикальной недостаточности и пр.
- Инструментальное медицинское обследование (биопсия хориона, амниоцетез, абдоминальное УЗИ и пр.).
На каком сроке могут подтекать околоплодные воды
Чаще всего с подтеканием ОВ сталкиваются на поздних сроках беременности, в особенности, когда до предполагаемой даты родов осталось несколько дней. Гораздо реже с этой проблемой сталкиваются на ранних сроках.
Первый триместр
Определить, что воды подтекают в первом триместре очень сложно, ведь в объеме их совсем немного, соответственно подтекают они мизерными порциями – капельно. При этом могут смешиваться с естественными выделениями из влагалища (которые на первых порах беременности становятся более обильными), что не дает возможности заподозрить существующую проблему.
Если все же было диагностировано подтекание, врачи в большинстве случаев советуют прерывание беременности, т.к. велика вероятность развития у малыша множественных патологий.
Второй триместр
Середина срока считается наиболее безопасной, но патологические отклонения могут возникнуть и в этот период. Очень важно определить какой промежуток времени прошел с того момента, как нарушилась целостность амниотического мешка.
От этого во многом зависит дальнейший прогноз беременности. Если выявить патологию в самом начале, то при помощи купирования симптоматики специальными препаратами, врачи максимально пролонгируют беременность.
Но, к сожалению, из-за сложности в диагностике и отсутствии своевременно предпринятых мер лечения беременность часто прерывается.
Третий триместр
Проблема, возникшая на поздних сроках, существенно повышает шансы на сохранение беременности. После диагностирования патологии женщину кладут на сохранение под постоянное наблюдение врачей и назначают терапию, направленную на:
- снижение вероятности инфицирования ОВ;
- скорейшее созревание дыхательной системы плода;
- предотвращение повышенного тонуса матки.
Если подтекает перед самими родами
Чем позже женщина столкнется с этой проблемой, тем более благоприятный прогноз для нее и малыша. После 38 недели это может означать начало родовой деятельности и считается допустимым. В этом случае врачи принимают решение об экстренном родоразрешении путем кесарева сечения или стимуляции естественных родов.
Как долго могут подтекать
Многое зависит от количества вышедшей жидкости. Первые 12 часов с момента полного отхождения вод для плода не опасны. Дальнейшее безводное пребывание в утробе матери чревато развитием осложнений для обоих.
Как диагностируют в больнице
Любой настораживающий симптом должен стать поводом обращения к врачу. Гинеколог сможет диагностировать патологию при помощи комплексного диагностического обследования, которое включает:
- осмотр;
- трансабдоминальное УЗИ;
- взятие мазка;
- амнитест;
- амниоцентез.
Какие назначают анализы
Исследуемый материал (мазок из влагалища) наносят на предметное стекло и исследуют в лабораторных условиях под микроскопом. После высыхания ОВ кристаллизируются и образуют характерный рисунок, напоминающий листья папоротника.
Как делать тест на околоплодные воды
Нитразивный тест помогает определить наличие или отсутствие подтекающих ОВ. В норме кислотность влагалища повышена, в ОВ обладают слабощелочной средой. Когда ОВ подтекают, среда во влагалище приближается к нейтральной и определяется это при помощи специальной лакмусовой полоски.
Точность теста также не абсолютная, т.к. на результаты влияют инфекционные воспалительные процессы, наличие мочи или спермы.
Можно ли определить по тесту в домашних условиях подтекание околоплодных вод
Определить проблему можно в домашних условиях. В аптеках продается специальный тест на определение подтекания ОВ – AmniSure. Он обладает высокой точностью независимо от длительности подтекания ОВ и срока гестации.
Принцип исследования заключается во введении во влагалище специального тампона, впитывающего естественные выделения женщины. Затем тампон изымают и опускают в раствор, который выводит из него впитанные выделения. Специальная полоска, опущенная впоследствии в этот раствор, является индикатором наличия или отсутствия нарушений целостности плодных оболочек.
Как лечить
Лечение зависит от срока гестации и количества вышедших вод. До 22 недели плод не является жизнеспособным, прогноз неблагоприятный, поэтому беременность рекомендуют прервать.
После 22 недель беременным показана госпитализация и максимальный физический покой. Тактика лечения выжидательная с регулярным мониторингом состояния ребенка и матери. По необходимости добавляют дополнительные методы лечения.
Что назначают
- Антибиотики – для профилактики бактериальной инфекции.
- Лекарства для предотвращения респираторного дистресс-синдрома – для быстрого созревания легких и ускорения синтеза сурфактанта: глюкокортиоиды.
- Токолитическая терапия – препятствует сокращению матки путем расслабления гладких мышц.
- Амниоинфузия – введение изотонического солевого раствора в амнион с целью увеличения ОВ.
Как долго лечат
Беременная женщина должна находиться под наблюдением врачей до тех пор, пока специалисты не удостоверятся в том, что плоду и матери ничего не угрожает. Поэтому длительность лечения в каждом случае индивидуальна.
Чем опасно раннее отхождение вод
Ранее отхождение ОВ несет опасность как для матери, так и для ребенка.
Для матери
Опасность для матери состоит в высоком риске занесения инфекции. Следствием чего может стать хориоамниот – воспаление плодного пузыря.
Из-за тесной связи со слизистой матки это осложнение практически всегда перерастает в эндометрит – поражение инфекцией маточных стенок.
Однократное воспаление может стать причиной хронического процесса, как следствие, привести к выкидышу или бесплодию.
Также к серьезным осложнениям относятся:
- Образование единичных или множественных полипов полости матки.
- Слабость родовой деятельности и затяжное течение родов.
Для ребенка
При раннем отхождении защитные функции ОВ значительно снижаются, как следствие, повышается вероятность занесения инфекции.
Патогенные микроорганизмы быстро распространяются путем восходящего проникновения и поражают децидуальную оболочку, плаценту, хорион, амнион. Как только ОВ колонизируются патогенными микроорганизмами, происходит инфицирование плода.
Аспирация инфицированными ОВ приводит к развитию плодовой пневмонии. Также следствием инфицирования могут стать:
- маточно-плацентарное нарушение кровотока;
- интоксикация и пр.
Еще одним распространенным осложнением является выпадение пуповины или мелких частей тела плода (например, ручки). Примерно 5% случаев раннего отхождения ОВ заканчивается отслойкой плаценты.
Это состояние требует немедленной медицинской помощи, т.к. угрожает жизни малыша (нарушением его сердечной деятельности, развития тяжелой гипоксии и пр.
), а также его матери, в связи с высоким риском маточного кровотечения.
Беременной женщине следует максимально внимательно отнестись к своему здоровью и при появлении малейших подозрений на подтекание ОВ немедленно обратиться к врачу. Чем ранее будет выявлена патология, тем выше вероятность на благоприятный исход беременности.
Источник: https://bestmama.guru/zabolevaniya/podtekanie-okoloplodnyh-vod.html
Амниоцентез при беременности: что это такое и какие патологии плода позволяет выявить?
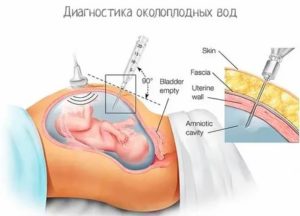
Амниоцентезом называется дородовая процедура, которая позволяет выявить нарушения развития плода, провести лечение или удалить излишек околоплодных вод. Поскольку манипуляция сопряжена с рисками для матери и малыша, ее проводят исключительно по показаниям. В каких случаях врачи рекомендуют пройти процедуру, что она помогает выяснить и какие последствия могут возникнуть?
Что представляет собой амниоцентез?
Амниоцентез – это инвазивная процедура, предполагающая проведение пункции околоплодного пузыря. Манипуляция осуществляется с применением тонкой иглы, которой специалист прокалывает живот беременной и выполняет необходимые действия:
- набирает в шприц небольшое количество околоплодных вод для исследования;
- откачивает жидкость, если у беременной диагностировано многоводие;
- вводит медикаменты для прерывания беременности, если такая необходимость возникла во 2 триместре и позднее;
- вливает в амниотическую жидкость лекарства.
Чаще всего процедура нужна для анализа амниотической жидкости. В ее состав входят клетки ребенка, что дает возможность выявить патологии его развития.
Показания к проведению диагностической процедуры
Показания для амниоцентеза достаточно строгие, но даже при их наличии женщина вправе отказаться от диагностики. Врачи рекомендуют пройти процедуру в таких случаях:
- есть риск развития патологий у плода при возрасте матери больше 35 лет;
- плохой прогноз скринингового исследования – есть подозрение на наличие у ребенка врожденных неизлечимых болезней;
- у родителей диагностированы наследственные болезни или они являются носителями недугов, спровоцированных хромосомными аномалиями;
- были пороки развития плода при предыдущих беременностях;
- уровень ХГЧ больше 288 мЕД/мл, количество РАРР-А (специфического белка крови) меньше 0,6 МоМ;
- требуется выявление степени зрелости сурфактанта легких.
Наиболее часто процедуру проводят при подозрении на болезнь Дауна, но она также помогает выявить синдром Патау, Эдвардса, муковисцидоз и другие тяжелые патологии. Иногда, если у родственников есть генетические болезни, связанные с полом (например, гемофилия), амниоцентез проводят для точного определения половой принадлежности ребенка.
Как и на каком сроке проводят амниоцентез, больно ли это?
Срок проведения анализа зависит от его целей. При большой вероятности генных аномалий амниоцентез выполняют с 7-й недели беременности. Его могут делать перед родами, если нужно оценить развитие легких малыша. Однако оптимальным вариантом является период 16–20 недель – в это время объем околоплодных вод большой, вследствие чего пункцию взять проще, а риск повреждения плода снижается.
Под контролем ультразвукового датчика врач выбирает место прокола, чтобы не повредить плод и пуповину. Также можно получить доступ к плодному пузырю через влагалище, но такой способ применяется только при невозможности трансабдоминального доступа (т. е. через брюшину, как показано на фото).
Процедура проходит в несколько этапов:
- место прокола обрабатывается антисептиком и, по просьбе пациентки, местным анестетиком;
- при проникновении иглы в амниотический мешок производится забор 20 мл жидкости;
- если врачу не удалось получить нужный объем биоматериала, он делает второй прокол;
- производится контроль состояния пациентки и плода с использованием УЗ-датчика;
- жидкость передают в лабораторию.
Как вести себя после прокола?
Получение и передача на анализ околоплодных вод проходит быстро. Женщина может вернуться на работу, но по возможности ей лучше отпроситься на 1–2 дня. Постельный режим не нужен, но желательно избегать стрессов и переутомления.
Женщина должна следить за питанием, чтобы избежать метеоризма и запоров. Также лучше воздержаться от секса, поднятия предметов весом более 2 кг и длительных поездок. 2–3 дня после процедуры могут наблюдаться сокращения матки – это нормальное явление, если спазмы короткие и не причиняют дискомфорта.
Возможные осложнения и последствия
Для получения результатов нужно от 2 дней до 2–3 недель, что связано с необходимостью выращивания выделенных из амниотической жидкости клеток в питательной среде. Исследование выявляет врожденные заболевания практически со 100-процентной точностью, поскольку специалистами исследуется генетический материал. Однако взятие жидкости может спровоцировать нежелательные последствия.
Вероятность самопроизвольного прерывания беременности
При проведении анализа околоплодных вод возможность выкидыша является основным осложнением. Кстати, при угрозе прерывания беременности амниоцентез не делают – такое состояние является абсолютным противопоказанием к диагностике.
По данным ВОЗ, процедура провоцирует выкидыш у 0,2–1% пациенток. Однако даже при благополучно протекающей беременности возможность саомопроизвольного выкидыша составляет 1,5%, то есть плачевный исход может быть не следствием проведенной манипуляции, а стечением обстоятельств.
При спокойно протекающей беременности забор небольшого количества амниотической жидкости не скажется на состоянии матери и плода – через несколько часов недостающий объем будет восполнен. Если пациентка находится в группе риска (гестоз, предлежание плаценты), врач выберет другой метод диагностики.
Возможность инфицирования плода
Если у женщины обострилась инфекция или имеются очаги воспаления в организме, возможность неприятных последствий после проведения амниоцентеза увеличивается вдвое. При повышенном риске инфицирования параллельно с проведением пункции женщине вводятся антибиотики.
Состояние беременной
Вероятность серьезных последствий при проведении процедуры составляет около 1%. Она позволяет получить достоверный результат исследования, хотя и доставляет будущей матери психологический дискомфорт. Со стороны физического здоровья возможно появление осложнений:
- усиление тянущих болей внизу живота, требующих обращения к врачу;
- возникновение кровотечения в месте прокола иглой, гематома или нагноение ранки;
- повышение температуры;
- кровянистые выделения из влагалища;
- подтекание околоплодных вод (нормальное состояние, если оно длится не больше 1 дня);
- травматизация мочевого пузыря или кишечника;
- разрыв плодного пузыря (затягивается за несколько дней при соблюдении постельного режима, дальнейшая беременность протекает нормально).
Соглашаться или отказаться?
Исследование не является обязательным, оно проводится только по показаниям и с согласия беременной, поскольку может нанести вред плоду.
Никто не может заставить женщину пройти процедуру, но иногда, по мнению специалистов, проведение амниоцентеза позволяет принять нелегкое решение о сохранении или прерывании беременности.
Не каждый родитель готов воспитывать ребенка с серьезными патологиями, поэтому при наличии показаний от анализа лучше не отказываться.
Решение о прохождении диагностики дается непросто, поэтому предварительно нужно проконсультироваться у нескольких врачей: гинеколога, перинатолога и генетика. Специалисты обязаны рассказать обо всех рисках и альтернативных исследованиях. Вместо амниоцентеза можно провести, например, неинвазивный пренатальный анализ – ДОТ-тест. Для него берут венозную кровь матери, выделяя из нее ДНК плода.
Ошибочные результаты амниоцентез дает достаточно редко – метод диагностики считается одним из наиболее достоверных. Если есть веские основания подозревать наличие у плода генетических нарушений, врач будет настаивать на процедуре.
Источник: https://www.OldLekar.ru/beremennost/analyzi/amniocentez-pri-beremennosti.html
Кому проводится анализ околоплодных вод и как
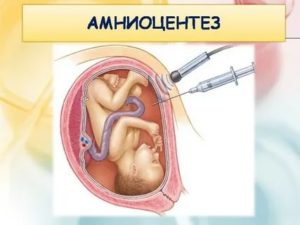
Анализ околоплодных вод (амниоцентез) используют для изучения хромосомного набора при подозрении на наследственные заболевания.
Преимущества метода: стопроцентная точность выявления патологии хромосом; возможность выявить болезнь Дауна, синдромы Патау, Клайнфельтера, Эдвардса, Тернера-Шерешевского; провести анализ ДНК при изменениях одного гена (синдром Марфана, муковисцидоз); определить пол ребенка путем проверки на тельца Барра (у девочек); помогает установить обменные нарушения у будущего ребенка.
На анализ берут женщин из группы риска, у которых: носительство дефектного гена, пороки развития; возраст более 35 лет; хромосомные болезни у уже рожденных детей или кровных родственников; вирусная инфекция; острое многоводие; наличие показаний для прерывания беременности.
Противопоказано исследование при угрозе выкидыша, наличии рубца на теле матки, фибромиомы с несколькими узлами, тяжелых сопутствующих болезней или лихорадки, острого воспаления внутренних органов.
Процедура проходит на операционном столе. Выполняется так:
- Вначале врач определяет высоту матки и начинает УЗИ для выяснения срока беременности, размеров и расположения плаценты и плода, его сердцебиения.
- Гинеколог находит пустую зону, в которой нет пуповины и частей тела.
- Через прокол живота вводят тонкую спинальную иглу в амниотический мешок и шприцем набирают около 20 мл жидкости. Ее помещают в пробирку и направляют на исследование.
- По завершению накладывается асептическая наклейка, исследуют сердцебиение плода. Все основные действия занимают не более 10 минут.
К более современному способу относится пункция устройством, которое прикрепляется к датчику УЗИ. Оно помогает установить иглу в соответствии с указателями на экране прибора и задает ей нужное направление. Остальные этапы амниоцентеза не отличаются.
Лучшим временем для анализа считается период с 16 по 20 неделю вынашивания.
Процедура сопровождается болезненностью и дискомфортом, которые идентичны обычной инъекции. В некоторых случаях может быть проведено местное обезболивание, но, как правило, предпочитают обходиться без него.
Анализ амниотической жидкости не требует госпитализации, при отсутствии осложнений в этот же день пациентка выписывается домой. Сразу после диагностики она находится 2-3 часа на строгом постельном режиме, за ее состоянием наблюдает медсестра и врач. Физическая активность ограничивается минимум до 3 дней.
Поводы для обращения к врачу: тянущие боли внизу живота, отдающие в бедро, пах или поясницу; водянистые или кровянистые выделения из влагалища; повышение температуры тела; головокружение, резкая слабость, предобморочное состояние.
Боль в пояснице после амниоцентеза является показанием для срочного обращения к врачу
Не чаще, чем в одном случае из ста, процедура дает осложнения: преждевременные роды; отслоение плаценты; травмирование пуповины или плода; воспаление плодных оболочек; излитие околоплодных вод (при пункции через шейку матки).
Читайте подробнее обо всех особенностях проведения анализа околоплодных вод в нашей статье.
Зачем берут амниоцентез
Вначале анализ околоплодных вод применяли только для определения резус-фактора плода. В дальнейшем установили, что клетки жидкости могут размножаться в подходящих условиях и вне организма. Это уникальное свойство начали использовать для исследования хромосомного набора плода при подозрении на наследственные болезни.
Преимуществами этого метода диагностики являются:
- стопроцентная точность выявления патологии хромосом;
- возможность до родов выявить болезнь Дауна, синдромы Патау, Клайнфельтера, Эдвардса, Тернера-Шерешевского;
- провести анализ ДНК при изменениях одного гена (синдром Марфана, муковисцидоз);
- определить пол ребенка путем проверки на тельца Барра (есть только у девочек), что важно при врожденных патологиях, сцепленных с полом;
- помогает установить обменные нарушения у будущего ребенка.
Кому назначают анализ околоплодных вод при беременности
Амниоцентез показан при подозрении на наличие хромосомной аномалии. К группе риска относятся беременные, у которых обнаружено:
- носительство дефектного гена (у будущей матери или отца);
- пороки развития, для которых имеется наследственная предрасположенность;
- возраст более 35 лет;
- хромосомные болезни у уже рожденных детей или кровных родственников;
- вирусная инфекция (определяют заражение плода);
- острого многоводия (частичное выведение вод);
- наличие показаний для прерывания беременности.
Показанием к амниоцентезу является рождение детей с хромосомными заболеваниями
Противопоказано исследование при угрозе выкидыша, наличии рубца на теле матки, фибромиомы с несколькими узлами, тяжелых сопутствующих болезней или лихорадки, острого воспаления внутренних органов.
После появления аппаратов УЗИ с допплерографией отпала необходимость в определении показателей иммунологического конфликта при помощи анализа околоплодных вод, а также в исследовании степени зрелости легких.
Виды анализов околоплодных вод
Помимо общих показаний могут появиться и особые ситуации, когда нужно пройти диагностику.
На подтекание
В таком случае амниоцентез не проводится. Для анализа нужно взять мазок из влагалища и провести несколько тестов на клетки амниотической жидкости. Наиболее простой способ – нанесение содержимого на предметное стекло и добавление красителя. При подтекании околоплодных вод их клеточный состав останется неокрашенным.
Существуют и экспресс-полоски, которые измеряют степень кислотности влагалищного отделяемого. Этот метод основан на том, что влагалище в норме имеет кислую среду, а амниотическая жидкость — щелочную. Ложноположительные результаты получают при воспалении или недавнем половом акте.
Тест на подтекание околоплодных вод
На синдром Дауна
Риск появления ребенка с синдромом Дауна рассчитывается при помощи обработки данных скрининговых (отборочных) исследований в период беременности. В первом триместре проводят такие тесты:
- бета-хорионический гонадотропин;
- ассоциированный с беременностью протеин-А плазмы;
- определение по УЗИ толщины воротникового пространства плода.
Толщина воротникового пространства плода в норме и при патологии
Во втором триместре показаны анализы на эстриол, альфа-фетопротеин и ингибин А.
Помимо этого определяют косвенные признаки аномалий развития: расширенные желудочки мозга, кисты сосудистого сплетения, расширение почек, изменения кишечника.
Все полученные данные вносят в компьютерную программу, которая рассчитывает риск синдрома Дауна у плода. Если он выше 1 к 100, то женщине рекомендуется в обязательном порядке провести анализ околоплодных вод.
Как берут анализ
До направления на амниоцентез беременные проходят скрининговые тесты, анализ крови и мочи, мазок на степень чистоты влагалища, определение сифилиса, ВИЧ, вирусного гепатита, коагулограмму.
За 5 дней отменяют противосвертывающие препараты. До процедуры пациентка должна быть уведомлена письменно о рисках амниоцентеза и дать свое согласие на процедуру.
Лучшим временем для анализа считается период с 16 по 20 неделю вынашивания.
Процедура проходит на операционном столе. Вначале врач определяет высоту матки и начинает УЗИ для выяснения срока беременности, размеров и расположения плаценты и плода, его сердцебиения. Затем гинеколог находит пустую зону, в которой нет пуповины и частей тела.
Амниоцентез
Через прокол живота вводят тонкую спинальную иглу в амниотический мешок и шприцем набирают около 20 мл жидкости. Ее помещают в пробирку и направляют на исследование.
Все соприкасающиеся расходные материалы должны быть стерильными, а введение иглы – контролироваться УЗИ. По завершению накладывается асептическая наклейка и исследуют сердцебиение плода.
Все основные действия занимают не более 10 минут.
К более современному способу относится пункция устройством, которое прикрепляется к датчику УЗИ. Оно помогает установить иглу в соответствии с указателями на экране прибора и задает ей нужное направление. Остальные этапы амниоцентеза не отличаются.
О том, как проводят амниоцентез, смотрите в этом видео:
Больно ли брать анализ околоплодных вод
Процедура сопровождается болезненностью и дискомфортом, которые идентичны обычной инъекции. Есть пациентки, которые в это время ощущают спазмы в животе или давление.
Реакция зависит от индивидуальной восприимчивости боли.
В некоторых случаях может быть проведено местное обезболивание, но, как правило, предпочитают обходиться без него, так как амниоцентез проходит достаточно быстро, а сам прокол длится около минуты.
Послеоперационный период
Анализ амниотической жидкости не требует госпитализации, при отсутствии осложнений в этот же день пациентка выписывается домой. Сразу после диагностики она находится 2-3 часа на строгом постельном режиме, за ее состоянием наблюдает медсестра и врач.
Затем физическая активность ограничивается минимум до 3 дней, запрещается поднимать тяжести, нежелательны половые контакты, длительнее поездки или авиаперелеты. Нужно сразу же обратиться к гинекологу при появлении таких симптомов:
- тянущие боли внизу живота, отдающие в бедро, пах или поясницу;
- водянистые или кровянистые выделения из влагалища;
- повышение температуры тела;
- головокружение, резкая слабость, предобморочное состояние.
Риски при амниоцентезе
Не чаще, чем в одном случае из ста процедура дает осложнения. К ним относятся:
Их редко встречают в хорошо оборудованных диагностических центрах, которые имеют специалистов с опытом амниоцентеза.
Рекомендуем прочитать о многоводии при беременности. Из статьи вы узнаете о причинах и видах многоводия, симптомах патологии на поздних сроках, диагностике и лечении.
А здесь подробнее о методах определения синдрома Дауна у плода.
Анализ околоплодных вод назначается при подозрении на наследственные заболевания плода. Он показан пациенткам, если в ее семье или отца будущего ребенка рождались дети с генетическими отклонениями.
Рекомендован амниоцентез также, если получены данные скрининговых тестов, которые свидетельствуют о повышенном индивидуальном риске рождения ребенка с синдромом Дауна или подобной патологией. Процедура проводится в операционной, сопровождается незначительной болезненностью. О возможных рисках ее проведения женщин должна быть осведомлена заранее.
Смотрите в этом видео о скрининге во время беременности и его достоверности:
Источник: http://7mam.ru/analiz-okoloplodnyh-vod/





